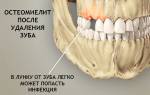
Остеомиелит – это гнойное поражение костных структур, при котором изначально поражается костный мозг, а затем другие части кости. Остеомиелит включает в свое понятие остит (воспалительные изменения затрагивают кортикальный слой кости), миелит (вовлечение костного мозга), периостит (воспаление надкостницы, иногда с формированием поднадкостничного абсцесса).
Классификация, причины остеомиелита
Классифицировать остеомиелит можно:
- В зависимости от времени возникновения – первичный и вторичный при котором гнойный процесс переходит на кость с окружающих тканей или при продолжительном обнажении кости в отсутствии надкостницы.
- По происхождению – эндогенный (гематогенная инфекция), экзогенный (посттравматический, ятрогенный, огнестрельный).
- По течению – острый, подострый, хронический.
- По внешним проявлениям – со свищами, без свищей, с остеомиелитической язвой и др.
В практической деятельности гнойного хирурга чаще всего встречается хронический гематогенный и посттравматический остеомиелит. Реже встречается огнестрельный и послеоперационный остеомиелит. Острый гематогенный остеомиелит является проблемой детского возраста (мальчики болеют в три раза чаще девочек), в связи с чем, лечение данного заболевания происходит, в основном, в условиях детского стационара.
Хронический гематогенный остеомиелит – является стадией гнойно-некротичского процесса, которому, как правило, предшествует острая стадия. В 20-30% случаях встречаются первично-хронические формы остеомиелита (абсцесс Бродди, склерозирующий остеомиелит Гарра), которые встречаются у пациентов со сниженном иммунитетом при наличии «дремлющих» очагов инфекции. Типичной локализацией гнойного процесса при хроническом гематогенном остеомиелите являются бедренная и большеберцовая кости.
Посттравматический остеомиелит – хронический остеомиелит после открытых (неогнестрельных) повреждений костей и фактически представляет собой длительно незаживающую рану кости в результате гнойно-некротического осложнения открытого перелома (Никитин Г.Д., 2000).
По данным разных авторов посттравматический остеомиелит чаще всего локализуется на голени и стопе, где образуются наиболее обширные открытые повреждения костных структур.
Посттравматический остеомиелит после открытых переломов может протекать в двух вариантах – с консолидацией зоны перелома и с несросшимся переломом с образованием ложного сустава. В отличие от гематогенного остеомиелита при посттравматическом остеомиелите не происходит образования больших остеомиелитических полостей.
Симптомы остеомиелита
Симптомы различных форм хронического остеомиелита разнообразны и зависят от возраста больного, локализации, распространенности и длительности процесса. Одной из характерных особенностей хронического остеомиелита является его затяжное течение, сменяющееся периодами обострения и ремиссии. В период ремиссии больного, как правило, ничего не беспокоит. Местные изменения могут проявляться образованием свищей, остеомиелитических язв со скудным отделяемым.
В период обострения отделяемое из свищей и язв значительно увеличивается, изменяется его характер. Появляются общие симптомы воспалительной реакции (повышение температуры тела, тахикардия и др.) Период обострения нередко сопровождается развитием параоссальных флегмон, при которых могут отсутствовать характерные местные признаки гнойного воспаления. В некоторых случаях в воспалительный процесс могут вовлекаться крупные суставы. При этом появляются симптомы гнойных артритов.
Диагностика остеомиелита
Основным методом диагностики остеомиелита является рентгенологическое исследование. Обязательным является выполнение рентгенографии пораженного сегмента в нескольких проекциях. Однако для оценки распространенности деструктивного процесса в мягких тканях, возможности данного метода сильно ограничены. Для полной характеристики патологического процесса данных обычной рентгенографии, как правило, не достаточно. В большинстве случаев при исследовании крупных суставов и костей необходима компьютерная томография и МРТ, позволяющие выявить или уточнить распространенность деструктивных изменений и секвестров.
Радиоизотопная сцинтиграфия применяется для раннего выявления заболевания, позволяет установить приблизительные размеры и локализацию очага.
Для выявления гнойных затеков и параоссальных флегмон необходимо выполнение УЗИ исследования, позволяющего оценить объем и протяженность гнойно-некротического очага мягких тканей.
При наличии свищей обязательным является фистулография. Этот метод позволяет уточнить распространенность свищевых ходов в мягких тканях, костных структурах и объем патологической полости для адекватного выбора оперативного доступа.
Бактериологическое исследование служит для оценки качественного и количественного микробного состава гнойного очага.
Хирургическое лечение остеомиелита
1. Радикальные:
- краевая резекция пораженного участка,
- концевая резекция фрагментов длинной кости
- сегментарная резекция пораженного участка
- ампутация или экзартикуляция сегмента, содержащего пораженную остеомиелитом кость.
2. Условно-радикальные:
- Фистулсеквестрэктомия – иссечение свищевых ходов вместе с костными секвестрами
- Секвестрнекрэктомия – удаление секвестров из секвестральной коробки после остеотрепанации
- Фистулсеквестрнекрэктомия – удаление некрозов, секвестров, грануляций, рубцов и свищей в пределах здоровых тканей
- Трепанация длинной трубчатой кости с секвестрнекрэктомией
- Костно-пластическая трепанация с секвестрнекрэктомией и восстановлением костно-мозгового канала
После операций на костях часто образуются обширные дефекты тканей, требующие восстановительных операций, которые включают:
- Различные виды кожной пластики мягких тканей
- Пломбировка остаточной костной полости биопломбами
- Пластика костной полости тканями имеющими кровоснабжение. Чаще всего для пластики костных полостей используют мышечную пластику. При невозможности выполнения миопластики применяют пластику тканями на микрососудистых анастомозах.
- Замещение сегментарного дефекта длинной кости
- кожно-костным лоскутом на микрососудистых анастомозах
- методом внеочагового остеосинтеза (метод Илизарова): компрессионный остеосинтез, компрессионно-дистракционый остеосинтез, компрессионно-дистракционный остеосинтез с остеотомией
В некоторых случая, когда санирующие гнойный очаг, операции неэффективны, а сам гнойный очаг является источником сепсиса, когда отсутствует перспектива сохранения конечности необходимо прибегать к ампутации конечности. Так же ампутация конечности показана при малигнизации остеомиелитических язв.
В заключение стоит отметить, что проблема хронического посттравматического и гематогенного остеомиелита является сложной и до конца не решенной проблемой гнойной хирургии. Лечение должно быть комплексным, включающим консервативную терапию, активную хирургическую тактику, с радикальным удалением очага остеомиелита с последующим восстановительным этапом, состоящим из различных видов кожно-пластических операций и остеосинтеза.
Несмотря на очевидные преимущества остеосинтеза в лечении переломов, все же остеосинтез является хирургическим вмешательством, после которого существует небольшой риск возникновения осложнений.
Причинами патологических состояний могут стать:
? нарушение пациентом предписанного режима нагрузок на оперированную конечность;
?повторные несчастные случаи, в результате которых повреждается кость или имплант;
? местная и общая реакция организма как на момент получения травмы, так и на хирургическое вмешательство;
? скрытый дефект фиксирующей конструкции;
? ошибки врачей, которые нарушили технологию операции или послеоперационного ведения.
Немаловажную роль играют также соматические причины у конкурентного пациента: возраст, сопутствующие заболевания, ухудшение иммунного статуса.
Возможные осложнения после остеосинтеза:
? поломка фиксатора: в процессе эксплуатации фиксаторы могут быть повреждены нагрузками, непредусмотренными крепостью конструкции или кости, к которой они фиксированы, как результат нарушается процесс сращения или происходит вторичное смещение отломков;
? инфекционно-воспалительные процессы: причём источники микрофлоры, вызывающей воспалительные осложнения, могут быть как вне организма человека, так и в самом организме; если инфекция поверхностная достаточно антибиотикотерапии, при поздних инфекциях не избежать хирургического вмешательства;
? остеомиелит: развивается в результате попадания бактерий не в мягкие ткани, а в костную ткань, надкостницу или костный мозг; при выявлении ранних нагноений современные методы позволяют сохранить имплантаты, если со сроками затянуть — потребуются более радикальные методы лечения;
? образования тромбов: так как операции проводятся вблизи крупных магистральных вен, а активность пациентов в послеоперационном периоде снижена, возникают предпосылки для формирования сгустка крови в просвете сосуда; поэтому очень важна ранняя вертикализация и умеренные физические нагрузки;
? жировая эмболия: из-за возможной травматизации сосудов отломками костей, возникает риск нарушения кровотока из-за скопления жировых структур костного мозга; вовремя оказанная медицинская помощь позволяет предотвратить прогрессирование опасных осложнений;
? ложные суставы: представляют собой несросшиеся переломы по причине попадание мягких тканей в пространство между отломками, большого расстояние между частями кости, неравномерной физической нагрузки или нарушения кровотока в области травмы;
? некроз краев раны вследствие компрессии частями металлоконструкции: повреждение возникает не в момент основной травмы, а в послеоперационном периоде; важно внимательно прислушиваться к собственным ощущениям при ношении импланта;
? посттравматический артрит: так как из-за воспаления и отека после травмы сустава проводимость тканей ухудшается, питательные вещества не попадают в сустав, важно помогать суставу с помощью физио- и фармакотерапии; на ранних стадиях заболевание успешно поддается лечению.
Для снижения рисков осложнений после остеосинтеза важно соблюдать рекомендации лечащего врача, не игнорировать реабилитационные мероприятия, а также научиться прислушиваться к собственному телу.
Причины
Существует несколько причин, на фоне которых получает развитие киста зуба. Основная причина заключается в жизнедеятельности патогенных микроорганизмов в условиях закрытого зубного пространства, способствуют этому следующие факторы риска:
- тяжелое течение патологии, отсутствие своевременного лечения и неправильно произведенная терапия заболеваний зубов – кариеса, периодонтита, пульпита;
- инфекционные осложнения после пломбирования зуба, процедуры имплантации – в таких случаях врач удаляет не только кисту, но также коронку или имплантат, это позволяет избежать возникновения рецидива;
- осложнения при прорезывании зубов, особенно при прорезывании зуба мудрости – зубные ткани травмируют десны, в микротрещины попадают бактерии,
- микроорганизмы попадают и в ранки, которые образуются при механических повреждениях зубов;
- заболевания носоглотки – инфекции в носу и горле могут перейти в полость рта.
Для оказания адекватного лечения необходимо точное определение причины развития кисты зуба, исходя из нее, стоматолог назначит подходящую терапию. Так, в случаях травм лечение заключается в удалении кисты и регенерации тканей, если же киста – осложнение другого заболевания, то кроме удаления пузырька пациенту будет назначено лечение основной болезни.
Виды кист зубов
Киста зуба имеет разные классификации, каждая из которых сформирована по определенным характерным параметрам патологии.
По характеру заболевания различают:
- резидуальные кисты – возникают после операции по резекции (удалению) зуба, это наиболее распространенный вид кист;
- ретромолярные – образуются при тяжелом прорезывании зубов мудрости;
- радикулярные – кисты располагаются на зубном корне или около него;
- фолликулярные – в основе таких кист находится зачаток постоянного зуба, фолликулярные новообразования возникают в результате некачественного ухода за молочными зубами.
Классификация новообразований по их происхождению:
- одонтогенные – возникают вследствие перехода воспалительного процесса от других зубных заболеваний;
- неодонтогенные – причины развития таких кист включают проблемы, не связанные с зубами и полостью рта.
Места локализации кистозного образования:
- фронтальные зубы;
- зубы, которые примыкают корнями к носовым пазухам;
- зубы мудрости.
Симптомы
Опасность кисты зуба заключается в том, что признаки патологии возникают только тогда, когда новообразование достигает относительно больших размеров. На ранних стадиях маленькие кисты себя никак не проявляют, тем временем инфекционный процесс захватывает все большую площадь здоровых тканей. На начальном развитии патологии кисты обнаруживают случайно при плановых осмотрах или лечении других заболеваний.
Длительность образования кисты зуба занимает всего 1-2 дня, при ее развитии могут возникать следующие симптомы:
- неприятные и даже болезненные ощущения в зубе, которые усиливаются при пережевывании твердой пищи;
- выпячивание десны зуба, в области корня которого образуется киста, разрастание десны становится больше со временем, наблюдается покраснение;
- образование свища в участке над корнем зуба, выделение из него серозных или гнойных скоплений;
- общая слабость и недомогание;
- повышение температуры тела.
Обратите внимание! Когда возникает киста зуба, симптомы видны не сразу, они появляются на поздних стадиях развития. Боли при появлении новообразования носят ноющий характер, однако они менее выражены, чем болезненные ощущения при кариесе и пульпите.
При возникновении клинической картины и подозрениях на патологический процесс обязательно обращайтесь к врачу. Ни в коем случае нельзя прибегать к самостоятельному лечению – киста зуба подлежит удалению. Кроме того, прием не правильно подобранных препаратов может ухудшить общее самочувствие больного.
Иногда болезненные ощущения в полости рта отсутствуют, вместо этого основу клинической картины составляют интенсивные головные боли. Причиной такого явления может быть кистозное образование в гайморовой пазухе.
Последствия
Без адекватного лечения киста зуба продолжает расти и развиваться, в запущенных стадиях большие новообразования разрушают костную ткань черепа, в результате ее замещают соединительнотканные образования, что приводит к развитию следующих осложнений:
- растворение кости челюсти, которое зависит от роста кисты;
- образование гноя в кисте, в дальнейшем гнойное воспаление может привести к развитию абсцесса;
- воспалительный процесс лимфоузлов, расположенных вблизи очага инфекции;
- развитие остеомиелита или периостита;
- развитие хронического гайморита при произрастании кисты в гайморову пазуху;
- патологический перелом костей челюсти при достижении кистой крупных размеров;
- развитие флегмоны вследствие длительного гнойного воспалительного процесса в кисте;
- сепсис – заражение крови;
- перерождение кисты в злокачественную опухоль без своевременного лечения.
Многих пациентов интересует, почему появляется киста зуба в гайморовой пазухе, насколько она опасна и ее симптомы. Образование кисты этого вида происходит в результате не вылеченного воспаления корня зуба в верхней челюсти. На корне зуба образуется гранулема, которая увеличивается в размерах и переходит в околокорневую кисту, далее занимает положение в гайморовой пазухе. Объем такой кисты может достигать 9-12 кубических сантиметров.
Симптоматическая картина включает болезненные ощущения, характер которых схож с невралгией тройничного нерва, боли в затылочной, височной и теменной области головы. Внешне выявить кисту зуба можно по асимметрии лица. Киста зуба – фото показывает кисту в гайморовой пазухе.
Диагностика кисты корня зуба
Для постановки диагноза и проведения целесообразного лечения врач – стоматолог проводит сбор и анализ анамнеза. В ходе первичной диагностики многие пациенты говорят о факте эндодонтического лечения, проведенного для устранения периодонтита или пульпита. Некоторые больные указывают на обострение заболевания после проведения внутриротового рассечения.
В качестве основного метода диагностики используют рентгенографию. Ниже изображена киста зуба на фото и рентгене.
Для получения рентгеновского снимка используют несколько способов, первый метод основан на контактной внутриротовой рентгенограмме, преимущества этой методики:
- определение степени разрушения костей челюсти;
- оценка состояния зубного корня и канала зуба;
- оценка качества пломбирования канала;
- выявление наличия перфораций и обломков инструментов и материалов в канале зуба;
- определение взаимоотношений кисты и корней расположенных вблизи зубов.
Второй способ проведения рентгенографии – ортопантограмма, процедура представляет собой произведение обзорного снимка обеих челюстей и гайморовых пазух верхней челюсти.
Еще один метод процедуры – обзорная рентгенография в носоподбородочной проекции, рентген охватывает кости черепа от носа до подбородка, с помощью изображения врач оценивает состояние гайморовых пазух и обнаруживает кисты, проросшие в носовую полость.
Кроме рентгенографии для обнаружения новообразования пациенту может быть назначена процедура электроодонтодиагностики. Эта методика помогает произвести оценку степени такого показателя как электровозбудимость зубов, которые находятся рядом с кистозным зубом. Если значение показателя превышает 60 микроампер, стоматолог назначает больному эндодонтическое лечение.
В целях диагностики применяют гистологическое и цитологическое исследования, они позволяют определить, является ли новообразование доброкачественным или злокачественным.
Диагностика кисты зуба не представляет труда, однако проводить ее могут только квалифицированные стоматологи в условиях стационара, ни в коем случае не старайтесь самостоятельно определить наличие кисты и не предпринимайте терапевтические меры, строго следуйте рекомендациям врача.
Лечение
Лечение кисты зуба проводят посредством хирургической операции, лазерного воздействия и консервативной терапии. Последняя оказывает положительный эффект только на начальных стадиях болезни, разросшиеся кисты подлежат обязательному удалению.
Хирургическая операция
Для устранения патологии не требуется удалять весь зуб полностью, резекции подлежит только зубной корень, на котором расположена киста. После удаления пораженного участка стоматолог пломбирует оставшийся корень, хирургический канал, через который он извлекал пузырь с содержимым, обрабатывает и зашивает.
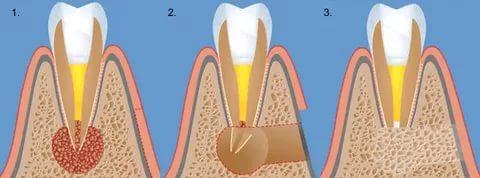
Через несколько дней врач снимает швы, обязательно контролирует процесс заживления раны. Важно убедиться, не осталось ли частиц кисты в зубном канале, для достижения этой цели проводят повторную рентгенографию.
Обратите внимание! Иногда невозможно произвести удаление корня вместе с кистой, в этих случаях врач полностью удаляет зуб. Показаниями к полной резекции зуба выступают труднодоступное местоположение кисты, тяжелое течение болезни.
После хирургического удаления кисты пациенту необходимо регулярно посещать стоматолога и выполнять назначенные доктором рекомендации.
Консервативная терапия
Киста зуба – лечение болезни консервативными методами возможно только на ранних стадиях ее развития. В целях ликвидации новообразования пациенту назначают уколы и полоскания.
В процессе терапевтического лечения стоматолог вскрывает зубной канал, который приводит к кистозному новообразованию, и выкачивает из него экссудат. Врач не пломбирует канал в течение десяти дней, в этот период больной использует антисептические растворы и настойки для полоскания ротовой полости.
По завершению лечебного курса стоматолог обрабатывает зубной канал лекарственными препаратами, а затем пломбирует зуб.
Лазерное удаление
Лазерное лечение – современный способ терапии зубных кист. При выполнении метода врач вскрывает зубной канал и обрабатывает лазерным облучением участок, на котором расположено кистозное новообразование. Лазер уничтожает не только эпителий кисты, но и сотни тысяч бактерий, который находятся внутри пузыря.
Преимущества лазерного удаления – быстрое заживление тканей и отсутствие риска занесения вторичной инфекции в ротовую полость и зубной канал.
Лечение антибиотиками
В некоторых случаях лечения кисты зуба проводят при помощи антибиотиков. Прием антибактериальных препаратов – вспомогательная мера для уничтожения разросшейся инфекции либо основной метод лечения, если киста зуба получила развитие на фоне первичного инфекционного заболевания.
Антибактериальные препараты может назначить только лечащий врач, наиболее часто используют следующие лекарства:
- амоксициллин – оказывает высокое антибактериальное действие, значительно облегчает лечение кисты другими методами;
- цифроплоксацин – антибиотик широкого спектра действия, активно уничтожает бактерий и снимает воспалительный процесс;
- тетрациклин – этот препарат назначают чаще других, активно купирует воспалительный процесс, болевой синдром, облегчает проведение других методов терапии кисты зуба.
Иногда врач может назначить пациенту антибактериальные средства местного действия, однако прием таких медикаментов не всегда целесообразен – местные препараты – антибиотики довольно сложно равномерно распределить по больному участку.
Обратите внимание! Антибактериальные препараты – это сильнодействующие лекарства, которые оказывают влияние и на полезные бактерии в организме. Принимать такие медикаменты можно только по назначению врача, не увеличивая количество приемов и дозировку.
Лечение в домашних условиях
Лечение кисты зуба в домашних условиях возможно только в качестве вспомогательной терапии. Не стоит путать кисту с гранулемой, последняя может самостоятельно рассасываться, однако кистозное образование подлежит радикальному удалению. Домашнее лечение используют не для удаления кисты, а в целях ликвидации воспалительного процесса и уничтожения вредных бактерий.
Основная цель терапии в домашних условиях – оказание антисептического эффекта. Антисептическим воздействием обладает прополисная настойка, настойка календулы, настойка эвкалипта. Используют настойки следующим образом – небольшое количество лекарства наносят на ватку и прикладывают ее к пораженному участку, держат 5-10 минут.
Лекарственные средства с антисептическим эффектом можно использовать и перед операцией по удалению кисты и после удаление зубного корня. Антисептическое действие позволяет использовать эти лекарства при лечении кариеса и других инфекционных заболеваний полости рта.
Профилактика
Любое заболевание всегда легче и быстрее предотвратить, нежели вылечить, поэтому не следует забывать о простых профилактических правилах, которые помогут избежать развития кисты зуба. Основные правила профилактики зубной кисты основаны на соблюдении правил ухода за ротовой полостью.
Как предупредить образование патологии:
- не запускайте течение таких заболеваний зубов, как кариес, периодонтит, пульпит, при возникновении инфекций немедленно обращайтесь к врачу;
- ежедневно чистите зубы и не допускайте появления зубного налета, которые впоследствии может переформироваться в зубной камень;
- контролируйте состояние зубов и ротовой полости после операций и механических травм;
- регулярно посещайте стоматолога;
- контролируйте состояние запломбированных зубов, зубных имплантатов;
Пациентам, у которых запломбированы зубы или поставлены зубные коронки, имплантаты, рекомендуется периодически делать рентгенографию зубов. Это позволит своевременно обнаружить патологические изменения и повысить шансы на успешное выздоровление без возникновения серьезных последствий.
Обратите внимание! Вовремя нужно лечить все заболевания, воспалительные процессы снижают иммунитет, в результате чего инфекции свободно переходят от одного органа к другому, кроме этого, возможно присоединение вторичных инфекций к уже развитым патологиям. Важно следить за состоянием здоровья и укреплять местный и общий иммунитет.
Для укрепления иммунитета закаляйте организм, включайте свежие фрукты и овощи в рацион питания, занимайтесь спортом и чаще гуляйте на свежем воздухе. В закаленный организм любой инфекции попасть сложнее, чем в организм ослабленный.