Финлепсин и обезболивающие препараты могут уменьшить боль, но не влияют на причину невралгии тройничного нерва. Избежать пожизненного приема Финлепсина и обезболивающих можно, если устранить сам источник боли, который раздражает нерв и вызывает болевые импульсы. Именно так и будет построено лечение в нашей клинике. Мы обследуем Вас, найдем причину невралгии и сделаем все, чтобы помочь Вам.
 |
 |
|
|
Избежать пожизненного приема Финлепсина и обезболивающих можно, если устранить сам источник боли, который раздражает нерв и вызывает болевые импульсы. Именно так и будет построено лечение в нашей клинике. Мы обследуем Вас, найдем причину невралгии и сделаем все, чтобы помочь Вам.
Какие источники раздражения тройничного нерва мы обнаруживаем чаще всего:
- Воспаление тройничного нерва вирусами (герпес и постгерпетическая невропатия тройничного нерва);
- Проблемы в области корня зуба – выход пломбировочного материала за пределы корня зуба, воспалительный процесс (пульпит, периодонтит и др.);
- Травматичное удаление зубов, неудачная стоматологическая анестезия;
- Травма лица и ее последствия;
- Воспалительный процесс и носа и околоносовых пазух, кисты верхнечелюстных пазух.
Мы постараемся снять боли как можно быстрее. При этом обязательно ведется поиск источника раздражения нерва и его лечение.
Симптомы при повреждении мозговых центров тройничного нерва (один или несколько из перечисленных):
- Внезапные приступы боли в лице, стреляющие, бьющие током;
- Приступы провоцируются движением, жеванием, дуновением ветра, прикосновением к лицу, слизистой оболочке рта;
- Боли могут проявляться в верхней, средней или нижней части лица (в зависимости от того, какая ветвь тройничного нерва поражена), как правило, с одной стороны;
- Чувствительность кожи лица может быть снижена или повышена.
Симптомы при повреждении лицевых ветвей тройничного нерва (один или несколько из перечисленных):
- Монотонная (не приступообразная) боль в верхней, средней или нижней части лица;
- Возможно повышение чувствительности или онемение губы, челюсти, крыла носа, щеки, лба, века; при этом болей может и не быть;
- Если повреждение тройничного нерва связано с зубом, симптомы могут усиливаться при сжатии челюстей, жевании.
Подробно про лечение лицевого нерва
Лицевой нерв, в отличие от тройничного, болевые импульсы не передает, и болеть не может. Диагноз «невралгия лицевого нерва» обычно устанавливается ошибочно вместо диагноза «невралгия тройничного нерва». Лицевой нерв передает команды от мозга к мышцам лица, и симптомы его страдания – полный или частичный паралич мышц лица (парез лицевого нерва).
Очень часто мышечная боль лица ошибочно трактуется как невралгия тройничного нерва. В таких случаях прием Финлепсина (Карбамазепина) и обычное лечение по поводу невралгии тройничного нерва не помогает. Эта боль связана не с нервом, а с постоянным чрезмерным напряжением мышц лица и некоторых мышц шеи. Такую боль называют «Миофасциальный болевой синдром лица».
Возможные причины:
- Нарушение прикуса и неправильное смыкание зубов;
- Непроизвольное напряжение мышц при нервном истощении и депрессии (боль может быть очень сильной);
- Перенесенная травма височно-нижнечелюстного сустава (удар в челюсть), перенесенный перелом челюсти.
Разрыв или смещение суставного диска височно-нижнечелюстного сустава может имитировать невралгию тройничного нерва
Мышечные боли лица хорошо и быстро подаются лечению.
В крайнем случае, можно использовать безотказное средство при болезненном мышечном напряжении – Ботокс. Мы вводим Ботокс с помощью шприца с микроиглой непосредственно в болезненную мышцу, а через 2-3 дня мышца утрачивает тонус и прекращает вызывать боль. Эффект сохраняется до 6 месяцев; этого времени обычно достаточно для устранения причины мышечной боли в лице.
При невралгии языкоглоточного нерва боли имеют тот же характер, что и при невралгии тройничного нерва, но отличает их локализация. Наиболее характерно появление болей в области корня языка, глотки, слухового прохода, шее. Там же располагаются и курковые зоны, прикосновение к которым вызывает приступ.
Невралгия языкоглоточного нерва может быть вызвана заболеваниями уха, горла и носа, сдавлением нерва мышцами под основанием черепа. После уточнения места и причины сдавления (раздражения) языкоглоточного нерва, невралгия успешно поддается лечению.
Жгучая боль в области лица, челюсти, крыла носа или уха – симптом раздражения вегетативных узлов лица: крылонебного, носоресничного (цилиарного), ушного, подчелюстных. Частые причины: поражение вирусами, кисты пазух носа и зубов, перенесенная травма лица. Ганглионит стихает после обнаружения и лечения причины раздражения пострадавшего нервного узла.
Финлепсин, Тегретол, Карбамазепин могут уменьшить боль, но не излечивают невралгию. Поэтому мы выясним, где и почему появляется боль, а на основании полученных данных проведем необходимое лечение. Бывает достаточно провести курс противовирусного лечения или улучшить работу сосудов мозга, пролечить воспаление в пазухах носа или восстановить нормальный сон – и боль начинает стихать. В некоторых случаях хорошо помогают блокады ветвей тройничного нерва.
Обязательно берите с собой на прием результаты ранее выполненных исследований, мы тщательно изучим их, при необходимости выполним недостающие исследования. Что может понадобиться из диагностики:
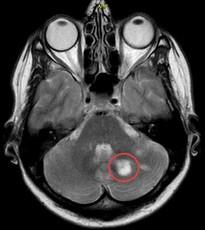
- МР-томография головного мозга, тканей лица и/или шеи. На МР-томограммах хорошо видны мозговые центры тройничного нерва и его область выхода (корешок), кровеносные сосуды, околоносовые пазухи.
- Рентгеновская компьютерная томография челюстей и лица. На компьютерных томограммах видны в деталях кости, челюсти и зубы, пазухи носа. РКТ помогает в диагностике нарушений структуры костных каналов ветвей тройничного нерва.
- Панорамный снимок верхней и нижней челюстей (ортопантомограмма) или прицельные рентгеновские снимки зубов.Такие рентгенограммы позволяют судить о причинах повреждения челюстных ветвей нерва. Видны кисты корней зубов, выход пломбировочного материала за верхушку зуба, переломы корней зубов.
- Анализы крови на наличие вирусного воспаления тройничного нерва. Подозрение на присутствие вируса и слабый иммунитет, как причину его активности, нетрудно проверить с помощью анализа крови.
- Электромиография – метод исследования проведения импульсов по нервам. Электромиография тройничного нерва помогает установить наличие/отсутствие и уровень нарушения проведения импульсов по нерву (кора мозга, ствол мозга или ветви нерва).
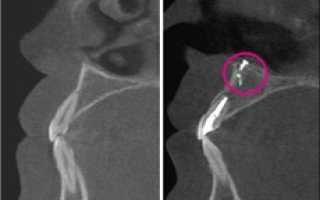
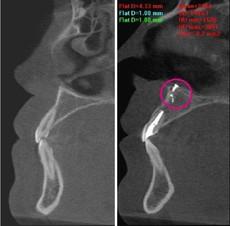
Киста пазухи вызывала боль во второй ветви тройничного нерва (компьютерная томограмма). 1 – нормальная гайморова пазуха. 2 – киста гайморовой пазухи.
Вам потребуется осмотр неврологом.
Что такое одонтогенный гайморит?
Одонтогенный гайморит – это воспаление слизистой оболочки гайморовой пазухи в результате проникновения в нее патогенной зубной флоры.
Почему может возникнуть одонтогенный гайморит
Гайморовая (верхнечелюстная) пазуха – это полость с костными стенками, которая расположена внутри верхней челюсти. Полость имеет сообщение с полостью носа через соустье, которое расположено на боковой стенке пазухи, обращенной к полости носа. Нижняя стенка имеет контакт с верхними зубами. Достаточно часто (примерно в 15% случаев) верхушка корня зуба лежит непосредственно под слизистой оболочкой дна верхнечелюстной пазухи, и между ними нет костной перегородки.
При проникновении инфекции в гайморовую пазуху возникает воспаление ее слизистой оболочки или гайморит.
Есть два пути проникновения инфекции:
- риногенный – через полость носа. В данном случае инфекция проникает из полости носа через естественное или искусственное (после операции) сообщение;
- одонтогенный – через зуб или ткани вокруг него.
Одонтогенный гайморит чаще всего развивается медленно на фоне хронической инфекции в области корня зуба. В результате хронического воспаления в области корня образуется киста, которая разрушает барьер между пазухой и зубом. Патогенные микробы постепенно проникают в слизистую оболочку пазухи, вызывая ее воспаление.
Также одонтогенный гайморит может возникнуть в результате действий стоматолога. Нередко после удаления верхнего зуба может нарушиться тонкий барьер между пазухой и полостью рта. В результате этого возникают ворота для проникновения зубной инфекции. В данном случае ключевое значение имеют анатомические особенности пациента с тонкой костной перегородкой между пазухой и корнем зуба или ее полным отсутствием.
Инфекция может проникать при чистке каналов и их пломбировании. В некоторых случаях, пломбировочный материал попадает внутрь пазухи, вызывая образование грибкового синусита, а содержащийся в пломбировочном материале цинк способствует росту плесневых грибов (Аспергилл, Мукора). Также одонтогенный гайморит может развиться после процедуры синус лифтинга и установки зубных имплантатов в верхнюю челюсть.
Симптомы
На начальной стадии одонтогенный гайморит может протекать практически бессимптомно, затем возникает заложенность носа, ощущение неприятного запаха в носу. В период обострения обычно появляются гнойные выделения из носа с неприятным запахом, появляются лицевые и головные боли, общая слабость, повышается температура тела.
Осложнения
При одонтогенном гайморите возникает хронический воспалительный процесс. В пазухе появляется зубная микрофлора, не типичная для верхних дыхательных путей, которая может разрушить костную ткань. В связи с тем, что околоносовые пазухи имеют контакт с глазницей и головным мозгом, одонтогенный гайморит может приводить к тяжелым осложнениям:
- внутриглазничным (флегмона орбиты, офтальмит, неврит глазного нерва);
- внутричерепным (менингит, энцефалит, абсцесс головного мозга).
Поэтому при малейшем подозрении на данное заболевание необходимо обращение к врачу.
Диагностика
Основную роль в постановке диагноза играет компьютерная томография околоносовых пазух и верхней челюсти. На КТ снимках, в зависимости от процесса, может просматриваться разрушение костной ткани в области дна пазухи, разрежение костной ткани вокруг корня причинного зуба, разрастание слизистой оболочки пазухи. Визуализируются инородные тела (корень зуба, фрагмент зуба, пломбировочный материал, материал для синуслифтинга) в просвете пазухи.
Лечение
Для лечения одонтогенного гайморита требуется комплексный подход. Как правило, в лечении необходимо одновременное участие отоларинолога и стоматолога. Изолированная антибактериальная и консервативная терапия приводят только к временному облегчению состояния и снятию остроты процесса.
Для полного выздоровления требуется устранить очаг инфекции – удалить или лечить причинный зуб с одновременной санацией воспаленной пазухи.
При инородных включениях в пазухе (пломбировочный материал, материал для синус лифтинга, грибковые тела) необходимо их полное удаление. Для этого используют эндоскопические методики. Они позволяют удалить данные образования через полость носа. При наличии сообщения пазухи с полостью рта (ороантральный свищ), необходимо его обязательное закрытие при помощи специальных биоинертных мембран на основе коллагена и лоскутов слизистой оболочки.
Профилактика
Для того чтобы избежать заболевания, нужно регулярно осматриваться у стоматолога и лора, своевременно лечить заболевания зубов и лор-органов.
Видео: 3 самых распространенных мифов про гайморит
Содержимое
Воспаление зуба – неприятное и опасное событие, которое требует безотлагательного реагирования. Воспаление может начаться по многим причинам. Во рту постоянно находятся бактерии. При благоприятных условиях они начинают размножаться и могут повреждать ткани. Баз достаточной гигиены и профилактических действий небольшое воспаление мягких тканей может развиться в гораздо более опасное осложнение — воспаление зуба.
Как проявляется воспаление зуба
Первыми признаками острого воспаления являются:
- Покраснение десны вокруг зуба.
- Припухлость.
- Боль при накусывании, нажатии, а позже и без него.
- Чувствительность к перепадам температуры, кислому, сладкому.
- Увеличение региональных лимфоузлов.
- Кровоточивость десен.
Если воспаление перешло в хроническую стадию, пациент может наблюдать:
- Повышение температуры (местное или общей).
- Слабость.
- Интенсивная боль.
- Воспаление проявляется в результатах клинических анализов.
Чем опасно воспаление зуба
Воспаление, особенно если его не лечить, затрагивает не только сам зуб, но и ткани вокруг него. Отсутствие лечения опасно по многим причинам:
- Пациент может потерять зуб.
- Воспаление негативно влияет на весь организм, пагубно сказывается на работе почек, сердца и других систем.
- Инфекция, вызвавшая воспаление, будет распространяться, вызывая флюс, воспаление кости, гнойные абсцессы, остеомиелит, сепсис.
- Заболевание может распространяться, затрагивая соседние зубы, надкостницу.
Что можно сделать в домашних условиях?
В первую очередь нужно записаться на прием к стоматологу. Во время ожидания визита пациент может справиться с некоторыми симптомами. Для этого можно предпринять:
- Полоскать рот раствором соды (можно добавить соль и йод).
- Минимизировать воздействие на пораженный участок, не жевать на больную сторону.
- Исключить горячее и холодное воздействие.
- Если прикус неправильный, лучше держать челюсти приоткрытыми.
- Можно принять обезболивающее.
- Не стоит принимать лежачее положение, так как в этом случае усилится давление в прилегающих сосудах. Лучше полулежать или сидеть.
- Антибиотики принимать нельзя без назначения врача.
- Ни в коем случае нельзя греть место воспаления, так как при гнойном абсцессе есть вероятность разлития его содержимого в мягкие ткани.
Эти меры направлены исключительно на борьбу с симптомами и не отменяют профессионального лечения у стоматолога.
Что будут делать в больнице: диагностика, лечение
В первую очередь врачу необходимо определиться диагнозом и причиной воспаления. Для этого проводится рентгенография, позволяющая определить, на какой стадии находится процесс.
Основными факторами, приводящими к воспалению, являются:
- Запущенный кариес, из-за которого в зуб проникла инфекция.
- Неправильно проведенное лечение (некачественная пломбировка каналов, плохая пломба), которое также приводит к попаданию инфекции.
- Травмы, перелом корня и т.д.
- Недостаточная гигиена.
Если ситуация запущена, есть вероятность немедленного удаления больного элемента.
Если лечение возможно, в первую очередь больной зуб зачищается от поврежденных тканей. Процедура требует введения анестезии. Врач прочистит каналы, при необходимости расширит их, дезинфицирует. При необходимости пациент принимает курс антибиотиков, проводится полоскание дезинфицирующими растворами, физиотерапия. В зуб может быть помещено специальное вещество под временную пломбу. После того, как в зубе не останется воспаления, гноя, он может быть запечатан постоянной пломбой.
Можно ли обойтись без похода в стоматологию?
Посещение стоматологической клиники — единственный способ избавиться от воспаления и по возможности сохранить зуб. Чем раньше будут приняты меты – тем выше вероятность благоприятного исхода. В противном случае пациент рискует получить описанные выше осложнения, среди которых потеря зуба не является самым неприятным исходом.
Своевременное выявление заболевания – залог успеха. Не стоит надеяться на домашнее лечение. Без вмешательства стоматолога воспаление зуба может только прогрессировать, вызывая со временем все больше опасных последствий.
Профилактика зубных болезней
Профилактика – самый простой способ сохранить зубы здоровыми. Основные принципы просты и легко выполнимы:
- Гигиена полости рта, регулярная чистка с использованием качественной щетки и пасты. Паста не должна быть слишком агрессивной, лучше избегать средств с высокой абразивностью.
- Зубную щетку необходимо своевременно менять на новую (каждые 3-4 месяца).
- Полоскание поможет избавиться от остатков пищи и поддержать десны здоровыми.
- Мягкие ткани играют важную роль в сохранении здоровья зубов, плотно прилегая и не подпуская бактерии к уязвимой шеечной зоне. Поэтому важно уделять внимание здоровью десен.
- Посещать кабинет стоматолога нужно каждые полгода независимо от того, есть ли жалобы.
Воспаление крайне редко начинается сразу в пульпе или корнях. Зачастую его можно выявить и устранить в самом начале и тем самым предотвратить осложнения.
Что делать если откололся зуб Что делать если часть зуба откололась и царапает десну Чувствовать себя вялым, усталым и разбитым не нравится, наверное, никому. Одно дело, когда такое состояние появляется периодически – после тяжелого трудового дня, сильного стресса или после перенесенной болезни. И совсем другое, когда состояние «разбитости» становится перманентным: усталость и слабость не проходят даже после полноценного отдыха. И вдруг еще добавляется побледнение кожи, руки и ноги постоянно мерзнут, сердце выпрыгивает из груди, волосы выпадают и шумит в ушах. Это повод забить тревогу и обратиться к врачу, поскольку причин такого состояния может быть великое множество. Об одной из них мы поговорим в нашей статье. Сегодня речь пойдет об анемии. Что это за болезнь? Насколько она опасна? Как лечить и предотвратить анемию? На эти, и не только, вопросы ответит врач-терапевт Клиники «СМИТРА», доктор с более чем 30-летним опытом Марченко Светлана Александровна.
Что такое анемия?
В эритроцитах (красных кровяных тельцах) содержится сложный белок – гемоглобин, который синтезируется костным мозгом при помощи железа. Главная его функция – разносить кислород по организму: после доставки кислорода к тканям гемоглобин забирает углекислый газ и доставляет его в легкие. Анемия (или малокровие) – это состояние, при котором происходит снижение количества гемоглобина иногда со снижением количества эритроцитов. Из-за этого ухудшается передача кислорода в ткани и возникает гипоксия, т.е. кислородное голодание тканей.
Причины возникновения и виды анемии
Анемия может быть как самостоятельным заболеванием, так и симптомом или проявлением осложнения другой болезни или синдрома. Среди основных причин возникновения малокровия выделяются следующие: 1. Анемии, возникающие при нарушении кровообразования. Это, прежде всего, железодефицитные анемии (возникают вследствие недостатка железа в организме), анемии беременных и кормящих (в период беременности и лактации в организме женщины увеличивается объем циркулирующей крови, что приводит к ее «разжижению» и падению доли гемоглобина в общем объеме крови). 2. Железонасыщенные анемии. При таких анемиях железо в эритроцитах содержится в достаточных количествах, но по разным причинам не может быть использовано костным мозгом для синтеза гемоглобина. К железонасыщенным анемиям относятся В-12- дефицитная анемия, раковая, глистная анемии; анемия, возникающая при инфекциях. Возможно появление малокровия при воздействии химических реактивов, радиации, медикаментов, а также при иммунных нарушениях, гастритах, энтеропатиях. 3. Анемии, возникающие при повышенном кроворазрушении (гемолитические). При таком виде малокровия значительно укорачивается срок жизни эритроцитов. Гемолитические анемии могут быть как наследственными, так и приобретенными. При наследственной форме проблема заключается в генетических отклонениях в структуре либо функциях эритроцитов. Приобретенная же гемолитическая анемия развивается вследствие избыточного разрушения красных кровяных телец из-за воздействия антител, токсинов и прочих факторов. 4. Анемии, возникающие при острых или хронических кровопотерях. Сильные острые или хронические кровотечения истощают запасы железа в организме, что приводит к малокровию. Разные формы заболевания отличаются симптомами и осложнениями. Без адекватного лечения анемия может осложниться патологией сердечно-сосудистой системы, преждевременными родами или даже летальным исходом.
В чем опасность длительно существующей анемии?
Как мы уже сказали выше, анемия приводит к гипоксии – кислородному голоданию тканей. Поэтому даже при легком течении длительно существующая анемия способна нанести серьезный вред здоровью. Длительная гипоксия приводит к нарушению обмена веществ, накоплению токсических продуктов метаболизма, избыточной нагрузке на органы жизнеобеспечения – сердце, легкие, печень, почки, головной мозг. На фоне хронической анемии любое острое заболевание – ангина, вирусная инфекция и т.д. – протекают значительно тяжелее и сложнее поддаются лечению.
Симптомы анемии
Для каждого вида малокровия характерны свои проявления, но все же можно выделить ряд общих признаков анемий:
- слабость;
- шум в ушах;
- головокружение;
- одышка;
- потемнение в глазах;
- сердцебиение;
- снижение аппетита;
- затруднение при глотании;
- бледность и сухость кожных покровов, а также видимых слизистых оболочек;
- выпадение волос;
- ломкость, «исчерченность» ногтей, иногда их ложкообразная вогнутость;
- трещины в уголках рта;
- снижение артериального давления;
- со стороны желудочно-кишечного тракта отмечаются глоссит (воспаление тканей языка), атрофия слизистых пищевода, атрофический гастрит, боли в левом подреберье.
Для железодефицитной анемии характерно извращение вкуса (пристрастие к мелу, извести, углю, земле, зубному порошку, льду). Гемолитическая анемия может проявляться желтушностью кожных покровов и склер, увеличением печени и селезенки, темным цветом мочи и кала. Как мы видим, проявления анемии могут быть абсолютно разнообразными. Поэтому при ухудшении самочувствия и при появлении описанных выше или любых других симптомов рекомендуем сразу же обратиться к врачу.
Как диагностировать анемию?
Диагностировать заболевание помогают лабораторные исследования, ведь определить заболевание «на глаз» невозможно. Только корректная диагностика поможет выбрать верную тактику дальнейшего лечения и, соответственно, гарантировать пациенту благополучный исход. При подозрении на тот или иной вид анемии доктор обязательно назначит вам анализы крови: общий и биохимический. Изменения показателей (гемоглобина, железа, эритроцитов, СОЭ, витамина В12 и т.д.) не только ответят на вопрос: есть ли анемия, но и помогут доктору выбрать подходящий путь лечения. Также доктор обязательно посоветует провести анализ кала на скрытую кровь, кал на яйца глистов и простейшие, капрограмму, и при необходимости кал на кальпротектин (специфический маркер воспаления кишечника). Для исключения острой и хронической кровопотери проводится фиброгастродуоденоскопия (ФГДС), колоноскопия, при невозможности проведения данных процедур назначается ирригоскопия. Также показаны консультация проктолога, УЗИ органов брюшной полости и почек. Женщинам рекомендована консультация гинеколога. На начальных этапах лечением малокровия занимается врач-терапевт. Затем при необходимости пациент может быть направлен к гематологу – специалисту, который занимается профилактикой, диагностикой и лечением крови и органов кроветворения.
Лечение анемии
Существует огромное количество разновидностей анемий. И все они лечатся по-разному. Именно поэтому при лечении недуга так важно учитывать причину, вызвавшую ее. При кровотечениях – это, прежде всего, борьба с кровотечением; при воспалительных заболеваниях – антибиотики, гормоны; при хронической почечной недостаточности – гемодиализ; при железодефицитной анемии – препараты железа, иногда даже переливание крови; при В12-дефицитной анемии – инъекции витамина В12; при недостатке витамина В9 (фолиевой кислоты) – препараты фолиевой кислоты. Лечение любой анемии может назначать только квалифицированный доктор после тщательного обследования! Иначе все попытки самостоятельного повышения гемоглобина будут малоэффективны, напрасны или даже опасны.
Можно ли лечить анемию народными средствами?
Для лечения анемии, в первую очередь, необходимо обратиться к специалистам и получить курс медикаментозной терапии. Народные средства же можно использовать в качестве вспомогательных при прохождении основного курса лечения, назначенного доктором. Например, в плодах шиповника содержится огромное количество витаминов и других полезных веществ – железо, медь, магний. Отвары и настои шиповника полезны при железодефицитной анемии. Также эффективным вспомогательным средством при анемии является чеснок, и если вы из-за запаха не хотите его есть, то можно принимать чесночный настой.
Питание при анемии
Обратите пристальное внимание на продукты своего повседневного рациона. Достаточно ли в них железа? Для того, чтобы в организме не произошел дефицит этого важного элемента, необходимо употреблять в пищу продукты, насыщенные железом. Железом богаты как продукты животного происхождения, так и растительного. Железо животного происхождения содержится в мясе, субпродуктах, птице и рыбе. При том, чем темнее мясо, тем больше в нем железа. Этот тип усваивается наиболее эффективно (от 15 до 30%). Из продуктов растительного происхождения наиболее богаты железом бобовые, шпинат, яблоки, злаковые, орехи, сухофрукты. Железо из растительных продуктов усваивается организмом менее эффективно. Для улучшения усвоения железа из продуктов растительного происхождения их следует принимать с продуктами богатыми витаминами С (цитрусовые, зелень, томаты, сладкий перец, шиповник, капуста). Также хорошо сочетается с железом фолиевая кислота. Ее можно обнаружить в зерновом хлебе, кукурузе, авокадо, рисе, овсяной, ячневой, и перловой крупах. Не рекомендуется одновременно употреблять продукты, богатые железом и кальцием (например, гречку с молоком), так как эти два элемента затрудняют усвоение друг друга. Помимо этого, не рекомендуется запивать чаем и кофе пищу, богатую железом. Танин, содержащийся в напитках, не позволяет железу усваиваться. Стараясь повысить уровень железа с помощью пищи, не переусердствуйте! Большое количество богатой железом пищи может привести к его повышению, а это чревато новыми проблемами. Анемия – распространенная и серьезная болезнь, которую нельзя пускать «на самотек». Для того, чтобы избежать развития анемии и других заболеваний, необходимо проходить ежегодный профилактический осмотр: сдать общий анализ крови и мочи, кал на скрытую кровь, пройти флюорографию, посетить терапевта, уролога, стоматолога женщинам – гинеколога. При наличии признаков хронического кровотечения и воспаления, а также любых симптомов анемии срочно обращайтесь к доктору! Врач-терапевт назначит необходимое обследование и по его результатам адекватное лечение, которое поможет в максимально короткий срок вернуться к здоровой, полноценной жизни! Будьте здоровы! Материал подготовлен при участии врача-терапевта Клиники «СМИТРА» Марченко Светланы Александровны. © 2010-2021 СМИТРА. Все права защищены. Никакие материалы данного сайта не могут быть скопированы и использованы без письменного разрешения, кроме как для частного, некоммерческого просмотра.
Пациентов часто интересует , что такое одонотогенная инфекция.
Одонтогенные инфекции – это болезни, которые из-за неправильного или несвоевременного лечения кариеса, пульпита, периодонта, воспаления костной ткани верхней и нижней челюстей.
Сложно сказать, кто более виноват в возникновении таких заболеваний. В некоторых случаях их провоцируют сами пациенты: плохой уход за полостью рта, редкие визиты к стоматологу, самолечение.
Одонтогенные инфекции бывают истинно одонтогенными и главным причинным фактором в этом случае выступает пораженный зуб. Неодонтогенные инфекции – инфекции развивающиеся при поражении слизистой оболочки полости рта.
Пародонтальные инфекции – причинами которых выступают поражения десен, периодонта, надкостницы, мягких тканей шеи.
Основными возбудителями выступают зеленящий стрептококки, спирохеты, неспорообразующие анаэробы.
В большинстве случаев одонтогенные инфекции развиваются при недостаточном внимании пациента к собственному здоровью. Также инфекционный процесс может быть спровоцирован некачественным пломбированием каналов,удалением зуба с травматическими последствиями,неадекватным оперативным вмешательством, т.е. иметь атрогенный характер.
Одонтогенные инфекции могут распространяться по лимфатическим и кровеносным сосудам в расположенные рядом ткани. Важным фактором в распространении и тяжести характера одонтогенных инфекций выступает низкая сопротивляемость иммунной системы. При таких условиях осложненный воспалительный процесс может трансформироваться в окологлоточный абсцесс или флегмону шейной области. Необходимо отметить группы людей, наиболее подверженных воздействию инфекций. Это :
- пациенты с онкологическими заболеваниями;
- больные гепатитом и носители ВИЧ-инфекций;
- дети;
- пациенты старше 60 лет;
- пациенты с запущенной формой соматической патологии (заболеваниями сердца, почек, печени);
- пациенты, страдающие сахарным диабетом;
- пациенты ,получавшие облучение. Химиотерапию;
- лица, употребляющие препараты, подавляющие иммунитет;
Симптомы патологии определить достаточно сложно,тем более, что нередко пациенты иногда не связывают боль в шее или области лица с пораженным зубом и обращаются к общему хирургу. В данном случае терапия будет неполной без санации основного источника заболевания.
Следует выделить некоторые симптомы одонтогенных инфекций:
- признаки общей интоксикации у больного (повышение температуры тела, слабость);
- боль в области гнойного очага;
- покраснение и припухлость зоны поражения;
- течность языка, невнятная речь,затрудненное глотание. Иногда больному требуется интубация, т.к. из-за сильног отека нарушается поступление воздуха в гортань и трахею.
Причинный зуб при любой локализации процесса дает симптомы болезненности при пальпации и перкусиии. Вокруг него десна гиперемирована и отечна.
Для выявления флегмон и абсцессов назначают УЗИ, а также компьютерную томографию. Последняя процедура особенно эффективна, т.к. помогает диагностировать очаг одонтогенной инфекции в районе грудной клетки, которая недоступна внешнему осмотру.
Одонтогенные инфекции имеют свойство быстро распространяться в челюстно-лицевой области, переходя в стадию гнойного процесса. Осложнения могут быть следующими:
- гнойное воспаление мягких тканей шеи и области лица, ротовой полости;
- гнойное воспаление разлитого типа;
- закупорка вен лица и воспаление их стенок;
- поражение лимфоузлов;
- гайморит ;
- одонтогенный сепсис.
Лечение начинается с санации полости рта и вскрытия гнойника. Анаэробные бактерии имеют свои особенности. Обычно такие раны имеют зловонный запах. Для терапии важен адекватный отток, который дает приток кислорода, губительного для микроорганизмов. Для каждой локализации гнойника есть свой метод вскрытия . Он учитывает топографическую анатомию лица, шеи и окологлоточного пространства. В области оперативного вмешательства расположены крупные сосуды и нервные стволы. Сейчас активно применяют пункцию под контролем УЗИ в тех случаях, когда гнойник расположен глубоко в тканях. Операция должна сопровождаться введением антибиотиков. Без них эффект не будет достигнут. Лечение в этом случае комбинированное. Обычно препараты первой линии (антибиотики) комбинируют с антимикробными препаратами( метронидазол, тинидазол), параллельно проводят общеукрепляющую терапию и десенсибилизацию.
Для того, чтобы обезопасить себя от одонтогенных инфекций требуетс тщательный уход за полостью рта и регулярное посещение стоматолога.



 (голосов: 1, средняя оценка: 4,00 из 5)
(голосов: 1, средняя оценка: 4,00 из 5)