Стомати́т — наиболее часто встречающееся поражение слизистой оболочки полости рта.
Механизм возникновения стоматита связан с реакцией иммунной системы на раздражители. Считается, что стоматит возникает в тех случаях, когда, по невыясненным пока причинам, иммунная система человека реагирует на появление молекул, которые она не может распознать. Появление таких молекул провоцирует атаку лимфоцитов иммунной системы (разновидность белых кровяных телец), — примерно так же иммунная система человека реагирует, например, на пересадку органа. «Нападение» лимфоцитов на эти неопознанные молекулы приводит к возникновению во рту язвенных образований, которые и получили название «стоматит».При стоматитах пациенты жалуются на жжение слизистой оболочки полости рта;,болезненность при приеме пищи иразговоре;»язвы»в полости рта.В отдельных случаях может быть повышение температуры тела, увеличение регионарных лимфоузлов.
К причинам возникновения стоматита также причисляют:
Недостаточная или избыточная гигиена полости рта;
Термические, механические, химические травмы .Чаще всего, небольшие травмы заживают сами. Но при неблагоприятных факторах может развиться стоматит
Заболевания желудочно-кишечного тракта, такие, как гастрит, дуоденит, колит, а также глистная инвазия, могут быть причиной катарального стоматита.
Различные возбудители инфекционных заболеваний причастны к появлению язв в полости рта. В норме условно-патогенные бактерий постоянно находятся в слизистой ротоглотки и не вызывают раздражения. Для их размножения нужны дополнительные неблагоприятные факторы механическое или термическое повреждение полости рта,
Обезвоживание организма, вызванное поносом, рвотой, недостаточным потреблением воды, длительным повышением температуры тела, повышенным выделением мочи, большой кровопотерей
Некачественно сделанные зубные протезы
Применение медикаментов, уменьшающих слюноотделение
Анемия
Авитаминозы, нехватка железа или фолиевой кислоты
Злокачественные опухоли в области шеи, носа или глотки
Гормональные колебания при беременности в период менопаузы;в подростковом возрасте.
Побочные действия химиотерапии
ВИЧ-инфекция ,туберкулез,сахарный диабет, бронхиальная астма.
Зубные пасты и очистители для рта, содержащие лаурилсульфат натрия.(ЛСН)Вероятно, это связано с тем, что ЛСН оказывает обезвоживающее действие на слизистую полости рта. Поэтому она становится более беззащитной для различных раздражителей
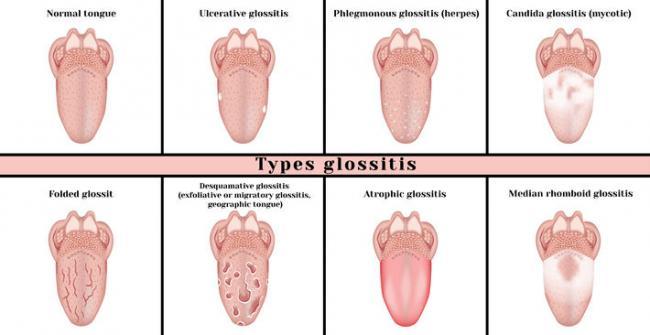
Разновидности стоматита
Аллергический
В настоящее время многие люди имеют какие-либо аллергические реакции на самые разнообразные вещества: продукты питания, лекарственные средства, пыльцу растений, шерсть животных ,домашнюю и библиотечную пыль и т д. Такой вид стоматита не рассматривается как отдельное заболевание, поскольку он является только частью общего аллергического проявления .Лечение сводится к устранению аллергена, приему антигистаминных препаратов .Также может наблюдаться аллергия на стоматологическую пластмассу при наличии в полости рта съемных конструкций. При этом виде стоматита(протезном)рекомендуется адекватное перепротезирование.
Афтозный
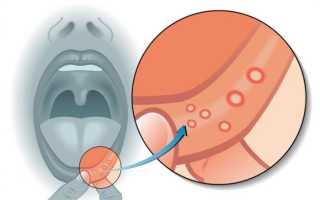
Афты— небольшие поверхностные изъязвления слизистых оболочек овальной или округлой формы. Вокруг этой язвочки появляется воспаленный красный ободок, в центре образуется тоненькая белая пленочка, края у язвы ровные.
Помимо самой язвочки, которая весьма болезненна, человека беспокоит повышенное слюноотделение, неприятный запах изо рта и кровоточивость десен
Афты полости рта сопровождаются болями, затрудняющими жевание, речь, обильным слюноотделением, увеличением лимфатических подчелюстных узлов. Через 5—7 дней заживают без образования рубца.
Герпетический
Этот вид стоматита вызывается различными вирусами. Это может быть и вирус ветряной оспы, и вирус гриппа, аденовирусы. Среди них вирус простого герпеса является лидером по частоте поражения слизистой полости рта. Взрослое население в большинстве своем является носителем вируса герпеса. Он сохраняется в организме в дремлющем состоянии, не причиняя какого-либо дискомфорта, не вызывая заболеваний.
Но,если происходит снижение защитных сил организма, стресс, переутомление, обострение хронических заболеваний, вирус может активизироваться и проявляться в виде рецидивирующего герпетического стоматита,
При герпетическом стоматите у взрослых обычно не бывает острой реакции организма, такой, как повышение температуры тела, симптомов общей интоксикации и пр.
Кандидозный
Этот вид стоматита бывает в основном только у очень ослабленных людей, у ВИЧ-инфицированных,у больных туберкулезом,у пациентов,применяющих стероидные гормоны. Возбудителем молочницы во рту является грибок Candida, которые всегда присутствует в полости рта в норме, но при неблагоприятных факторах начинает активно размножаться.
Особенностью такого стоматита является то, что на слизистой оболочке сначала возникает творожистый налет, при снятии которого образуется отечный, покрасневший воспалительный очаг. Также под пленкой налета могут образовываться болезненные эрозии. Для грибкового стоматита характерно сухость во рту, заеды, трещины в уголках рта, жжение и боль во время еды.
Травматический
Этот вид стоматита вызывается травмирующими факторами, которые могут присутствовать в полости рта у пациента .Острые края кариозных зубов, некачественно изготовленные ортопедические конструкции могут привести к появлению травматического стоматита.
Язвенный.
Язвенный стоматит может быть осложнением афтозного стоматита.При снижении общей сопротивляемости организма, при дефиците витаминов стоматит может осложниться фузоспирохетозом и протекает как язвенно-некротический. При этой форме заболевания язвы покрыты зеленовато-серым зловонным налетом Общее состояние пациента резко ухудшается, повышается температура тела, увеличиваются регионарные лимфоузлы. Это очень тяжелая форма стоматита, которая чаще всего указывает на серьезные проблемы со здоровьем у взрослого – иммунодифицитные состояния, различные виды лейкозов, облучение ..
Методы лечения
В большинстве случаев стоматит проходит сам по себе в течение недели. В зависимости от вида стоматита лечение может проводиться противовирусными, противогрибковыми или иными препаратами .При заболевании стоматитом необходимо посетить врача-стоматолога ,который назначит правильное лечение. Неправильное самолечение может привести к осложнениям, генерализации инфекции .От пациента требуется соблюдение щадящей диеты, гигиена и частая и регулярная обработка полости рта препаратами ,назначенными врачом.
При лечении стоматитов назначают местные обезболивающие препараты в виде порошков, гелей, таблеток,спреев. Например, Гексорал-табс,Лидохлор,Анестезин,Лидокаин Асепт , Также лечение стоматита должно включать антисептическую обработку полости рта в виде полосканий ,аппликаций .Применяют полоскания Мирамистином, Стоматидином ,Dentix ,слабым раствором марганцовки, настоями ромашки, календулы, шалфея. Слизистую обрабатывают различными стоматологическими гелями; Камистад,Холисал Метрагил дента гель.Также применяются средства,ускоряющие заживление эпителия. К примеру, Солкосерил-стоматологическая паста, Винилин, масляный раствор витамина А, облепиховое масло ,масло шиповника. При язвенно-некротическом стоматите применяют также протеолитические ферменты. Часто при язвенно-некротическом стоматите назначают антибактериальную терапию. При лечении грибковых, вирусных стоматитов назначают соответствующее местное и общее специфическое лечение .При кандидозном стоматите необходимо исключить из пищи продукты ,содержащие легкоусвояемые углеводы-хлебобулочные ,кондитерские изделия, сладости. Антигистаминные препараты применяют как при аллергическом, так и при других видах стоматита.
Фарингит – это воспалительный процесс, который образуется на задней стенке гортани и поражает слизистую оболочку, а также более глубокие слои, ткани мягкого нёба и лимфатические узлы. Острая форма фарингита может перерасти в хроническую, если пациент не обращается за помощью к врачу и занимается самолечением.
Так как патологический процесс в гортани вызван распространением болезнетворных бактерий, риск развития фарингита повышается у людей со слабой иммунной системой и у тех, кто страдает ЛОР-заболеваниями или имеет к ним предрасположенность.
Причины развития фарингита
Специалисты полагают, что пик развития патологии приходится на конец зимы и начало весны, так как в это время иммунная система человека особо подвержена простудным заболеваниям. Часто в весеннее время года недостаток витаминов и микроэлементов в организме человека приводит к появлению авитаминоза, организм ослабевает и создает прекрасную среду для развития болезнетворных бактерий. Также возможны воспалительные процессы: как отдельно, так и на фоне основного заболевания.
Первые признаки наличия фарингита и его дальнейшее лечение могут отличаться в зависимости от стадии патологии, пола, возраста и общего состояния здоровья пациента.
К основным причинам развития фаринголарингита мы относим:
- переохлаждения организма, употребление в пищу слишком холодных продуктов;
- деформация перегородки носа;
- штаммы микроорганизмов, вызывающие развитие хламидиоза, кандидоза, коклюша, скарлатины, кори;
- аденовирус, вирус гриппа;
- стрептококки, стафилококки, пневмококки;
- гайморит, тонзиллит, кариес, ринит;
- затрудненное носовое дыхание;
- патологии желудочно-кишечного тракта: рефлюкс, изжога, грыжа;
- злоупотребление вредными привычками;
- регулярные высокие нагрузки на голосовые связки;
- загрязненный, токсичный воздух;
- гормональные нарушения и эндокринные патологии (сахарный диабет, ожирение, гипотериоз и др.);
- тонзиллэктомия, которую сделали пациенту ранее;
- инфекционные болезни в хронической форме;
- ослабленный иммунитет.

Симптомы фарингита
Первые признаки заболевания могут отличаться в зависимости от вида фарингита. Они носят как местный, так и общий характер. Но имеются общие признаки, которые характерны для любого типа фарингита: боль в горле, неприятный запах изо рта, заложенность ушей и затрудненное глотание. При активном воспалительном процессе может наблюдаться повышение температуры тела выше 38° – так организм борется с чужеродной инфекцией. Общие признаки: потливость, плохой аппетит, слабость, головокружение, быстрая утомляемость, жар, озноб. Некоторые жалуются на боль и шум в ушах, на дискомфорт при воздействии громких звуков.
- Во время острого катарального фарингита появляется отечность и покраснение слизистых оболочек гортани. Также на задней стенке глотки могут образовываться красные фолликулы, скапливаться прозрачная и немного мутная слизь. Наблюдается отечность и покраснение язычка.
- При гнойной форме острого фарингита на поверхности задней глоточной стенки появляются язвочки со скоплением гнойных масс.
Острый фарингит
Острые фарингиты могут протекать самостоятельно, а также сопровождаться острыми воспалениями, охватывающими верхние дыхательные пути: ринитами или воспалениями слизистых носоглотки.
В зависимости от причины развития острый фарингит бывает:
- Вирусным – чаще всего вызван риновирусом;
- Бактериальным – вызван стрептококками, стафилококками и пневмококками;
- Грибковым – источник воспалительного процесса – Candida;
- Травматическим – вызван повреждениями глотки и гортани: горло поцарапала острая кость или обожгло кипятком, сильная нагрузка на связки;
- Аллергическим – возникает при вдыхании аллергенов или раздражителей, вроде табака, выхлопных газов или пыльного воздуха.
Хронический фарингит
По глубине поражения слизистой оболочки глотки хронический фарингит различается на: катаральную, гипертрофическую и атрофическую формы.
- Хронический катаральный фарингит — присутствует небольшая отечность слоев тканей слизистой глотки. Отдельные участки иногда покрыты прозрачной или слегка замутненной слизью. Развивается в результате попадания в глотку кислого желудочного содержимого, например, в случае грыжи диафрагмы пищевода. Поэтому катаральный хронический фарингит является следствием развития заболеваний желудочно-кишечного тракта.
- Хронический гипертрофический фарингит — значительная выраженность отечности слизистой. Дополнительно наблюдается утолщение язычка и припухлость мягкого нёба.
- Хронический атрофический фарингит — отличается некоторым истончением покровов глотки. Они обычно розово-бледные, иногда блестяще-лакированные. Некоторые их участки покрываются корочками, вязкой слизью с гноем.
Любой вид хронического фарингита развивается по причине того, что острая форма заболевания не была излечена вовремя и переросла в более серьезную форму. А также хронические фарингиты появляются как следствие ринитов, гайморитов, искривления носовой перегородки, полипов в носу – то есть когда длительное время затруднено носовое дыхание. Кроме того, длительное применение сосудосуживающих капель также приводит к появлению хронического фарингита.

Как проявляется и протекает фарингит у детей?
Фарингиты дети переносят тяжелее, чем взрослые. Особенно это относится к малышам до года. Отек слизистой может вызвать признаки удушья, боль, которая сопровождает заболевание, снижает аппетит у ребенка. Зачастую температура тела у малыша может достигать 40°. Самое сложное в этой ситуации то, что маленький ребенок не может сказать, что у него болит.
Неправильное лечение может привести к непоправимым последствиям для маленького неокрепшего организма. Поэтому при первых признаках фарингита, сразу же обращайтесь к врачу.
Ангина и фарингит: в чем разница?
Общее состояние пациента при острой форме ангины или тонзиллита можно спутать с симптомами фарингита. Если заболевание диагностировано неправильно, то лечение фарингита у взрослых не даст никакого эффекта. И острая форма патологии может перерасти в хроническую.
К сожалению, многие пациенты занимаются самолечением и начинают применять препараты без специального назначения врача. Это делать крайне противопоказано! Лучше вовремя позаботьтесь о своем здоровье и обратитесь за помощью к опытному отоларингологу.
Важно помнить, что во время фарингита воспаляется гортань, а при ангине – гланды. Во время ангины всегда больно глотать, болевые ощущения усиливаются еще больше при употреблении пищи. При фарингите происходит наоборот – во время поедания теплой пищи или теплых напитков боль в горле уменьшается.
Во время развития ангины нет кашля или першения, только боль в горле и иногда образование белого налета. При фарингите присутствует першение, а также шум, боль или заложенность в ушах. Трудность в различие этих двух заболеваний еще осложняется тем, что у одного пациента одновременно могут развиваться обе патологии, так как они вызваны одним возбудителем.
Диагностика фарингита
Обнаружение всех видов фарингита начинается с визуального осмотра гортани при помощи специального прибора и сборе анамнеза. Также для изучения берется мазок из зева – на дифтерию.
Другие виды диагностики:
- Культуральное исследование — посев взятых материалов на питательную среду.
- Экспресс-диагностика — идентификация стрептококкового антигена в мазках из зева.
- Иммуносерологическая диагностика — метод используется в случае стрептококковой инфекции.
Лабораторные исследования:
- Общий анализ крови – исключение болезней крови, инфекционного мононуклеоза;
- Общий анализ мочи – позволяет исключить заболевания почек (гломерулонефрита).
В зависимости от симптомов заболевания, а также состояния гортани, наличия или отсутствия кашля, лихорадки, налета на миндалинах и болезненности и увеличенном размере лимфатических узлов, может понадобиться дополнительно консультации других узких специалистов: эндокринолога, кардиолога, аллерголога.
Методы лечения фарингита
Лечение должно проходить в комплексе. Пациенту прописываются медикаменты, которые снимут боль и уберут воспаление. А также важно придерживаться специальной диеты и исключить из рациона продукты, которые раздражают слизистую оболочку горла и приносят еще больше дискомфорта: алкогольная продукция, острая и соленая пища, кислые блюда, газированные напитки.
Медикаментозная терапия
В зависимости от клинической картины и общего состояния пациента, врач может прописать антигистаминные, противокашлевые и противовирусные медикаменты. Используются таблетки/пастилки для рассасывания, которые снимают боль.
В некоторых случаях прибегают к использованию антибиотиков. Их можно принимать только по наставлению врача.
Местное воздействие
Также хорошее действие на воспалительный процесс и покраснение гортани оказывают полоскания специальными растворами. Они мягко воздействуют, снимают боль и улучшают общее состояние пациента.
Для диагностики и выявления заболевания нужна консультация отоларинголога. В городской поликлинике можно обратиться к своему лечащему терапевту, который выпишет направление к ЛОРу. Однако на это требуется время. Часто своей записи к врачу приходится ждать по 2 недели. В некоторых случаях это просто невозможно, так как нужно быстрее провести обследование и назначить лечение, пока ситуация не стала критической.
Поэтому мы рекомендуем обращаться в медицинскую клинику «Медюнион». У нас работают практикующие отоларингологи, записи к которым не нужно ждать несколько недель. Запишитесь уже сегодня на удобное для вас время, и уже завтра пройдите обследование.
Пациенты выбирают нас за то, что мы оказываем услугу выезда узкого специалиста на дом в случае, если самостоятельно прибыть в клинику вы не можете. Прямо на дому можно также провести забор анализов.
Стоимость первичной консультации отоларинголога в Красноярске в клинике «Медюнион» от 1300 рублей. Записаться можно на сайте или по телефону 201-03-03.
Cыпь во рту
Белая или красная сыпь в ротовой полости – один из самых пугающих и зачастую очень неприятных симптомов различных заболеваний во рту.
Почти в 90% случаев ее сопровождает зуд, который не дает покоя, часто белая сыпь мешает глотать, выступает над оболочкой, рискуя быть сорванной частичками пищи, и тогда к дискомфорту добавится еще и кровоточивость.
А откуда красная или белая сыпь берется, и на какие патологии она может указывать?
Вопросы, в центре которых остается сыпь во рту, много:
- опасна ли она;
- как долго лечится;
- заразна ли красная сыпь (или высыпания другого цвета);
- когда развитие болезни нужно останавливать срочно (при каких симптомах не то что спешить – нестись к врачу);
- у кого чаще обнаруживается красная сыпь (в каком возрасте).
Все эти вопросы о высыпаниях во рту требуют подробных ответов, ведь в некоторых случаях сыпь действительно может указывать на очень серьезное нарушение в организме.
Первое, что нужно понять про сыпь: если мелкая сыпь уже покрыла слизистую оболочку (а иногда и эпидермис – внешний слой – кожи), значит, нарушение происходит внутри организма давно.
И иммунная система с ним не справляется, вот красная или белая сыпь и «вырвалась» наружу.
У детей такие проявления во рту имеют место чаще, а цвет этих проявлений нередко указывает на характер заболевания.
Что это может быть:
- красная сыпь – свидетельство аллергической реакции, инфекции, бактериоза;
- белая сыпь – симптом кандидоза во рту, некоторых видов стоматита и специфических заболеваний.
Примерно в 70% случаев мелкая сыпь у ребенка проявляется во рту в возрасте до 5 лет, нередко она становится причиной, по которой грудничок отказывается от еды.
У взрослых красная сыпь реже сопровождается откровенным зудом во рту и в целом доставляет меньше неприятностей.
Причины высыпаний во рту
Чаще всего мелкая сыпь во рту – один из симптомов:
- аллергии;
- инфекции, оказавшейся во рту;
- бактериального поражения во рту;
- грибка во рту (как раз на его фоне и появляется белая сыпь);
- некоторых специфических патологий, тоже развивающихся во рту или имеющих признаки в ротовой полости.
В подавляющем большинстве случаев мелкая сыпь у ребенка во рту – это следствие:
- недостаточной гигиены ротовой полости;
- вредных привычек (держать во рту колпачки от ручек, например);
- подавленного иммунитета (в том числе, связанного с авитаминозом);
- зубных болезней (бывает, что гингивит или кариес провоцирует развитие стоматита, а тот уже вызывает во рту высыпание, язвочки, афты, зуд, кровоточивость десен и другие неприятные проявления);
- низкой стрессоустойчивости (тот же приступ аллергии, для которого мелкая сыпь – один из первых признаков, – может начаться, если малыш всего лишь перенервничает).
Аллергическая реакция
Аллергическая мелкая сыпь чаще всего имеет красный цвет (темнее, чем розовая слизистая), проявляется крохотными точками:
- в горле;
- на небе;
- с внутренней стороны губ;
- на щеках во рту (изнутри).
Имеет вид россыпи округлых точек, каждая из которых представляет собой красноватое образование или выступающий над поверхностью слизистой нарост.
Запускают негативные процессы самые разные аллергены, оказывающиеся во рту.
Чаще всего это:
- красители, применяемые в пищевой индустрии (они содержатся в газированных напитках, потому деткам-аллергикам желательно подобные напитки не давать, чтобы белая сыпь не привела к серьезным последствиям);
- ароматизаторы (могут содержаться и в пище, и в бытовой химии);
- таблетки или другие лекарства;
- пластик, из которого делают некоторые игрушки или прорезыватели для зубиков;
- компоненты ополаскивателей для ротовой полости, зубных паст;
- пыльца растений;
- пищевые продукты (мед, клубника, цитрусы).
Чем опасна во рту мелкая сыпь при аллергии?
Аллергическая красная сыпь, если она уже появилась во рту, должна быть постоянно под контролем (желательно сходить к врачу).
В целом она не опасна, и другим органам во рту ничем не грозит, но, во-первых, она создает дискомфорт, а во-вторых (и в-главных), во рту мелкая сыпь может привести к отечности мягких тканей.
Такое состояние называется отеком Квинке, который очень опасен, особенно у детей.
Отек развивается в гортани (горле) и может мешать дышать.
Потому заметив во рту сыпь, следует немедленно принять меры (а при первом приеме у стоматолога обязательно упомянуть про аллергию у себя или ребенка).
Инфекция
Если это инфекция, то мелкая сыпь, зуд и дискомфорт во рту будут сопровождаться:
- ознобом;
- общей слабостью;
- ломотой в суставах;
- болью в горле;
- чувством жжения во рту;
- болезненным глотанием;
- повышением температуры тела.
Что это может быть за инфекция, чей симптом – белая или красная сыпь во рту:
- вирус (грипп, ветрянка, дифтерия, скарлатина, герпесный стоматит – примеры патологий, при которых очень часто появляется во рту красная сыпь, и которые протекают тяжелее всего);
- бактериальное поражение (для него характера как красная, так и белая сыпь, иногда слизистая покрывается налетом, под которым и находятся высыпания);
- грибковая инфекция (самый распространенный пример – молочница во рту или кандидоз, чаще проявляется у маленьких детей, для него характера мелкая белая сыпь и творожистый налет).
Специфические заболевания
В ряде случаев во рту очень мелкая сыпь, словно сливающаяся в одно большое пятно на небе, указывает на специфическое заболевание:
- гранулему (возникает на фоне постоянных заражений бактериями стафилококков или хронических травм слизистой оболочки, представляет собой доброкачественное образование, имеет почти вишневый цвет и плотную структуру, ему свойственно быстрое бессимптомное развитие);
- петехии (пятна во рту, локализованные на небе, сыпь при них имеет характерный вид, который легко рассмотреть на фото);
- саркому Капоши (это не столько красная сыпь, сколько мелкие бляшки, которые с течением болезни меняют цвет с пурпурного до бурого).
Перечисленные патологии встречаются достаточно редко, особенно у детей до 10–14 лет.
Виды высыпания во рту
Современная стоматология делит все проявления, которые принимает во рту мелкая сыпь, на 6 основных видов:
- полупрозрачные пузырьки желтоватого или сероватого цвета, такая сыпь появляется не только во рту, но и на наружной стороне губ и часто сопровождает герпес во рту или герпесный стоматит (реже – ветряную оспу);
- бляшки или узелки – плотная сыпь, очень частая (сливается в одно «пятно»), так выглядит белая сыпь во рту при кандидозе, например;
- волдырь (сыпь в виде мелких уплотнений, волдырь, в отличие от пузырька, не имеет полости, часто указывает на аллергию);
- язвы во рту (характерный признак для стоматита любой природы, часто язвочки – это сыпь, случайно травмированная потребляемыми продуктами, зубами, языком, зубной щеткой и другими твердыми предметами, которые могут оказаться в ротовой полости);
- белая сыпь инфекционного характера может переродиться в гнойничок во рту – мелкое пятно с мутным содержимым;
- в некоторых случаях сыпь перерождается в ороговевший нарост (при заболеваниях слизистой).
Как поставить диагноз?
Кто должен ставить диагноз, если у пациента обнаружится белая или красная сыпь?
Первым делом стоит обратиться к стоматологу, при необходимости – через терапевта или педиатра.
В большинстве случаев современная стоматология в состоянии определить, что спровоцировало во рту сыпь (и на какие болезни во рту она указывает) по результатам:
- объективного осмотра ротовой полости;
- интервью с пациентом или его родителями, если это малыш;
- сбора анамнеза (чем болел человек, как лечился, на что аллергия и т. д.);
- лабораторного обследования (анализ крови, кала, исследование мазка со слизистой оболочки при подозрении на бактериальное поражение, онкологию или грибок);
- инструментальной диагностики (рентген, аллергопробы).
Лечение высыпаний в полости рта
Как красная сыпь у детей во рту, так и высыпания у взрослых лечатся только по показаниям (после постановки диагноза).
В каждом конкретном случае применяется своя методика, именно поэтому так важно не откладывать прием у врача, особенно если у пациента наблюдаются следующие симптомы (кроме того, что во рту появилась мелкая красная сыпь):
- светобоязнь;
- высокая температура более 2–3 дней;
- признаки обезвоженности;
- головные боли;
- нарушенный аппетит и сон;
- рвота.
Одно из самых опасных состояний, когда белая сыпь присутствует не только во рту, но и на коже, при надавливании исчезает, и к ней присоединилась температура.
Это именно тот случай, когда лечение требуется в самом срочном порядке, и на прием надо не идти, а бежать, особенно если заболел ребенок.
Лечение дома
Домашних способов и методов лечения стоматита, кандидоза, бактериоза (поражение стафилококками или стрептококками), скарлатины или иного инфекционного заболевания не существует.
Дома можно только облегчить состояние заболевшего, пока тот не попадет к врачу, или уменьшить признаки аллергической реакции.
В таком случае хорошо помогают:
- полоскания отварами ромашки, шалфея, тысячелистника;
- ванночки настоя дубовой коры или содового раствора;
- компресс настойки прополиса.
Если имеет место отечность во рту, стоит принять антигистаминное средство.
Деткам обычно рекомендуют L-Цет, взрослым – то, что они пьют от аллергии: Цетрин, Диазолин и т. д.
В качестве поддерживающей терапии при прохождении курса лечения полоскания настойками и ванночки с содой тоже хорошо помогают.
Медикаментозное лечение
Красная или белая сыпь у ребенка во рту вирусного происхождения лечится медикаментозно:
- для стимуляции естественных защитных механизмов рекомендуется прием иммуномодуляторов (Циклоферон);
- при аллергии назначают антигистамины – Тавегил, L-Цет;
- при бактериальных поражениях прописывают антисептический препарат – Мирамистин или Стоматидин;
- для ускорения результата препарат могут порекомендовать усилить растворами для полосканий (если малыш уже сам чистит зубки) собственного приготовления (ромашка, календула) или аптечные средства (Ротокан, Ангилекс);
- мазь или гель Камистад рекомендуется при стоматитах для обезболивания;
- если температура повышена, ее нужно сбивать Нурофеном или Панадолом.
У взрослых красная сыпь:
- обрабатывается раствором Хлоргексидина;
- при герпесном стоматите назначается мазь с антибактериальным действием (Ацикловир);
- бактериальное поражение либо лечат антибиотиками (Аугментин) в сложных случаях, либо выписывают противовоспалительные препараты (таблетки Валавир).
Предупреждение высыпаний во рту
Что надо делать, чтобы мелкая сыпь у ребенка во рту больше не появилась или взрослому человеку не приходилось регулярно мучиться зудом в период цветения тех или иных растений?
Увы, некоторые виды аллергии не лечатся, но их проявления можно держать под контролем (для этого нужно подобрать эффективные антигистаминные средства и всегда иметь их под рукой).
А вот высыпания бактериальной, вирусной или грибковой природы можно предупредить, для этого:
- укрепляйте иммунитет – свой и ребенка (красная или белая сыпь – это признак «проигрыша» естественных защитных механизмов внутри организма);
- избавляйтесь от вредных привычек (пить слишком холодные напитки, употреблять табак или алкоголь, грызть посторонние предметы или собственные ногти);
- контролируйте микроклимат в доме (частые проветривания, особенно в межсезонье, – лучшая профилактика инфекций);
- лечите зубы и десны вовремя;
- посещайте врача сети стоматологических клиник Люми-Дент 2 раза в год, чтобы заметить во рту сыпь и начать лечение до того, как заболевание перейдет на более серьезную стадию;
- удаляйте твердый зубной налет ежегодно, с которым инфекция может проникнуть в десну, кость, даже кровь.
Правильный рацион, прием комплекса витаминов, ежедневные прогулки на свежем воздухе и профилактика стоматологических заболеваний – вот чего точно «боится» красная и белая сыпь, равно как и любая болезнь, что стоит за ней.
Афтозный стоматит — очаговое воспаление слизистой оболочки полости рта, при котором образуются круглые язвы (афты или эрозии). Афты поражают внутреннюю поверхность щек, небо, язык, покрываются серым или желтоватым налетом, доставляют болезненные ощущения и дискомфорт. Обычно заболевание протекает хронически, время от времени обостряется, через 7–10 дней переходит в стадию ремиссии.
Виды заболевания
По МКБ-10 афтозному стоматиту присваивается код К.12. Внутри кода есть три уточняющих диагноза, в том числе К.12.0 — «рецидивирующие афты полости рта», которые включают также афтозные язвы.
По форме протекания выделяют острый и хронический афтозный стоматит. Первый характеризуется появлением язвочек и сильной гиперемией — отеком, краснотой слизистых. Возникает сильная боль, особенно во время приема пищи или при разговоре. Могут увеличиваться подчелюстные лимфатические узлы, повышаться температура тела.
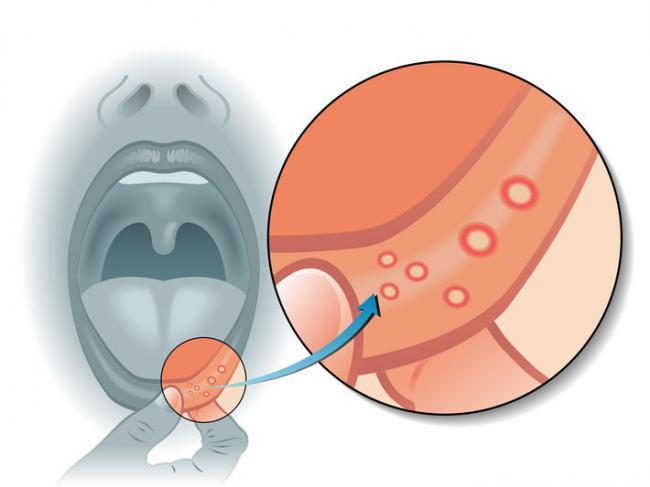
Хронический рецидивирующий афтозный стоматит может быть следствием неправильного или несвоевременного лечения, а также неспособности иммунных сил справиться с болезнью. Он отличается периодическими обострениями. Вне обострения симптомы могут быть стертыми, отсутствовать полностью.
Болезнь классифицируется на три формы в зависимости от степени выраженности:
- легкая. От 1 до 2 афт размером до 10 мм. Умеренная болезненность при механическом воздействии, рецидивы возникают не чаще 2 раз в год;
- средняя. До 5 афт, курс лечения занимает до 3 недель. Болезненность довольно выраженная, имеет место увеличение лимфатических узлов, рецидивы до 2 раз в год;
- тяжелая. Появляются множественные афты, сильная болезненность. Возникает повышение температуры, появляются симптомы общей интоксикации. Лечение занимает до месяца, рецидивы возникают до 6 раз в год.
Также по форме протекания выделяют следующие виды воспалительного заболевания:
- фиброзная: нарушается микроциркуляция крови в верхнем слое слизистой, появляются афты, покрытые фиброзной пленкой (налетом). Такие язвочки полностью заживают в срок до 14 дней. Болезнь поражает слизистую губ, боковые поверхности языка, переходные складки. Рецидивирует такой стоматит до 3 раз в год;
- некротическая. Эпителий разрушается, участок слизистой отмирает. Замена тканей на нормальный эпителий занимает от 14 до 30 дней. Такой афтозный стоматит не сопровождается острой болью, обычно он наблюдается у пациентов с тяжелыми заболеваниями, в том числе патологиями крови;
- грандулярная. Возникает поражение протоков малых слюнных желез. В связи с этим афты формируются вблизи к железам, возникает иссушение слизистых оболочек полости рта в связи со снижением выработки слюны. Изъязвления болезненны, заживление происходит в течение 1–3 недель;
- рубцующаяся. Поражение полости слюнных желез приводит к вовлечению в воспаление соединительной ткани. Афты наблюдаются и в месте расположения желез, и на слизистых зева, неба. Заболевание переходит в крупные болезненные язвы (до 1.5 см). Заживление занимает до 12 недель, после острого процесса остаются выраженные рубцы;
- деформирующая. Самая тяжелая форма заболевания, которая провоцирует изменения соединительной ткани. Афты заживают крайне медленно, что сопровождается деформацией неба, губ, иногда встречается сужение ротовой щели (если афты наблюдались в уголках рта).
Причины афтозного стоматита
Не все причины афтозного стоматита изучены до конца. Механизм образования афт зачастую связан с активацией местной иммунной системы – клетки иммунитета начинают разрушать эпителий слизистых оболочек, что приводит к язвам.
К местным причинам относят следующие:
- аллергические реакции;
- патогенные микроорганизмы;
- механические повреждения (прикусывание слизистых, травмирование острыми краями пломб или ортопедических, ортодонтических конструкций);
- температурные или химические воздействия.
Системные причины появления афтозного стоматита:
- менструация, беременность у женщин;
- резкий отказ от курения;
- энтеропатии, целиакия, мальабсорбция;
- заболевания крови;
- заболевания иммунной системы;
- нехватка витаминов;
- другие системные заболевания (красная волчанка, болезнь Крона, ВИЧ-инфекция и пр.).
Симптомы афтозного стоматита
Обычно за 1–2 дня до появления афт обнаруживаются участки слизистой с повышенной чувствительностью, может возникать жжение. Сами афты круглые, имеют четкие границы, покрыты серым или желтоватым налетом. Их размеры, как правило, не превышают 1 см, слизистые вокруг краснеют.
Такие участки эрозии заживают в срок до 2 недель без рубцевания. Но в 1 случае из 10 диаметр язв больше 1 см, они поражают более глубокие участки тканей, границы патологического участка могут выглядеть приподнятыми. Заживление в этом случае протекает до 6 недель, после образуется рубец.
Для афтозного стоматита характерно поражение слизистых щек, внутренней стороны губ, мягкого неба, миндалин, боковых поверхностей языка. Это связано с отсутствием ороговения эпителия на этих участках. Гораздо реже афты появляются на твердом небе, спинке языка, деснах.
Особенности диагностики
На первичном приеме стоматолог осматривает полость рта и анализирует жалобы. Чтобы поставить точный диагноз, нужно отличить эту форму заболевания от других, а также дифференцировать ее с прочими патологиями, имеющими похожие симптомы. При обширных поражениях могут быть задействованы разные методы диагностики:
- клинические анализы крови;
- мазок на микрофлору;
- кровь на ПЦР для определения возбудителя болезни;
- биопсия (по показаниям).
Они необходимы и при рецидивирующих формах недуга. В простых случаях лабораторной диагностики не требуется, афты определяются визуально опытным специалистом.
С помощью комплексного обследования врач определит, какой микроорганизм вызвал воспаление с последующим изъязвлением слизистой. Также он дифференцирует заболевание с герпетическим стоматитом, онкологической патологией.
Особенности лечения
Главной задачей лечения афтозного стоматита является полное избавление от заболевания или, по крайней мере, снижение частоты рецидивов до минимума. Терапия направлена на снятие воспаления, купирование неприятных симптомов, ускорение восстановительных процессов слизистой.
Для каждого конкретного случая врач разработает комплекс мер. К основным из них относят местное и системное медикаментозное лечение.
Полоскания антисептиками может осуществляться с помощью медикаментозных средств или ополаскивателей для полости рта, в состав которых входят антибактериальные компоненты. Альтернативой полосканию может выступать применение спрея. Обычно схема лечения включает 2–3 сеанса полоскания по 1 минуте сразу после чистки зубов.
К методам местного лечения относят нанесение гелей с противовоспалительным и обезболивающим действием.
Окклюзионные средства позволяют снизить боль и ускорить заживление слизистых. Они образуют нерастворимую пленку на язве, защищают пораженную область от воздействия неблагоприятных факторов.
Местная глюкокортикоидная терапия используется на фоне иммунных заболеваний, а также при неэффективности стандартных мер. Они позволяют устранить боль и быстро снять воспаление, сократить период заживления. Такие средства используются только по показаниям, отпускаются по рецепту. В некоторых случаях целесообразно выполнить инъекции препарата под основание язвы, этим занимается врач.
Препараты для эпителизации применяются после снятия острого воспаления. Специалист назначит гель с обезболивающим и заживляющим действием, обычно это происходит на 5–6 сутки после начала комплексной терапии.
Местная лазерная терапия позволяет снять боль, ускорить процесс выздоровления, свести риск рецидива к минимуму.
Системное лечение афтозного стоматита у взрослых предусматривает прием следующих препаратов:
- антигистаминные (противоаллергическое, противоотечное действие);
- глюкокортикоиды (противовоспалительное, болеутоляющее действие);
- иммуномодуляторы (с целью стимуляции защитных сил, ускорения выздоровления).
И если противоаллергические препараты могут быть рекомендованы любому пациенту даже при отсутствии информации о точных причинах стоматита, то остальные средства назначаются только по показаниям: при остром тяжелом протекании болезни, частых рецидивах, наличии тяжелых системных патологий. Дополнительным методом лечения служит витаминотерапия – прием витаминов С, группы В.
В дополнение к основному курсу лечения всем без исключения пациентам рекомендовано придерживаться гипоаллергенной диеты, отказаться от приема слишком горячих напитков и блюд, острой, раздражающей слизистую пищи. Лучше отдать предпочтение зубной пасте без лаурилсульфата натрия, этот компонент может провоцировать заболевание.
Важно продолжать гигиену полости рта, даже если это затруднительно. Чтобы облегчить процедуру чистки зубов, выберите мягкую зубную щетку. Если заболевание рецидивирует часто, необходимо обратить внимание на общее состояние здоровья, своевременно лечить зубы и десна, заменять пломбы и зубные конструкции.
Особенности лечения у детей
Врач-стоматолог расскажет, как лечить афтозный стоматит у ребенка. Вы можете обратиться к нему по направлению педиатра или самостоятельно, обнаружив характерные язвочки в полости рта. Схема лечения совпадает с той, что применяют в терапии взрослых пациентов, однако есть некоторые отличия: дети до определенного возраста не могут полоскать полость рта, поэтому предпочтение отдается препаратам для нанесения на язвы слизистой. В остальном схема терапии разрабатывается индивидуально с учетом степени тяжести, симптомов болезни, частоты рецидивов, наличия или отсутствия сопутствующих недугов у ребенка. Может применяться симптоматическая терапия для быстрого облегчения состояния малыша.
Специалисты клиник «СТОМА» успешно занимаются лечением афтозных стоматитов. Обращаясь к нам, вы получите квалифицированную помощь, подробные рекомендации о лечении и профилактике рецидива болезни, комплексную помощь стоматологов всех специализаций при необходимости.