Стоматит
Это группа заболеваний, характеризующихся воспалением слизистой оболочки полости рта с гиперемией, отеком, увеличением количества слизи в ротовой полости. В зависимости от степени выраженности и глубины поражения в ротовой полости могут образовываться даже язвочки или очаги некроза, резко нарушающие общее состояние – повышенная температура, слабость, беспокойство, отказ от приема пищи.
Причин заболевания много: механические, химические, термические, бактериальные факторы. Нередко причиной заболевания в грудном возрасте служат загрязненные соски, игрушки и прочие предметы, которые попадают в рот ребенка. Часто стоматит развивается при инфекционных заболеваниях (корь, скарлатина, грипп, коклюш и др.) Слизистая оболочка полости рта приобретает ярко-красный цвет, становится отечной, на слизистой оболочке щек и языка видны отпечатки зубов. Слюна становится вязкой, тягучей. Слизистая оболочка покрывается беловатым налетом. Язык сухой, отечный, нередко с коричневым оттенком, жевание болезненно. Длительность заболевания от 1 до 3 недель, прогноз благоприятный.
Общим профилактическим правилом для детей и взрослых является соблюдение качественной гигиены ротовой полости.
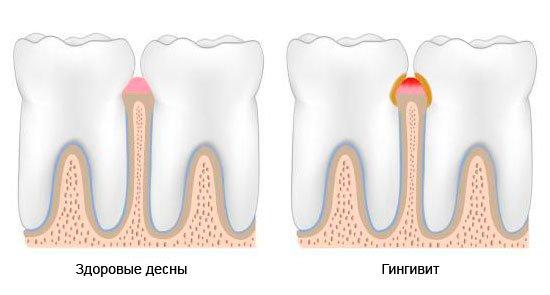
Гингивит
Воспалительный процесс, при котором появляется припухлость и болезненность мягких тканей. При несвоевременном лечении проблема усугубляется и переходит в хроническую степень.
Основные причины возникновения гингивита:
- недостаточная гигиена полости рта;
- термические или химические ожоги;
- применение некоторых лекарств;
- несбалансированный рацион питания (недостаточное количество витаминов в пище)
- курение;
- некоторые инфекционные заболевания;
- гастрит;
- язвенные процессы в пищеварительной системе;
- кариес.
Формы и разновидности гингивита
В зависимости от клинической ситуации и характера развития заболевания выделяются острый и хронический гингивит. Острый гингивит проявляет себя в виде классических признаков заболевания: покраснения, отека и кровоточивости десен. Хронический гингивит развивается более спокойно, без ярко-выраженных признаков, однако постепенно ведет к разрастанию тканей десны (гиперплазии), что влечет за собой частичное и полное покрытие десною поверхности коронки зуба.
Меры профилактики
Следуя простым правилам можно уменьшить вероятность появления серьезных заболеваний полости рта:
- Чистка зубов не менее 2 раз в день после принятия пищи;
- Использование зубных нитей и ополаскивателей;
- Рациональное питание;
- Отказ от вредных привычек;
- Посещение стоматолога не реже 1 раза в полгода.
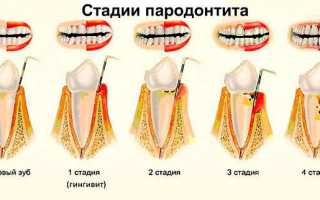
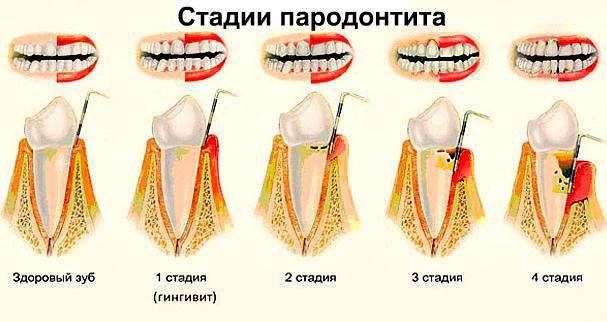
Пародонтит
Пародонтит – это воспаление тканей пародонта, в который включены непосредственно зубы, связочный аппарат, цемент и десны. Пародонтит как заболевание является следствием гингивита – незначительного воспаления десен, основная причина которого – пренебрежение гигиеной ротовой полости. Если при гингивите воспаление распространяется исключительно на мягкие слизистые, то при пародонтите страдают связки, которые удерживают зубы в лунках. Именно поэтому в 90% случаев при диагностике данного заболевания наблюдается подвижность зубов, которая со временем приводит к их потере.
Наиболее распространенными причинами заболевания являются следующие обстоятельства:
1. Неправильный или нерегулярный уход за полостью рта. Зубной налет, который присутствует на поверхности зубов и в межзубных промежутках, – не настолько безопасная субстанция, как может показаться на первый взгляд. Мягкий и легко удаляемый в начале, он проходит определенные циклы «развития». Результатом становится минерализация налета и его трансформация в твердый зубной камень. Этот процесс в большинстве случаев наблюдается у тех, кто без должного внимания относится к ежедневному уходу за полостью рта или же использует неправильно подобранную зубную щетку, зубную пасту и ополаскиватель.
2. Плохое кровоснабжение десен. Пародонтит входит в список наиболее частых проблем у курильщиков. Вещества, содержащиеся в табачном дыме, приводят к сужению сосудов слизистой оболочки полости рта и их хрупкости, что ухудшает кровоснабжение тканей десны и опорного аппарата зубов. Замедлению кровообращения и, как следствие, развитию пародонтита способствует и недостаток жевательной нагрузки, вызванный пищевыми привычками (например преобладанием в рационе мягкой пищи).
3. Дефицит питательных веществ. Отсутствие в рационе свежих овощей, фруктов, зелени, достаточного количества рыбы, мяса и кисломолочных продуктов быстро приводит к нехватке необходимых веществ в тканях десен. Если неправильное питание носит характер постоянной привычки, то со временем в деснах нарушаются обменные процессы, что создает почву для воспаления и пародонтита. К негативным последствиям может привести дефицит витаминов А, С и группы В.
Лечение пародонтита
Профессиональная чистка зубов – неотъемлемый этап при лечении пародонтита. Эта процедура убирает физические препятствия (налет и камень), не позволяющие деснам восстановить прежнее положение и плотно охватить зубы.
Медикаментозное лечение – использование антисептиков для местного применения. Такая необходимость обусловлена высоким риском распространения воспаления и инфекционного процесса на другие ткани.
Хирургическое лечение
При запущенной стадии пародонтита, когда воспаление распространилось глубоко на костные ткани, становится необходимым хирургическое вмешательство. Такие манипуляции предусматривают частичное иссечение десны (гингивэктомию), промывание пародонтальных карманов лекарственными растворами, удаление камней, лоскутные операции. В ряде случаев хирургическое лечение пародонтита предполагает имплантацию заменителей костных тканей или наложение коллагеновых либо искусственных мембран для восстановления опорного аппарата зуба.
Соблюдение правил по уходу за полостью рта
Без регулярного устранения налета и защиты полости рта от бактерий невозможно достичь устойчивых результатов лечения пародонтита. Гигиенические процедуры дважды в день правильно подобранными средствами, применение зубной нити и ополаскивателей помогут сделать восстановление более быстрым.
Пародонтоз
Пародонтоз зубов – серьезное заболевание, при котором идет последняя стадия воспаления дёсен. Часто это является причиной развития инфекционных заболеваний, гастрита, язвы желудка или цирроза печени. Еще чаще у больного просто выпадают зубы, и он не может вести привычный образ жизни, употреблять любимую пищу.
Как распознать пародонтоз
Признаки этой зубной болезни нечеткие, смазанные. Больного чаще всего беспокоит:
- оголение шеек зубов;
- наличие зубного камня;
- жжение дёсен;
- дискомфорт при приеме пищи.
Выделяют 3 стадии протекания пародонтоза:
- Легкая. Пациент не имеет жалоб, очень редко наблюдается реакция на холодную или горячую пищу. Наличие пародонтоза можно установить во время осмотра у стоматолога. Легкая стадия протекания болезни лучше всего лечится.
- Средняя. Корни зубов оголяются в среднем на 4-6 мм. Больного начинает беспокоить жжение во рту, наблюдается острая реакция на прием горячих, холодных или кислых продуктов питания.
- Тяжелая. Корни зубов оголяются на 8-10 мм. Разжёвывание пищи доставляет сильную боль.
Диагностика
Прежде чем приступить к лечению пародонтоза, стоматолог проводит первичный осмотр, на котором определяет степень поражения зубов и дёсен: какие зубы подлежат восстановлению, а какие придётся удалить. Это необходимо для того, чтобы составить алгоритм дальнейших действий. Затем пациента направляют в диагностический кабинет для того, чтобы сделать прицельные и панорамный рентген-снимки. По ним пародонтолог определяет глубину карманов и состояние костной ткани.
Удаление зубного налета и камня
Воспаление десен, которое всегда наблюдается при пародонтозе, в основном возникает из-за мягкого налета, поддесневого и наддесневого камня. Главная причина их появления – плохая гигиена полости рта. Поэтому задача специалиста заключается не только в лечении болезни, но и обучении пациента правильной гигиене.
Общая и местная терапия
Для повышения иммунитета пациенту назначают комплекс витаминов и противовоспалительные препараты. Если воспаление незначительное, стоматолог назначает курс местной терапии, который может проводиться самостоятельно на дому.
Шинирование зубов
Повышение подвижности зубов говорит о том, что челюстная кость и мягкие ткани вокруг них начали стремительно разрушаться. Чтобы избежать изменения положения зубов и их выпадения (например, они могут веерообразно расходиться), их скрепляют стекловолоконной лентой и пломбировочным материалом. Также это необходимо перед хирургическим лечением.
Хирургические операции
Если пародонтальные карманы достигают 5-10 мм, предотвратить прогрессирование болезни без хирургического вмешательства невозможно. Сначала карманы очищают от грануляций и пищевого налёта. Это процедура называется кюретаж. Он бывает двух типов – открытый и закрытый.
Закрытый осуществляется специальными инструментами, кюретами. Его проводят только при пародонтозе на начальной стадии (карманы достигают 3 мм), когда имеет место небольшое воспаление десен.
Открытый кюретаж необходим на запущенной стадии пародонтоза. С его помощью полностью удаляют все грануляции и пищевые отложения. Эта операция более сложна в выполнении. Чтобы полностью очистить карманы, на десне делают надрезы. Лоскуты слизистой оболочки отслаивают от кости и поверхность корня очищают кюретами и ультразвуковым скалером. Чтобы восстановить костную ткань, пародонтолог подсаживает синтетическую кость.
Далее пациенту делают лоскутную операцию, чтобы предотвратить опущение десны. Врач удаляет 1,5 мм краевую полоску десны, так как после длительного воспаление десна видоизменяется таким образом, что больше не может нормально прилегать к зубу. После этого лоскуты слизистой оболочки натягивают к шейке зуба.
Своевременная диагностика и выбор правильного лечение помогут остановить пародонтоз и сохранить здоровые зубы!
Предраковые заболевания – это патологические процессы, с большей или меньшей частотой предшествующие злокачественным новообразованиям. Согласно классификации Всесоюзного комитета по изучению опухолей головы и шеи (1977), основанной на классификации А. Л. Машкиллейсона, различают следующие формы предрака слизистой оболочки полости рта и красной каймы губ. Классификация предраковых заболеваний слизистой оболочки полости рта С высокой частотой озлокачествления (облигатные): 1. Болезнь Боуэна. С малой частотой озлокачествления (факультативные): 1. Лейкоплакия (эрозивная и веррукозная); 2. Папилломатоз; 3. Эрозивно-язвенная и гиперкератотическая формы красной волчанки и красного плоского лишая; 4. Постлучевой стоматит. Классификация предраковых заболеваний красной каймы губ С высокой частотой озлокачествления (облигатные): 1. Бородавчатый предрак; 2. Ограниченный предраковый гиперкератоз; 3. Абразивный хейлит Манганотти. С малой частотой озлокачествления (факультативные): 1. Лейкоплакия веррукозная; 2. Кератоакантома; 3. Кожный рог; 4. Папиллома с ороговением; 5. Эрозивно-язвенная и гиперкератотическая формы красной волчанки и красного плоского лишая; 6. Постлучевой хейлит. Те из видов предраковых заболеваний, которые с наибольшей частотой озлокачествляются, принято называть облигатными. К факультативным относят заболевания с длительным течением и меньшей вероятностью озлокачествления. В данные классификации не включены такие редко озлокачествляющиеся заболевания, как плоская лейкоплакия, хронические трещины губ, а также актинический и метеорологический хейлиты, рубцы, которые рассматриваются как фоновые процессы.
Абразивный хейлит Манганотти Своеобразное эрозивное изменение красной каймы нижней губы, имеющее тенденцию к озлокачествлению. Клиническая картина отличается разнообразием. Возникает чаще у мужчин старше 60 лет. Обычно проявляется в виде овальной либо неправильной формы эрозии, нередко с гладкой на вид полированной поверхностью ярко-красного цвета. Поверхность эрозии может быть покрыта как бы истонченным эпителием. Нередко на поверхности эрозии образуются корочки. Иногда на красной кайме губы имеется несколько эрозий, которые могут увеличиваться в размерах, затем самостоятельно эпителизироваться, появляться на других участках красной каймы. Эти явления обусловлены фоновым воспалительным процессом. Микроскопически отмечается дефект эпителия, заполненный густым диффузным инфильтратом из лимфоцитов, гистиоцитов, плазматических клеток. Лечение заключается в применении средств, стимулирующих эпителизацию эрозий (концентрат витамина А, большие дозы рибофлавина, тиамина, никотиновой кислоты, пиридоксина, витаминные мази, линол). Необходимы устранение раздражающих факторов, лечение патологии желудочно-кишечного тракта. При подозрении на малигнизацию – иссечение с пластикой из слизистой оболочки преддверия полости рта.
Болезнь Боуэна Облигатный предрак, названный по имени автора, описавшего эту форму в 1912 г. По современным представлениям, рассматривается как внутриэпителиальный рак (cancer in situ), однако в Международной гистологической классификации опухолей кожи № 12 выделен в группу предраковых состояний. Клиническая картина разнообразна. Вначале это высыпания пятнисто-узелкового характера до 1 см, иногда напоминающие лейкоплакию, либо красный плоский лишай. Возникает преимущественно в задних отделах полости рта. Поверхность поражения бархатистая, при длительном существовании – легкая атрофия слизистой оболочки полости рта. Очаг поражения кажется как бы запавшим, имеющим в этих случаях застойно-красный цвет с глянцевитой поверхностью. Иногда поверхность очага местами эрозируется. Дифференцировать следует с лейкоплакией, красным плоским лишаем. Микроскопически – явления слабовыраженного гипер- или паракератоза, акантоз и наличие расширенных эпителиальных выростов. Базальный слой сохранен, инвазивного роста нет. В шиповатом слое- картина интраэпителиального рака. Течение заболевания неблагоприятное. Ранний инвазивный рост бывает при локализации процесса на слизистой оболочке полости рта. Лечение заключается в полном удалении пораженного участка. При обширном распространении-иссечение, криодеструкция, электрокоагуляция участков, подозрительных на наличие инвазивного роста.
Бородавчатый предрак красной каймы губ Имеет вид ограниченного узелка от 0,4 до 1 см в диаметре. В основании его обнаруживается иногда уплотнение, а на поверхности небольшое количество плотно сидящих чешуек. Окраска от нормальной до застойно-красной. Такой узелок возникает либо на внешне неизмененной красной кайме губ, либо на фоне небольшого воспаления. Данное заболевание из-за схожести внешних признаков часто ошибочно диагностируют как папиллому или бородавку. Течение его довольно быстрое и спустя 1-2 мес после клинического проявления может произойти малигнизация. Микроскопически выявляют ограниченную пролиферацию эпидермиса, иногда вверх (в виде широких сосочковых образований), либо вниз за обычный уровень эпителия. Гиперкератоз перемежается с зонами паракератоза. Наблюдается дискомплексация и полиморфизм шиповатых клеток. Лечение хирургическое (иссечение, криодеструкция).
Кератоакантома Кератоакантома (роговой моллюск, доброкачественная акантома). Быстро развивающаяся и спонтанно регрессирующая форма предрака. Клиническая картина. Полушаровидной формы узелок серовато-красного цвета или цвета нормальной красной каймы, плотной консистенции. В центре его имеется небольшое воронкообразное вдавление, заполненное легко снимающимися роговыми массами, в результате чего образуется кратерообразное углубление. Возможны 2 исхода этого вида предрака: спонтанная регрессия с исходом в рубец и озлокачествление. Часть авторов оспаривают возможность озлокачествления кератоакантомы, предполагая наличие рака с самого начала. Микроскопически – ограниченная выступающая над окружающими тканями эпителиальная опухоль с большой роговой пробкой. Эпителий опухоли в состоянии акантоза, часто с явлениями атипии, гиперкератоза. В периферических отделах интенсивно растущих кератоакантом встречается значительное количество митозов. На отдельных участках поля – тяжи дифференцированных клеток шиповидного слоя. Эти участки могут напоминать разрастания высокодифференцированного плоскоклеточного рака. Лечение хирургическое (иссечение, диатермокоагуляция, криотерапия).
Кожный рог (фиброкератома Унны, старческий рог) Разновидность кератоза, сопровождающаяся чрезмерным развитием рогового слоя эпидермиса кожи, красной каймы губ. Клиническая картина. Резко ограниченный очаг диаметром до 1 см, от основания которого отходит конусообразной формы рог, грязно-серого цвета, плотной консистенции, спаянный с основанием. Возникает у лиц старше 60 лет. Клинические проявления весьма типичны. Микроскопически – очаговая гиперплазия эпителия с массивным конусовидным разрастанием роговых масс. Лечение хирургическое.
Лейкоплакия Ороговение слизистой оболочки, сопровождающееся воспалением стромы и возникающее, как правило, в ответ на хроническое как экзогенное, так и эндогенное раздражение. Различают плоскую, веррукозную, эрозивную формы лейкоплакии и лейкоплакию курильщиков Таппейнера. Лейкоплакия веррукозная (лейкокератоз). Отличается от плоской резче выраженными процессами ороговения и гиперплазии эпителия, а иногда и метаплазии. Клинически это проявляется разрастанием ороговевающего эпителия, выстоящего над окружающими тканями. Различают 2 формы веррукозной лейкоплакии: бляшечную и бородавчатую. При первой очаги поражения имеют вид молочно-белых, резко ограниченных бляшек с шероховатой поверхностью. Озлокачествление при этой форме наступает редко. При второй – выглядят как бугристые разрастания, плотные, возвышающиеся на 2-3 мм над окружающей слизистой оболочкой, серо-белого цвета. У ряда больных на этом фоне довольно крупные бородавчатые разрастания. Озлокачествление происходит у более чем 20% пациентов. Микроскопически – гиперкератоз с явлениями паракератоза, шиловидный слой утолщен. Лейкоплакия плоская. На слизистой оболочке имеется ряд ограниченных очагов гиперкератоза беловато-серого цвета. Пораженные участки не возвышаются над остальной слизистой оболочкой. Иногда вокруг очага поражения имеется воспалительная полоска. Чаще поражаются боковая поверхность языка, слизистые оболочки, щек, нижней губы. Микроскопически – явления паракератоза, утолщение шиловидного слоя. В строме обнаруживается выраженная воспалительная инфильтрация. Лейкоплакия Таппейнера. Встречается только у курильщиков и поражает в основном твердое небо. Слизистая оболочка твердого неба, а иногда и прилегающий к ней отдел мягкого неба несколько уплотнены и приобретают серовато-белый цвет. На этом фоне хорошо проявляются красные точки – зияющие устья выводных протоков малых слюнных желез. Наличие таких узелков придает очагу поражения сходство с булыжной мостовой. Прогноз благоприятный. Лейкоплакия эрозивная. Возникает, как правило, на фоне простой или веррукозной лейкоплакии. Эрозии могут быть как одиночными, так и множественными. Чаще появляются на участках, подвергающихся травме, термическому раздражению. Микроскопическая картина характерна для лейкоплакий, при этом имеются явления нарушения целости эпителиального покрова с наличием воспалительной инфильтрации. Лечение комплексное и зависит от формы заболевания. Необходимо устранить раздражающий агент. Применяются большие дозы витамина А, рибофлавин, фолиевая кислота. Местно – аппликации витамина А, чередующиеся со смазыванием 10% раствором буры в глицерине. Участки веррукозной и эрозивной лейкоплакии подвергаются иссечению, криодеструкции.
Ограниченный предраковый гиперкератоз красной каймы губ Клиническая картина. Резко ограниченный, часто полигональной формы участок от 0,2 до 1,8 см на красной кайме нижней губы, поверхность которого покрыта плотно сидящими чешуйками. Очаг поражения не возвышается над окружающей красной каймой, а кажется слегка запавшим. При большом скоплении чешуек может слегка возвышаться над окружающими тканями. Образование кажется окруженным тоненьким белесоватым валиком, который при растяжении исчезает. Микроскопически имеется пролиферация эпителия в глубь тканей, часто сопровождающаяся дискомплексацией шиповатых клеток и мощным гиперкератозом на поверхности. Лечение хирургическое (иссечение, криодеструкция).
Папилломатоз Множественные разрастания папиллом на определенном участке слизистой оболочки полости рта и кожи. Могут возникать в ответ на травму и хроническое воспаление, а также являться истинными опухолями. Выделяют следующие виды папилломатозов: 1) реактивные папилломатозы различной природы (воспалительная папиллярная гиперплазия слизистой оболочки твердого неба и альвеолярных отростков; травматический папилломатоз слизистой оболочки щек, губ и языка, ромбовидный папилломатоз языка); 2) папилломатозы неопластической природы. Клиническая картина характерна и представляет собой множественные разрастания нодулярного или папиллярного типа на ограниченном участке тканей. Лечение. При реактивных папилломатозах симптоматическое (устранение причинного фактора), при опухолевых-иссечение патологического участка.
Рак губы, полости рта и глотки (горла)
Злокачественные опухоли губы, рта и глотки имеют единое происхождение, сходную структуру и одни и те же причины развития.
Причины рака губы, рта и глотки
Основное место среди причин возникновения опухолей губы, рта и горла занимают хронические воспалительные заболевания: хейлиты (воспаления губ), стоматиты (воспаление слизистой оболочки рта и десен), фарингиты (воспаления глотки). В свою очередь, причиной вышеуказанных заболеваний является постоянная травматизация слизистой оболочки раздражающими веществами: употребление чрезмерно горячей и острой пищи, крепкого кофе, крепких алкогольных напитков, курение табака (особенно трубок), жевание табака, бетеля и наса, интенсивное воздействие солнечных лучей (инсоляция), резкие смены температуры и влажности, вирусные инфекции, несоблюдение гигиены полости рта и другие. Доказана непосредственная роль курения в развития рака органов полости рта и глотки.
Среди опухолей полости рта и глотки наиболее чаще встречается плоскоклеточный рак.
Рак губы
Рак губы – это злокачественная опухоль из элементов покровного эпителия красной каймы губ. Чаще болеют мужчины, составляющие более 70% заболевших. Раком поражается чаще нижняя губа.
Предраковыми процессами чаще всего являются: хронические трещины губ и воспалительные процессы, папилломы и другие заболевания губ. Опухоли губ относятся к новообразованиям внешней локализацией, поэтому 85% опухолей выявляются в 1-2 стадии заболевания.
Симптомы рака губы
Внешне рак губы выглядит как небольшое образование, или участок уплотнения, выступающий над поверхностью губы, в центре его формируется изъязвление. Находится образование на красной кайме нижней губы в стороне от средней линии. Опухоль отличается плотной консистенцией и постепенно увеличивается в размерах, приобретает неправильную форму. Нередко опухоль растет в форме папилломы или трещины, покрыта чешуйками, кровоточит. Опухоль может изначально появиться в виде язвы, глубоко уходящей в ткани губы, с инфильтрацией (переходом) на близлежащие ткани, быстрым метастазированием.
Опухоли полости рта
Опухоли полости рта могут развиваться из следующих органов: язык, слизистая оболочка дна полости рта и нёба, слизистая оболочка верхней и нижней челюсти (и десен), слизистая щёк.
Опухоли ротоглотки развиваются из: миндалин, корня языка, мягкого неба, задней стенки глотки. Чаще, опухолью поражаются язык, слизистая дна полости рта и миндалины.
По структуре опухоли могут быть: плоскоклеточным раком, разнообразными мягкоткаными злокачественными опухолями (саркомами), высокой степени злокачественности, иногда встречаются меланомы и другие, более редкие опухоли, такие как ангиосаркомы (сосудистые опухоли).
По форме роста рак может быть экзофитным (растет в полость рта или на поверхность губы) и инфильтративным (четко видимого компонента опухоли нет, рак «стелется» по поверхности органа, изменяя его окраску и структуру, такие опухоли наиболее агрессивны), могут быть смешанные и инфильтративно-язвенные раки.
Симптомы рака органов полости рта включают следующие
- неспецифические симптомы: слабость, подъемы температуры тела до 37- 38 градусов С, потливость, снижение веса и аппетита, быстрая утомляемость.
- наличие в полости рта или на губе безболезненного или доставляющего неприятные ощущения уплотнения или изъязвления, не проходящего на фоне лечения и постепенно увеличивающегося в размерах. По мере роста опухоли присоединяются боли, которые, обычно, отдают в соответствующую ушную раковину, висок или челюстную область.
Далее симптомы зависят от характера пораженного органа:
- при опухолях ротоглотки часто беспокоит «ощущение инородного тела», нарушение глотания, поперхивание, при вовлечении в процесс надгортанника или закрытии входа в гортань наблюдается резко выраженное затруднение дыхания, иногда требующее срочной трахеостомии (формирования отверстия в трахее для облегчения дыхания больного);
- при опухолях языка возникает отек и нарушение его подвижности и произносимости звуков, речи, затрудненное болезненное глотание;
- при опухолях верхнего неба происходит нарушение носового дыхания и изменение тембра голоса (гнусавость), в этом случае возможно усиление болей вплоть до мучительных.
- при прорастании опухолью мышц лица и губ появляется тризм (напряженные подергивание сокращенных мышц);
- при далеко зашедших, распадающихся, опухолях появляется обильное слюноотделение с примесью крови, гноя и кусочков опухоли, наличие зловонного запаха изо рта. При распространении опухоли в сторону крупных сосудов возможно появление различной интенсивности кровотечения, в некоторых случаях требующего перевязки сосуда для его остановки.
Стадии рака губы и полости рта
Характерным свойством рака полости рта и глотки является частое лимфогенное метастазирование (в близлежащие лимфатические узлы), иногда с двух сторон.
При этом лимфатические узлы поражаются поэтапно: сначала метастазы появляются в подбородочных и подчелюстных узлах, потом в шейных, и, наконец, последним барьером служат глубокие шейные и надключичные узлы. Отдаленные метастазы в других внутренних органах встречаются резко, даже при 4 стадии болезни.
Результаты лечения зависят от стадии заболевания и пораженного органа: при 1-2 стадии выживает 90 % пациентов, больных раком губы, при 3-4 стадии, даже при использовании всего коплекса лечебных мероприятий, 5 лет переживают не более 50% пациентов.
Рак горла
Из опухолей губы, полости рта и ратоглотки наиболее опасными и агрессивными являются последние. Они обладают более высокими темпами роста, более ранним и широким метастазированием в близлежащие лимфатические узлы, наличие которых, часто, является первым симптомом заболевания.
Опухоли глотки подразделяются на следующие, в зависимости от места расположения: носоглотки (самый верхний отдел), ротоглотки, гортаноглотки (переход в гортань).
Диагностика рака губы, полости рта и горла
При появлении на губе или в полости рта плотного узлового образования или длительно не проходящего изъязвления, необходимо обратиться к стоматологу. При наличии указанных образований в области миндалин или глотки требуется осмотр отоларинголога (ЛОР-врача).
Диагностика опухолей рта и глотки трудностей не представляет, так как это опухоли визуальной локализации. Границы распространенности опухолевого поражения определяются при осмотре полости рта и ротоглотки, иногда, посредством специальных инструментов (ларингоскопия, фиброскопия ротоглотки, носоглотки и гортани).
Для выявления опухолевого поражения костей лицевого черепа или прорастания их опухолью используют рентгенографию и компьютерную томография черепа.
Опухоли ротоглотки склонны давать метастазы в отдаленные органы, чаще поражаются легкие, печень, головной мозг и кости скелета. Для выявления поражения этих органов выполняют ультразвуковое исследование брюшной полости, рентгенографию легких, при наличии показаний- компьютерную томографию различных внутренних органов.
Лечение рака губы, полости рта и горла
В лечении рака губы, полости рта и глотки важная и, пожалуй, ведущая роль принадлежит лучевой терапии. Это связано с тем, что опухоли данных локализаций обладают высокой чувствительностью к лучевым воздействиям. Лучевая терапия может быть нескольких видов:
- дистанционная (источник облучения находится на расстоянии),
- брахитерапия – источник облучения вводится непосредственно в пораженный орган, в данном случае, в полость рта,
- аппликационная – источник облучения укладывается непосредственно на опухоль (пластины или иглы) и сочетание нескольких методов.
При раннем раке губы или языка небольших размеров эффективна лучевая терапия, криогенное воздействие (жидким азотом) или фотодинамическая терапия (введение внутривенно специальных препаратов, усиливающих чувствительность опухоли с последующим облучением пораженной зоны). При раке больше 1 стадии применяют комплексный метод лечения: облучение опухоли и шейных лимфоузлов в небольших дозах, после чего следует операция (удаление части губы или языка с опухолью или удаление лимфатических узлов шеи).
В некоторых случаях (при небольших опухолях 1-2 стадии), используют лучевую терапию как самостоятельный метод лечения, при этом подводится большая доза облучения.
При опухолях 3-4 стадий лечение обычно включает несколько этапов: лучевое, химиотерапия и операция. Обычно лечение начинают с химиотерапии или облучения.
При наличии рака дна полости рта и врастании опухолей соседних органов (языка, челюсти, губы) при 3- 4 стадиях, требуется проведение сложного хирургического вмешательства, включающее частичное или полное удаление губы, тканей дна полости рта и нижней челюсти. После таких калечащих операций пациенты нуждаются в замещении удаленных тканей. При выявлении пораженных метастазами шейных лимфатических узлов, необходимо их полное удаление, часто операция выполняется в несколько этапов с двух сторон.
При опухолях 4 стадии, когда невозможно удаление пораженного органа или имеются неудалимые метастазы, используется химиотерапия или лучевая терапия с целью уменьшения размеров опухоли или снятия тягостных симптомов (боли, отека).
Осложнения рака губы, языка и глотки
Связаны с ростом опухоли и прямым распространением на окружающие ткани: кровотечение (при прорастании крупных сосудов), нагноение опухоли и окружающих тканей, образование свищей с окружающими органами (отверстий в распадающейся опухоли, которых нет в норме), асфиксия, вызванная перекрыванием опухолью верхних дыхательных путей.
Профилактика
- защита лица от прямых солнечных лучей (ношение широкополых шляп);
- отказ от курения;
- изменение условий работы (исключить контакт с химическими веществами);
- соблюдение гигиены полости рта и регулярное посещение стоматолога;
- отказ от употребления крепких спиртных напитков;
- лечение хронических заболеваний полости рта (хейлитов, трещин, папилломатоза);
- диета, богатая витаминами.
| Описание |
Рак ротовой полости развивается в любых частях рта. Рак ротовой полости может поражать:
Рак, который развивается внутри рта, называется раком ротовой полости. Рак ротовой полости относится к группе опухолевых заболеваний, называемых раками головы и шеи. Рак ротовой полости и другие раки головы и шеи часто лечатся сходным образом. |
| Симптомы |
Симптомы рака ротовой полости могут включать:
|
| Когда обратиться к врачу |
| Обратитесь к врачу или стоматологу, если у вас есть какие-либо длительные симптомы, которые беспокоят вас дольше двух недель. Ваш врач, вероятно, для начала исключит более вероятные причины, например инфекции полости рта. |
| Причины |
| Врачам известно, что рак возникает, когда образуются мутации ДНК клеток. Мутации позволяют клеткам расти и размножаться неограниченно, в то время как здоровые клетки имеют жизненный цикл и, в итоге, умирают. Накапливающиеся клетки формируют опухоль. Со временем они могут распространяться в другие области рта, головы и шеи, а также всего тела в целом.
Рак полости рта обычно начинается в плоских, тонких клетках, которые покрывают губы и полость рта. Большинство опухолей полости рта гистологически представляют собой плоскоклеточные карциномы. Не ясно, что вызывает мутации в данных клетках, которые приводят к развитию рака. Но врачи обнаружили факторы, которые повышают риск. |
| Факторы риска |
Факторы, которые увеличивают риск возникновения рака полости рта:
|
| Как подготовиться к приему врача? |
Что вы можете сделать
Подготовка листа вопросов может помочь вам провести больше времени, общаясь с врачом. Составьте список от наиболее важных вопросов к менее важным на случай, если время выйдет. Основные вопросы могут звучать так:
Чего следует ждать от врача Врач, вероятно, задаст вам несколько вопросов. Готовность ответить на них поможет сэкономить время для того, чтобы уделить его вопросам, которые вас особенно интересуют. Врач может спросить:
Что вы можете сделать в то же время Избегайте того, что ухудшает течение ваших симптомов. Если вы чувствуете боль во рту, избегайте употребления пряной или твердой пищи, которая может усиливать воспаление. Если вы чувствуете проблемы при приеме пищи из-за боли, рассмотрите вариант употребления питательных смесей. Это может обеспечить поддержку вашего питательного статуса пока вы не получите лечение. |
| Диагностика |
Тесты и процедуры для диагностики рака полости рта включают:
После диагностики рака полости рта, врач будет работать над определением его стадии. Для определения теста могут проводиться следующие исследования:
Для обозначения стадий используются Римские цифры от I до IV. Начальные стадии, такие как первая, отражают более маленький размер опухоли, ограниченной лишь одной анатомической областью. Поздние стадии, такие как четвертая, отражают наличие большой опухоли, распространившейся в области головы и шеи или других частей тела. Стадия рака помогает врачу определить подход к лечению. |
| Лечение |
Оперативное лечение Оперативное лечение опухолей ротовой полости может включать:
Лучевая терапия При проведении лучевой терапии для уничтожения раковых клеток используются высокоэнергетические пучки радиации. Источник радиации может быть внешним или имплантироваться внутрь тела. Лучевая терапия может быть единственным видом лечения при ранних стадиях рака ротовой полости. Также, она может быть использована после оперативного лечения. В остальных случаях, лучевая терапия может совмещаться с химиотерапией. Комбинация методов лечения повышает их эффективность, но и повышает риск возникновения побочных эффектов. В случае далеко зашедшего рака ротовой полости, лучевая терапия может быть использована для облегчения симптомов, таких как боль. Побочные эффекты включают сухость во рту, кариес, образование язв в полости рта, кровоточивость десен, онемение щек, слабость и покраснение кожи. Химиотерапия При химиотерапии для уничтожения раковых клеток используются лекарственные средства. Она может употребляться изолировано, в комбинации с другими видами химиотерапии или совместно с другими видами лечения. Химиотерапия может повышать эффективность лучевой терапии, поэтому часто они используются совместно. Побочные эффекты основываются на том, какие лекарства вы принимаете. Частые побочные эффекты включают тошноту, рвоту и потерю волос. Таргетная терапия Таргетная терапия позволяет лечить рак ротовой полости путем воздействия на специфические участки раковых клеток, которые позволяют им расти. Цетуксимаб – одно из средств, одобренное для лечения опухолей головы и шеи в некоторых ситуациях. Цетуксимаб останавливает активность белка, который находится во многих типах здоровых клеток, но более распространен в раковых клетках. Другие средства таргетной терапии находятся на стадии клинических испытаний. Таргетная терапия может использоваться в сочетании с химиотерапией или лучевой терапией. Поговорите с врачом о следующих методах сопутствующей терапии:
|
| Изменение образа жизни и домашнее лечение |
Отказ от табакокурения Рак ротовой полости тесно связан с употреблением табака в любом виде – с курением сигарет, сигар, трубок, жеванием и нюханием табака среди прочего. Не у всех с раком ротовой полости есть вредные привычки. Однако, если вы курите, время бросить, потому что:
Отказ от употребления алкоголя Алкоголь, особенно в сочетании с использованием табака, значительно повышает риск возникновения рака ротовой полости. Если вы пьете, бросьте. Это может помочь снизить риск возникновения рака другой локализации. Отказ от употребления алкоголя может также помочь лучше переносить лечение рака. |
| Преодоление и поддержка |
После обсуждения вариантов лечения с врачом, вы можете чувствовать себя подавленно. Это может быть трудный период, так как вы будете пытаться смириться с диагнозом, но в это время на вас будет оказывать давление необходимость принимать решения о лечении. Справьтесь с неопределенностью, контролируя то, что можно. Например, попробуйте:
|
| Профилактика |
Не существует подтвержденных методов избежать развития рака ротовой полости. Однако, можно снизить риск, если:
|