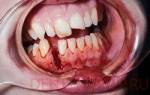
Прободение или по-другому перфорация гайморовой пазухи — одна из тех неприятностей, которая случается с пациентом в кресле стоматолога не так уж редко.
Повреждение гайморовых пазух — изучаем причины
Чаще всего травма случается в области дна пазухи, поскольку корни моляров и премоляров расположены к нему достаточно близко, а у некоторых людей — находятся непосредственно в гайморовой пазухе, защищенной от них только слизистой оболочкой. В некоторых случаях причиной истончения кости становятся наличие острых и хронических заболеваний, таких как кисты, периодонтит, пародонтит. Всё это может стать причиной травмы, даже если врач не нарушил никаких правил стоматологического лечения, и не прилагал травмирующего давления.
Повреждение гайморовых пазух всегда связано с проведением каким-то из стоматологических вмешательств:
- удаление кисты на корне зуба;
- имплантации зубов;
- эндодонтическом лечение;
- удаление зуба.
Прободение гайморовой пазухи при удалении кисты происходит из-за врачебных ошибок — незнания точного размера костной пластины, которая разделяет её дно со стенками образовавшейся кисты, а также в случаях большого объёма костной ткани челюсти. Та же причина перфорации наблюдается и в случае установки импланта, пломбировки каналов или введении штифтов.
При проведении эндодонтического лечения в случае большего, чем нужно, расширения каналов, а также применения грубой силы при установке штифтов может произойти проникновение в гайморовою полость пломбировочных материалов. При удалении зуба, причиной прободения могут стать как анатомические особенности пациента, так и силовое давление врача.
Симптомы перфорации гайморовых пазух
Диагностировать повреждение гайморовых пазух при удалении зуба можно, если у пациента наблюдается:
- кровь с пузырьками воздуха, выделяемые из зубной лунки;
- появление крови из носа на стороне удаления;
- появление «гнусавости» в голосе.
Если данное повреждение произошло во время эндодонтического лечения или имплантации, то врач может диагностировать её по следующим признакам:
- провалу инструмента или имплантата в зубную лунку;
- появлению в крови воздушных пузырьков;
- изменению положения инструмента при работе в ране.
Последствия и профилактика травмы
Данное осложнение, если его не лечить, может привести к:
- воспалению гайморовой пазухи;
- инфицированию окружающих костных тканей с переходом на другие пазухи черепа;
- формированию очагов остеомиелита в верхней челюсти;
- загноению очагов инфекции;
- потере здоровых зубов в пораженной зоне.
Если перфорация не была вовремя выявлена и пролечена — это может привести к развитию гайморита или острого синусита, что характеризуется острыми болями, отеком слизистой носа — с затруднением дыхания и гнойными выделениями.
Чтобы избежать таких неприятных для пациента последствий стоматологического лечения, специалисты клиники Имплантмастер проводят всестороннее изучение анатомических особенностей пациента на снимках рентгенографии и компьютерной томографии и чётко соблюдают точность врачебных манипуляций.
Лечение повреждения гайморовых пазух
Лечение определяется степенью повреждения, наличие в полости инородных тел, а также скоростью диагностирования и начала лечения. Безоперационным бывает только то лечение, которое было диагностировано в момент удаления зуба, не имеет признаков инфицирования и наличия в пазухе инородных тел. В этом случае врач делает всё, чтобы сохранить в зубной лунке закрывающий её кровяной сгусток, и не дать ему инфицироваться. С этой целью в лунку помещается марлевый тампон, пропитанный раствором йода, или специальную пластмассовую пластинку — в редких случаях требуется наложение швов.
Данные стоматологические манипуляции совершаются в комплексе с курсом антибиотиков, капель с сосудосуживающим эффектом и противовоспалительных препаратов. Если внутрь гайморовой полости попал инородный предмет — лечение производится операционным путём через вскрытие и удаление чужеродного предмета и нежизнеспособных тканей. Специалисты клиники Имплантмастер не только эффективно лечат такие травмы, но и делают всё возможное, чтобы их пациенты знали о них только понаслышке.
Заболевания и состояния, боль при которых может ошибочно приниматься за зубную. В основном это заболевания смежных областей (придаточные пазухи, органы зрения и слуха, глотка, шейные позвонки, мозг); причиной могут быть также заболевания сердца и сосудов, костно-мышечной системы (позвоночник), нервной системы, а также психические нарушения.
Кластерная головная боль – это синдром неясного происхождения, представленный острой приступообразной болью. Возможно, это одна из форм мигрени. Кластерная головная боль чаще встречается у мужчин в возрасте 30-60 лет. Многие пациенты отмечают появление боли после приема алкоголя.
В классических случаях отмечается односторонняя боль в области верхней челюсти, верхнечелюстной пазухи и позади глазницы. Кластерную головную боль часто ошибочно принимают за острый пульпит или периодонтит жевательных зубов верхней челюсти.
Воспаление среднего уха (средний отит) – распространенное заболевание, особенно у детей, вызываемое стрептококками. Хорошо известно, что при заболеваниях жевательных зубов боль может отдавать в область уха. И, наоборот, при воспалении среднего уха симптомы смещаются в заднюю часть верхней и нижней челюстей. После постановки диагноза пациента направляют к оториноларингологу.
Острый верхнечелюстной синусит (гайморит). Корни зубов верхней челюсти прилежат к дну пазухи, поэтому воспаление часто имитирует зубную боль. Большинство форм синусита являются аллергическими и характеризуются тупой болью в скуловой области и альвеолярном отростке верхней челюсти.
При остром гайморите боль может быть колющей, давящей, пульсирующей. Часто она отдает в подглазничную область, в область зубов верхней челюсти. При этом боль ощущается не в каком-либо одном зубе, а в нескольких. Рекомендуется обратиться к лору.
Заболевания придаточных пазух часто носят хронический характер и являются аллергическими. Они имеют тенденцию к сезонности, ведь для большинства людей аллергенами являются семена и пыльца различных растений. В странах с северным климатом процент заболеваемости синуситами увеличивается весной и осенью. Пациент должен быть направлен к лору и аллергологу.
Заболевания сердца. Стенокардия – это боль за грудиной, которая может «отдавать» в левое плечо и вдоль руки. Боль обычно возникает после физической нагрузки. Эти симптомы крайне важны, так как стенокардия является предвестником острого инфаркта миокарда. Иногда боль при этом ощущается только в левом плече и руке, еще реже – в левом углу нижней челюсти.
Итак, если имеются жалобы на боль в задней части нижней челюсти слева и при этом отсутствуют объективные причины со стороны зубов, можно предположить сердечную природу боли. В таком случае стоматолог направит пациента на консультацию к кардиологу или терапевту.
Слюннокаменная болезнь развивается в протоке одной из слюнных желез. Долгое время единственным проявлением является сухость во рту. Когда камень достигает критического размера, он закупоривает слюнной проток; появляется зубная боль. Может возникать припухлость в поднижнечелюстной области. Чтобы поставить диагноз, делают несколько рентгеновских снимков. Лечение проводит хирург-стоматолог, оно заключается в надрезе протока и удалении камня под местной анестезией.
Боль костно-мышечного происхождения может быть вызвана травмой или дисфункцией мышц шеи, головы, челюстей. Боль может отмечаться в области зубов, щеки, виска, боковой поверхности шеи, затылка. В эту группу также входят заболевания височно-нижнечелюстного сустава и шейного отдела позвоночника. Другие заболевания суставов (ревматоидный артрит, подагра, псориаз; коллагеновые болезни, или коллагенозы) могут вызывать боль в челюстно-лицевой области.
При внутренней дисфункции височно-нижнечелюстного сустава часто возникают жалобы на зубную боль. Нарушение работы сустава вызвано смещением суставного диска, образованием сращений или из-за различных форм артрита, травмами, зеванием, продолжительном открыванием рта. Проявления: рот открывается не полностью, при открывании нижняя челюсть сдвигается в сторону, щелканье или скрип в суставе, а также боль впереди от козелка уха.
Боль продолжительная, тупая, приглушенная, но может становиться более острой при широком открывании рта или жевании. В некоторых случаях боль отдает в висок, щеку, дистальные отделы верхней и нижней челюстей. В таких случаях пациент может считать, что испытывает зубную боль.
Опухоли. Проявлением злокачественных опухолей в области челюстей редко является боль. В типичных случаях отмечаются жалобы на покалывание или снижение чувствительности (онемение). Большинство опухолей поражает не только чувствительные, но и двигательные нервы.
Атипичные болевые состояния, маскирующиеся под зубную боль – это группа синдромов, не соответствующих какой-либо специфической болезни. При этом пациент обычно убежден в том, что причиной боли являются зубы» и настаивает на их лечении или удалении. Хотя причина неизвестна, многие эксперты предполагают участие нервной системы. Атипичная боль обычно хроническая, ноющая; пациенты ощущают ее глубоко внутри кости и с трудом локализуют. Иногда кажется, что боль перемещается из одной области в другую, возможны жалобы на боли во всем теле. Обследование должно включать психологический скрининг и тесты на нарушение поведенческих реакций, которые оценивают депрессивное, тревожное, враждебное поведение. Не исключено, что первичной причиной атипичной боли является психологическое нарушение. Показана консультация психолога или психиатра.
Нередко пациенты сталкиваются с ситуацией, когда врачи испытывают сложности с постановкой диагноза, в связи с близким расположением тех или иных органов, и пациент вынужден обращаться к смежным специалистам, чтобы избежать неточной постановки диагноза.
Не является исключением и стоматологическая наука. Достаточно распространен диагноз, этиологию, т.е. причину которого врачи-стоматологи порой затрудняются определить. А именно, воспаление верхнечелюстной (гайморовой) пазухи – синусит. Или диагноз, название которого больше «на слуху» – гайморит. Пациенты часто в замешательстве, к какому врачу обращаться, стоматологу или ЛОР-специалисту.
Давайте разберёмся, почему часто ЛОР-врач и врач-стоматолог не могут поделить данный диагноз.
Для начала дадим определение и поймем, что такое гайморова пазуха:
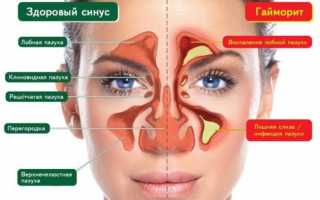
Гайморова пазуха – это полостное образование в верхней челюсти, выстланное слизистой оболочкой.
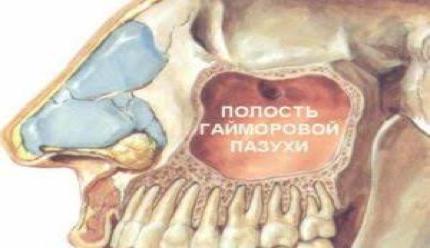
Функцией гайморовой пазухи является согревание и очищение вдыхаемого воздуха. При проникновении инфекции, тем или иным путем, слизистая оболочка пазухи воспаляется, этот процесс и называется гайморитом (синуситом). Пациент, как правило, жалуется на чувство заложенности носа, наличие гнойного экссудата (отделяемая жидкость), головные боли, повышение температуры, боль в проекции пазухи при наклоне головы и пальпации.
Причины для развития синусита могут быть одонтогенные (из-за зуба) и неодонтогенные.
Неодонтогенные причины, чаще всего, связаны с осложнением простудных или вирусных заболеваний, ринитов. С данным диагнозом работает непосредственно специалист по части ЛОР-заболеваний.
Мы же с вами более подробно остановимся на одонтогенной причине синусита:
Как отмечалось выше, причиной развития данного вида воспаления является инфицированный зуб.
Связано это с анатомическими особенностями строения верхней челюсти, так как корни зубов располагаются близко к пазухе или даже непосредственно в ней:
Таким образом, при наличии хронического воспалительного процесса в каналах зубов верхней челюсти, эта инфекция переходит на слизистую оболочку синуса, вызывая её воспаление. При одонтогенной причине развития синусита, лечить только пазуху носа у ЛОР-врача нецелесообразно, поскольку данное лечение не даст долговременного эффекта. Необходимо устранять причину воспаления – инфицированный зуб. И зачастую, такие неприятные манипуляции как проколы, промывания, и назначение антибактериальных средств, не приносит желаемого результата.
И поэтому, грамотные ЛОР-специалисты, перед началом лечения, обязательно направляют пациента к стоматологу, для исключения одонтогенной причины развития синусита.
Если виной воспаления оказался зуб, стоматологу в первую очередь необходимо оценить целесообразность лечения и сохранения данного зуба. Если перспектива лечения оценивается как благоприятная, то врач стоматолог-эндодонтист проводит качественное лечение корневых каналов, чтобы устранить инфекцию. Перед постоянным пломбированием каналов, возможно, понадобится временное их заполнение, средствами, оказывающими антисептическое действие. И потом уже, увидев, положительную динамику, герметично закрывать зуб. Если же зуб сильно разрушен, или нет возможности прохождения каналов (склероз, сильное искривление, перфорация корня, ложный ход, сломанный инструмент), то такой зуб необходимо удалить.
После устранения причины, через пару месяцев, проводится контрольная компьютерная томография, чтобы убедиться, что пазуха носа начала восстанавливаться.
Важно отметить то, что все пазухи сообщаются между собой, соответственно инфекция из верхнечелюстного синуса, при отсутствии должного лечения, может распространиться по всей системе пазух, что в разы усложняет лечение.
Таким образом, грамотный подход к лечению и своевременное перенаправление к подходящему специалисту, предотвратит постановку неверного диагноза и как следствие, неправильную тактику лечения. А следовательно, сэкономить время и финансы пациента.
Мы построим лечение синусита, фронтита, острого и хронического гайморита на двух принципах:
- Вымыть гной из пазухи и восстановить ее вентиляцию (воздух подавляет рост микробов), после этого Ваше самочувствие станет заметно лучше. Лечение хронического гайморита невозможно без «очистки» пазух от микроорганизмов, провоцирующих гайморит;
- Удалить инфекцию с помощью антибиотиков (противомикробных лекарственных средств).
Лечение хронического гайморита антибиотиками – самый надёжный способ избавиться от микробов, вызывающих гайморит.
Лечение хронического гайморита антибиотиками – самый надёжный способ избавиться от микробов, вызывающих гайморит.
Обычно этого достаточно для излечения гайморита. Если гайморит продолжается долго или повторяется, мы предпримем дополнительные меры для лечения хронического гайморита (восстановления воздушности пазухи и укрепления Вашего иммунитета).
Первый и основной этап лечения синусита, фронтита, острого и хронического гайморита – эвакуация гноя из пазухи. Лучше сделать это щадящим методом. Для этого мы давно и успешно применяем три методики: метод перемещенияили «кукушка», синус-эвакуацию мягким катетером (ЯМИК) и, только в крайних случаях (полная непроходимость соустья пазухи), пункцию специальной малотравматичной иглой.
На что будет направлено лечение острого и хронического гайморита:
- Создать отток содержимого из пострадавшей пазухи;
- Промыть пазуху и полость носа противомикробными и противовоспалительными препаратами;
- Ввести (местно и/или в виде таблеток или инъекций) лекарство, блокирующее рост микробов;
- Препятствовать отеку и перекрытию соустья пазух;
- Привести в порядок иммунную систему, если гайморит появляется часто.
Почему мы уделяем большое внимание иммунитету. Снижение иммунитета – самая частая причина воспаления околоносовых пазух. Если после лечения острого и хронического гайморита (фронтита, этмоидита) иммунитет остался сниженным, – возможны рецидивы болезни. После купирования острого гайморита, на основании иммунограммы, мы рекомендуем, как привести иммунитет в рабочее состояние.
Что делать если хронический гайморит часто обостряется и плохо поддается лечению. В этом случае мы исследуем возможные причины рецидивов и по возможности устраним их:
- Соустье пазухи устойчиво сужено, и пазуха плохо вентилируется, при плохой вентиляции в гайморовой пазухе активно размножаются микробы;
- Существенно снижен иммунитет;
- Инфекция проникает в пазуху из разрушенного корня зуба или воспаленных миндалин и вызывает рецидивы гайморита.
Лечение гайморита без прокола – метод перемещения
Метод перемещения («кукушка») мы применяем при легких формах воспаления околоносовых пазух. Он довольно легко переносится пациентами всех возрастов, включая детей.
Техника выполнения такова. Перед процедурой отек в носу снимается с помощью соответствующего лекарства, соустье гайморовой пазухи с полостью носа открывается. Врач попросит Вас произносить звуки «ку-ку-ку-ку» (при этом перекрывается сообщение носоглотки с ротоглоткой). В это время происходит медленное вливание в одну ноздрю лекарственного раствора, с одновременным его отсасыванием из другой ноздри с помощью вакуумного прибора. Отрицательное давление способствует эвакуации гноя из пазух, а лекарственный раствор, интенсивно перемещаясь через полость носа, промывает пазухи. Пазухи очищаются, гайморит излечивается.
Синус-эвакуацию катетером «ЯМИК» мы применяем при среднетяжелых формах воспаления околоносовых пазух. Техника выполнения такова. В полость носа через ноздрю вводится синус-катетер. Синус-катетер состоит из двух тонких трубочек и баллончиков. Одна из трубочек соединена с двумя маленькими резиновыми баллончиками, которые, раздуваясь выше и ниже соустий пазух, перекрывают выходы из полости носа в глотку и ноздрю. Вторая трубочка катетера предназначена для введения лекарственного раствора и выведения гноя. Рабочая часть второй трубочки открывается в перекрытую часть полости носа. К ее наружному окончанию крепится шприц, наполненный раствором для промывания. С помощью шприца лекарственный раствор нагнетается в полость носа, а затем, вместе с гнойным содержимым пазух, отсасывается. Процедура повторяется до чистых промывных вод.
Синус-катетер “ЯМИК”
Когда действительно нужен прокол (пункция) гайморовой пазухи?
Пункция (прокол) околоносовых пазух с помощью иглы применяется при тяжелых гайморитах, когда не удается восстановить проходимость соустья, соединяющего пазуху с полостью носа. В запущенных случаях, когда гной в пазухе успел стать плотным, пункция пазухи – шанс обойтись без операции.
При этой манипуляции мы выполняем серьезное местное обезболивание, а для прокола используем специальные малотравматичные иглы (система Куликовского). После пункции давление гноя на стенки пазухи сразу же ослабевает и становится легче: уходят боль и интоксикация, снижается температура тела. Через иглу промываем пазуху противомикробным и противоотёчным раствором, затем вводим лекарство длительного действия. В скором времени возобновляется вентиляция пазухи, восстанавливается отток гноя, гайморит излечивается.
Когда применяются операции на околоносовых пазухах?
В основном, в двух случаях:
- Гнойные воспаления околоносовых пазух без эффекта от консервативного лечения;
- Полипы, кисты и другие выросты и деформации, перекрывающие вентиляцию пазух.
Возможна микрохирургическая операция на пазухе с помощью эндоскопических оптико-волоконных инструментов. Достоинства – малая травматичность (прокол вместо разреза) и высокая эффективность.
Околоносовые пазухи, они же – придаточные пазухи носа, представляют собой воздушные камеры, соединенные с полостью носа соустьями. Слизистая оболочка пазух постоянно вырабатывает слизь, которая испаряется, увлажняя вдыхаемый воздух, содержит естественные противомикробные вещества и задерживает пыль. Если поступление воздуха в пазуху прекращается – слизь не испаряется, а превращается в «кормушку» для микробов и перерабатывается в гной. Для успешного лечения мы уберем из пазухи гной, восстановим циркуляцию воздуха и проведем противомикробное лечение.
Нос первым встречает поступающих из внешней среды болезнетворных микробов, поэтому именно в нем относительно часто развивается воспаление – «сражение» иммунитета с микробами.
Полисинусит – воспаление сразу нескольких пазух (от лат. sinus – пазуха). Возможно воспаление верхнечелюстной пазухи (гайморит), лобной пазухи (фронтит), решетчатой пазухи (этмоидит), клиновидной пазухи (сфеноидит).
Гайморит опасен распространением инфекции по организму. Типичные осложнения:
- Воспалительные болезни уха (отиты);
- Менингит (воспаление оболочек головного мозга);
- Воспаление легких;
- Ревматизм.
Раздражение чувствительных нервов лица может быть косвенным признаком гайморита, как у взрослых так и у детей. При хроническом гайморите могут наблюдаться головные боли, даже мигрени, невралгии тройничного нерва. Мы предложим Вам комплексное лечение хронического гайморита.
Симптомы гайморита:
- Головная боль и/или боль в области зубов, глаза, скулы, щеки;
- Чувство распирания в области носа, глаза, лба, челюсти;
- Обостренная чувствительность части лица;
- Покраснение лица или его части;
- Болевые точки в области лица;
- Заложенность носа и/или насморк;
- Повышение температуры тела;
- Неприятный запах из носа и рта (это запах гноя).
Резюме
Верхнечелюстной синусит одонтогенного происхождения — это хорошо известное состояние в стоматологических и оториноларингологических врачебных сообществах. Он развивается, когда нарушается целостность мембраны Шнайдера вследствие разного рода патологических процессов, берущих свое начало из зубоальвеолярной области. Этот тип синусита отличается по патофизиологии, микробиологии, диагностике и тактике лечения от неодонтогенных синуситов. Таким образом, ошибка в идентификации стоматогенной природы синусита обычно приводит к длительной симптоматике и неэффективности медикаментозной и хирургической помощи, направленной на синусит. Одностороннее поражение синуса, не поддающееся традиционному лечению, которое сопровождается неприятным запахом из носа, имеет чаще всего одонтогенную природу. Мультиспиральная компьютерная или конусно-лучевая компьютерная томография может помочь в выявлении поражения зубов. Иногда одно лишь лечение зубов способствует разрешению одонтогенного синусита, однако в некоторых случаях нельзя избежать выполнения функциональной эндоскопической хирургии синусов или операции Колдуэлл-Люк.
Цель данной публикации — представить информацию о самых частых причинах, симптомах, диагностических и лечебных мероприятиях при одонтогенном верхнечелюстном синусите. Поиск в таких базах данных, как Cochrane Library, PubMed и Science Direct, по ключевым словам определил 35 статей, соответствующих нашим критериям. Это говорит о недостаточной освещенности данного заболевания в литературе.
Ключевые слова: одонтогенный верхнечелюстной синусит, функциональная эндоскопическая хирургия синусов, конусно-лучевая компьютерная томография
Введение
Исторически около 10–12% верхнечелюстных синуситов (далее — ВЧС) являются следствием одонтогенной инфекции [1–4]. Однако по данным последних публикаций, около 30–40% хронических ВЧС — одонтогенные [5]. Это происходит, когда слизистая оболочка синуса подвергается воздействию очагов инфекции моляров верхней челюсти, при травме челюстей и зубов; ятрогенные факторы тоже играют большое значение в развитии синусита, будь то челюстно-лицевая хирургия, имплантация [1, 2]. Интимное анатомическое расположение зубов верхней челюсти и верхнечелюстного синуса приводит к переходу воспаления из периапикальных и/или периодонтальных участков воспаления в сам синус. Толщина костной стенки синуса, отделяющая его от корней зубов, варьирует от полного ее отсутствия, когда корни зубов прикрыты лишь слизистой оболочкой, до толщины в 12 мм [35]. ВЧС также может развиваться тогда, когда имеет место остеомиелит верхней челюсти, радикулярная киста или механическое повреждение слизистой оболочки синуса при лечении зубов, чрезмерная пломбировка каналов корней зубов, которые выступают в синус, неверно установленный имплантат, неправильно выполненная аугментация синуса или ороантральная фистула после экстракции зуба [32–34].
Этот тип синусита отличается по патофизиологии, микробиологии, диагностике и тактике лечения от неодонтогенных синуситов, при этом клиническая картина синусита стертая. Таким образом, ошибка в идентификации стоматогенной природы синусита обычно приводит к неэффективной медикаментозной и хирургической помощи, направленной на синусит. 2D-рентгенография обычно использовалась для диагностики одонтогенных ВЧС, но трактовка изображений сложна из-за суммации теней на снимках [5, 8].
Цель данного обзора — представить информацию о самых частых причинах, симптомах, диагностических и лечебных мероприятиях при одонтогенном ВЧС. Поиск в таких базах данных, как Cochrane Library, PubMed и Science Direct, по ключевым словам (одонтогенный верхнечелюстной синусит, верхнечелюстной синусит, клиническая картина при синусите одонтогенной природы, диагностика, лечение, ороантральная фистула, Колдуэлл-Люк, функциональная эндоскопическая хирургия синусов) определил 35 статей, соответствующих нашим критериям. Это говорит о недостаточной освещенности данного заболевания в литературе. Семь статей представляли собой литобзоры, пять были посвящены рентгенологическим находкам при одонтогенном ВЧС, двенадцать статей рассказывали о хирургическом лечении, в десяти речь шла об ороантральных фистулах, в одной статье рассказывалось об аугментации после радикальной хирургии.
Этиология
По данным метаанализа Аrias-Irimia, самой частой причиной одонтогенного ВЧС была ятрогения (55,97%). Другие возможные причины составляли периодонтит (40,38%), одонтогенные кисты (6,66%). Ороантральные фистулы и фрагменты корней, которые также можно отнести к ятрогенным поражениям, составляли около 47,56% от всех ятрогенных поражений. Перевязочный материал, который закрывает ороантральную фистулу, и другие неспецифические инородные тела (19,72%), попадание пломбировочного материала в синус (22,27%), остатки амальгамы после апикоэктомии (5,33%), синус-лифтинг (4,17%), неправильно установленный дентальный имплантат или его миграция в синус (0,92%) — это другие ятрогенные причины одонтогенного ВЧС. Lee & Lee провели ретроспективный анализ 27 пациентов с одонтогенным ВЧС и обнаружили, что имплантат-зависимые причины встречались в 37% случаев. Случаи, опосредованные экстракцией зуба, были на втором по частоте месте и обнаруживались у 29,6% пациентов. Фолликулярные кисты отмечались в 11,1% случаев, а радикулярные кисты, кариес зубов и сверхкомплектные зубы отмечались в 7,4% случаев для каждого из факторов [5].
Что касается поражения зубов, то моляры являлись причиной синусита в 47,68% случаев. 1-й моляр чаще всего был причиной синусита — в 22,51%, в то время как 3-й моляр — в 17,21% случаев, а 2-й моляр — в 3,97%. Премоляры были причиной синусита в 5,96% случаев, при этом 2-й премоляр был причиной в 1,98%. Клыки были причиной синусита в 0,66% случаев [3].
Симптоматика
Классические симптомы, которые позволяют заподозрить одонтогенность синусита, — это односторонняя заложенность носа, ринорея, неприятный запах из носа и неприятный (гнилостный) привкус во рту [5]. Brook [2] отмечает, что такие симптомы, как головная боль, неприятные ощущения в области передней стенки синуса и истечение слизи в носоглотку, также присущи этому типу синусита.
Зубные симптомы, будь то зубная боль или повышенная чувствительность зубов, не обязательно указывают на одонтогенность синусита. Нерегулярность жалоб со стороны зубов обусловлена адекватной проходимостью остиомеатального комплекса, что не позволяет повышаться давлению в синусе [3]. В одном исследовании, где участие принимал 21 пациент, страдающий одонтогенными ВЧС, зубная боль была у 29% пациентов [6]. Таким образом, отсутствие зубной боли не исключает одонтогенный синусит. Боль в зубах верхней челюсти встречается и при первичном, то есть неодонтогенном синусите [5].
Синоназальные симптомы доминируют у пациентов с одонтогенным ВЧС. Однако эти симптомы не отличаются от симптомов у пациентов с неодонтогенным синуситом. При ретроспективном анализе 27 пациентов, страдающих одонтогенным ВЧС, Lee & Lee отмечали, что одностороннее выделение гноя из носа наблюдалось в 66,7%, боль в щеке на стороне поражения отмечала одна треть пациентов, 26% заявляли о неприятном запахе из носа и неприятном привкусе [4]. Следовательно, одностороннее поражение синуса, которое сочетается с односторонним неприятным запахом из носа, неприятным привкусом, может быть тем клиническим показателем, позволяющими дифференцировать между первичным и вторичным, то есть одонтогенным синуситом [5].
Диагностика
Точный диагноз одонтогенного ВЧС чрезвычайно важен, так как патофизиология [7], микробиология [2] и лечение его отличаются от лечения иных форм синуситов. Распознавание одонтогенного ВЧС важно еще и потому, что невыявление патологии со стороны зубов ведет к неправильной медикаментозной терапии и хирургическому лечению, которые не устраняют симптомов заболевания [6, 9]. Рентгенологические методы способствуют диагностике синусита, выявляя одонтогенный источник инфекции. Ортопантомограмма (далее — ОПТГ) является стандартной методикой, которую выполняют в стоматологических клиниках. Она позволяет выявить взаимоотношение корней зубов и синуса, оценить воздушность синуса, наличие пневматокист. Тень от твердого неба снижает диагностическую ценность ОПТГ [5, 8]. Все же ОПТГ более уместна в выявлении дистопированных зубов или инородных тел в синусе. Она менее точно, нежели рентгенограмма околоносовых синусов по Уотерсу, идентифицирует верхнечелюстной синус, но дает более детальную информацию о нижних его отделах [29]. Зубы исследуются также с помощью интраоральных рентгенограмм, где могут быть видны поражения зубов или периодонтального пространства. Такие рентгенограммы имеют чувствительность около 60% при выявлении кариеса, около 85% — при выявлении изменений периодонтального пространства, оставляя высокий процент ложноположительных ответов [8]. По данным Longhini & Ferguson [6], 86% интраоральных рентгенограмм у пациентов с одонтогенным ВЧС не выявили изменений зубов, способных вызвать синусит. Отрицательные данные рентгенограмм не исключают одонтогенность синусита, особенно у пациентов с неподдающимся лечению хроническим синуситом. Мультиспиральная компьютерная томография (далее — МСКТ) — золотой стандарт в диагностике заболевания синусов благодаря высокой разрешающей способности и возможности визуализации костей и мягких тканей. Patel [5] отмечает, что у всех пациентов с одонтогенным ВЧС выявлялись заболевания зубов на МСКТ, 95% из них были с апикальным абсцессом, по данным МСКТ. При конусно-лучевой компьютерной томографии (далее — КЛКТ) в свою очередь визуализации доступны костные структуры, зубы, в том время как оценка мягких тканей ограничена. Методика стала популярна среди стоматологов, особенно при дентальной имплантации, когда требуется оценить глубину верхнечелюстного синуса и исключить заболевания синуса, которые могут помешать успешной имплантации. Разрешающая способность КЛКТ превосходит МСКТ. МСКТ превосходит КЛКТ по лучевой нагрузке.
Тактика
Ороантральное сообщение (оroantral communication) является относительно частым осложнением дентальной хирургии. Удаление моляров верхней челюсти является самой частой причиной (более чем в 80% случаев) ее формирования [27]. Тактика заключается в хирургическом закрытии дефекта и последующей адекватной медикаментозной терапии [15]. Дефекты около 5 мм в диаметре и менее закрываются самостоятельно у большинства пациентов. Использование рассасывающейся мембраны, такой как абсорбируемая желатиновая губка (Gelfoam, Ferrosan Inc., Soeborg, Дания), может предшествовать ушиванию дефекта. Если размер дефекта превышает 5 мм, ушивание дефекта должно быть выполнено.
Ороантральная фистула (oroantral fistula) — неестественное сообщение между полостью рта и синусом, которое покрыто изнутри и/или снаружи эпителием или гранулематозной тканью, полипами слизистой оболочки синуса [13, 14]. Это самое частое осложнение, так как ранее существовавшее ороантральное сообщение не было адекватно устранено [14]. В некоторых случаях сообщение между синусом и полостью носа возникает при удалении верхних латеральных зубов, при этом сохраняется ороантральное сообщение, которое не заживает естественным способом, внутри него разрастается грануляционная ткань, ороанатральное сообщение, сужается за счет миграции к нему эпителия десны, частично этот эпителий переходит и внутрь самого ороантрального сообщения. При дыхании воздух проходит через ороантральное сообщение, формируя канал фистулы [17].
Симптоматика ороантральной фистулы и ороантрального сообщения схожи. Гнойное содержимое или пища беспрепятственно может попадать из полости рта в синус. Пациенты могут ощущать попадание жидкости в синус и выделение ее из носа со стороны фистулы. Если закрыть ноздри пальцами и попросить пациента дуть через нос, воздух из синуса может попасть в полость рта. Также для диагностики фистулы используют ее зондирование с помощью тупого зонда [17, 21]. В случае неудачных попыток закрытия ороантральной фистулы происходит гиперплазия слизистой оболочки синуса, и эта проблема может быть решена с помощью операции Колдуэлл-Люк [17]. Недавние публикации рекомендуют для этой цели функциональную эндоскопическую хирургию синусов [18, 19].
Выводы
Существует некоторая недосказанность в литературе по проблематике одонтогенных ВЧС. Более поздние публикации подчеркивают, что причина хронического ВЧС в 30-40% случаев носит одонтогенный характер. Самые частые причины таких синуситов — ятрогенные, а также маргинальные и апикальные периодонтиты. Симптомы и данные осмотра при одонтогенном и неодонтогенном ВЧС схожи, только у небольшого процента пациентов может быть выявлена при осмотре одонтогенная причина. Визуализация зубов посредством ОПТГ и интраоральных рентгенограмм часто не выявляет причинный зуб. Обследование пациентов с неподдающимся лечению хроническим ВЧС при одностороннем поражении синуса, неприятным запахом из носа и неприятным (гнилостным) привкусом во рту позволяет заподозрить одонтогенность процесса. Следом должна выполняться МСКТ или КЛКТ для выявления источника инфекции в зубе. Лечение синуситов различное, в последнее время более предпочтительно использовать функциональную эндоскопическую хирургию синусов, нежели операцию Колдуэлла-Люка. Однако в некоторых ситуациях все еще актуальна операция Колдуэлл-Люк.