Информация в статье предоставлена для ознакомления и не является руководством к самостоятельной диагностике и лечению. При появлении симптомов заболевания следует обратиться к врачу.
Стоматит – это воспалительное заболевание слизистой оболочки полости рта. Оно проявляется появлением сыпи, небольших ран и язв на деснах, языке, небе, внутренних сторонах щек и губ. Считается, что стоматит возникает вследствие иммунного ответа организма на инфекцию или другой раздражитель. Также стоматит появляется из-за плохой гигиены ротовой полости, ожога, лучевой терапии или на фоне иного заболевания (ОРВИ, ангины и прочих).
Симптомы и тяжесть болезни различаются в зависимости от причины и степени поражения слизистой. Отдельные формы стоматита успешно лечатся в домашних условиях, но другие требуют проведения специфической терапии, которую может подобрать только врач.
Симптомы стоматита у взрослых и детей
У детей заболевание развивается значительно чаще, чем у взрослых. Это связано с особенностями иммунной системы. У малышей иммунитет формируется постепенно и сначала не справляется со всеми инфекциями, которые проникают в организм. По этой же причине и проявления болезни у детей могут быть более выраженными, чем у взрослых.
Симптомами стоматита могут быть:
- сыпь, раны, язвы во рту;
- налет молочного цвета на языке и деснах ;
- покраснение слизистой оболочки;
- болезненность (особенно во время приема пищи);
- кровоточивость;
- усиленное слюноотделение;
- неприятный запах изо рта;
- в редких случаях также повышается температура и увеличиваются лимфоузлы на шее.
Проявления стоматита могут различаться в зависимости от вида заболевания. Например, при бактериальной инфекции во рту сначала появляется гнойная сыпь, которая вскоре сменяется эрозией и язвами на местах высыпаний. При грибковом (кандидозном) заболевании на слизистых оболочках образуется густой налет белесого цвета и болезненные эрозии. Эта форма стоматита часто возникает у грудных детей.
Стоматит развивается в течение одного или нескольких дней. Сначала появляется покраснение пораженного участка слизистой оболочки, а потом чувство распирания и ноющей боли. На следующий день или раньше начинают появляться круглые язвы, покрытые по центру белым налетом. В это же время появляются и другие симптомы стоматита: боль, кровоточивость десен и язв, усиленное слюноотделение и неприятный запах изо рта.
Интенсивность симптомов может быть разной. У взрослых при легких формах стоматита симптомы могут быть маловыраженными и не причинять сильной боли. Детям заболевание может создавать больше дискомфорта. Из-за боли во рту маленький ребенок может отказываться от кормления, больше плакать и капризничать. Также у детей может происходить общая интоксикация организма, повышаться температура, появляться слабость.
Причины развития стоматита
Есть несколько основных причин развития стоматита: вирусная, бактериальная и грибковая инфекция, аллергия, ожог или другое повреждение слизистой оболочки. При этом, чтобы заболевание начало развиваться, нужны предрасполагающие факторы. В норме микрофлора ротовой полости и постоянное слюноотделение защищают слизистые оболочки от развития инфекции. Если же на нее попадают патогенные микроорганизмы, а иммунная защита ослаблена, они начинают активно размножаться, что и приводит к развитию стоматита.
Факторы, которые повышают риск развития стоматита:
- недостаточная гигиена полости рта;
- наличие кариозных повреждений на зубах;
- травмы слизистой оболочки рта (ожоги, царапины);
- ношение некачественных или некомфортных зубных протезов (скапливаются бактерии, повреждается слизистая);
- ослабление иммунитета;
- гормональный дисбаланс;
- дефицит витамина В, цинка и железа;
- прием антибиотиков, мочегонных и некоторых других препаратов;
- сильное обезвоживание организма;
- глистная инвазия;
- некоторые заболевания пищеварительной системы.
Стоматит может развиться самостоятельно на фоне имеющихся факторов риска или в результате заражения. Передается бактериальный стоматит, вирусный и грибковый.
Виды стоматита
Стоматит классифицируют по нескольким параметрам: причине развития, форме поражения слизистых оболочек, длительности заболевания (острая и хроническая стадия).
В зависимости от причины развития выделяют такие виды стоматита:
- бактериальный – чаще всего развивается при инфицировании стрептококковыми бактериями (также может возникнуть на фоне туберкулеза и других болезней);
- вирусный – развивается в результате заражения вирусом герпеса, гриппа и других;
- грибковый – появляться при грибковых инфекциях, например, кандидозе;
- медикаментозный – развивается при аллергии на принимаемый препарат;
- химический – появляется при ожоге слизистой химическими веществами (кислотой, перекисью и другими);
- лучевой – развивается на фоне или после применения лучевой терапии или воздействия на организм радиации.
Также стоматит разделяют на несколько видов по характеру клинических проявлений (симптомов):
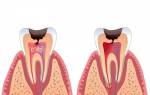
- катаральный – самая легкая форма, при которой немного отекает и болит слизистая оболочка рта, и на ней образуются единичные очаги серого цвета;
- язвенный – происходит поражение большей части слизистой оболочки, на ней образуются эрозии и язвы, появляется боль в деснах, кровоточивость, иногда небольшое повышение температуры;
- афтозный – развивается на любых поверхностях ротовой полости (десна, губы) и проявляется круглыми язвами с красным ободком (может иметь инфекционную или аллергическую природу);
- гангренозный – самая сложная и редкая форма стоматита, характеризуется быстрым течение заболевания, поражением больших участков ротовой полости, высокой температурой и отторжением некротических тканей.
Наиболее часто встречается катаральный стоматит, который быстро и легко лечится при правильно подобранной терапии. Язвенный и афтозный стоматит также успешно поддаются лечению, но оно занимает больше времени.
Методы диагностики стоматита
Для диагностики стоматита врачу достаточно осмотреть ротовую полость пациента и узнать его жалобы. В редких случаях для определения характера стоматита может потребоваться лабораторная диагностика: анализы крови и соскоба из ротовой полости.
Способы лечения стоматита
Способ лечения стоматита у детей и взрослых различается в зависимости от формы заболевания и основной его причины. Во всех случаях применяют комплексную терапию, которая включает прием препаратов и местную обработку ротовой полости.
Для лечения стоматита применяют:
- медикаментозное лечение (антибиотики, противогрибковые или противовирусные препараты, иногда также иммуностимуляторы и противовоспалительные средства);
- обработку слизистых рта специальными средствами (проводят промывание, полоскание рта, используют мази);
- изменение рациона питания (временное исключение продуктов, которые травмируют или раздражают слизистую рта).
При сложных формах заболевания также может потребоваться выскабливание и специальная медикаментозная обработка пораженных участков слизистой оболочки. При гангренозном стоматите также проводят удаление пораженных тканей. Однако такие случаи встречаются крайне редко.
У большинства пациентов выраженность симптомов стоматита уменьшается уже через несколько дней, а полностью заболевание проходит за 1-2 недели. Основное лечение сводится к приему препаратов для устранения инфекции (вирусной, грибковой или бактериальной) и местной обработке ротовой полости антисептическими, заживляющими и обезболивающими средствами.
Как правило, стоматит лечится в домашних условиях, но для подбора оптимальной терапии нужно обратиться к врачу.
Осложнения стоматита
В большинстве случаев стоматит успешно лечится и не вызывает никаких осложнений. Вероятность их возникновения появляется только при отсутствии правильного лечения. В этом случае стоматит может перейти в более тяжелую форму и поразить большую площадь ротовой полости и миндалины, а также вызвать развитие заболеваний горла. Также стоматит может перейти в вялотекущую хроническую стадию, спровоцировать кровоточивость десен и возникновение вторичных инфекций (повторное заражение и развитие заболевания).
При правильном подходе лечение стоматита занимается около недели или чуть больше. Так как заболевание может быть вызвано разными инфекциями, нужно обратиться к стоматологу и пройти осмотр. Врач определит вид заболевания, при необходимости назначит анализы и подберет оптимальную тактику лечения. Это позволит быстро вылечить заболевание и снизить вероятность повторного развития.
Можно ли быстро вылечить стоматит?
В среднем стоматит лечится от 5 до 10 дней, но при сложных формах заболевания оно может продолжаться до 3 недель. Уменьшить боль и устранить другие симптомы можно быстрее с помощью средств для местного применения (растворы для полоскания, мази для ротовой полости). При этом следует помнить, что даже при уменьшении боли и высыпаний лечение нужно пройти полностью, чтобы устранить инфекцию.
Можно ли вылечить стоматит в домашних условиях?
В большинстве случаев стоматит успешно лечится в домашних условиях, но чтобы подобрать правильное лечение, нужно обратиться к специалисту. Заболевание может быть вызвано бактериальной, вирусной или грибковой инфекцией. Чтобы это определить, надо провести диагностику. Поставив точных диагноз, врач назначает препараты для внутреннего приема и местного применения (полоскания, мази и т.д.).
Что является причиной подвижности зубов? ● Основная причина, пожалуй, это заболевания тканей пародонта. Пародонт — это комплекс тканей, которые окружают зуб и удерживают его в кости (кость, периодонтальная связка, десна).
● Травма — это следующая причина подвижности. Падения, удары в челюстно-лицевой области могут приводить к таким состояниям как вывих, ушиб, перелом, которые часто могут сопровождаться подвижностью зубов.
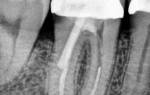
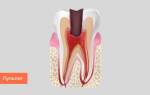
● Периодонтит — это воспалительный процесс на верхушке корня в костной ткани. Причиной может быть несвоевременное лечение кариеса, осложнения эндодонтического лечения. При прогрессировании заболевания происходит значительный лизис (“растворение”) костной ткани, что также может приводить к подвижности зуба.
● Патология прикуса. При различных нарушениях прикуса жевательное давление распределяется неправильно и зубы могут испытывать повышенную нагрузку, что со временем может приводить к их подвижности.
Что делать если есть подвижность? Как сохранить шатающиеся постоянные зубы?
Если имеется патология прикуса необходима консультация врача-ортодонта и соответствующее лечение, которое поможет устранить причину подвижности зубов.
Следующий важный момент — это своевременное лечение кариеса и регулярные профилактические осмотры с рентгенологическим контролем (особенно если у Вас уже есть зубы, которые были пролечены эндодонтически) у своего стоматолога. При травматических поражениях необходимо незамедлительно обратиться к врачу! Стоматолог сделает все необходимые диагностические манипуляции, включая рентгенологическое обследование, а главное проведет своевременно лечение, что поможет избежать осложнений.
Заболевания пародонта Как уже говорилось выше, основная причина заболеваний пародонта это зубные отложения. Поэтому если причина подвижности — зубной камень, то необходимо провести профессиональную гигиену и соответствующую лечебную терапию. Также необходимо подобрать средства индивидуальной гигиены и наладить домашний уход.
Если есть сопутствующие общие заболевания, то необходимо консультация и наблюдение у смежного специалиста (эндокринолога, кардиолога и т.д.).
Пародонтологическое лечение Пациенты с заболеваниями пародонта должны постоянно наблюдаться у пародонтолога. После сбора всей необходимой информации, пародонтолог обсудит с Вами состояние Ваших десен и предложит наиболее оптимальное лечение.
Важно! Лечение должно быть комплексным — то есть должно охватывать все выявленные причины и сопутствующие факторы.
В зависимости от тяжести заболевания местное лечение (в полости рта) может быть терапевтическое и хирургическое. Терапевтическое лечение включает в себя: — своевременная санация полости рта (регулярная профессиональная гигиена, своевременное лечение зубов); а также устранение травмирующих факторов, замена несостоятельных пломб и коронок, которые имеют острые или нависающие края, приводящие к хронической травматизации тканей пародонта — противовоспалительная медикаментозная терапия, которая назначается врачом — физиотерапевтическое лечение — Vector-терапия Хирургическое лечение применяется при средней и тяжелой степени пародонтита. С помощью небольших операций можно обработать пародонтальные карманы, удалить разросшиеся инфицированные мягкие ткани, устранить нагноение десны (микроабсцессы), сделать подсадку костной ткани, сделать пластику десну и закрыть небольшое обнажение корня (рецессию). Также простой способ стабилизации шатающихся постоянных зубов — шинирование — это объединение зубов между собой в единый блок с помощью различных конструкций. Это позволяет распределить жевательную нагрузку между зубами и снизить давление на подвижные зубы.
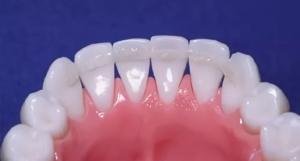
Назубные шины могут быть несъёмные и съёмные. Съемные шины в современной стоматологии, как правило, являются частью съемного протеза (когда есть частичная потеря зубов — то есть, например, отсутствуют жевательные зубы, а передние имеют подвижность).
Несъемные шины могут быть частью протеза (например, мостовидного), или представлять собой тонкую нить, которая приклеивается к внутренней поверхности зубов и удерживает их в единой конструкции.
Шинирование также может быть временным (например, для закрепления результата после проведения хирургических манипуляций, при травме зуба) и постоянным.
Важно! Шинирование является лишь одной частью комплексного лечения! Только в таком случае удается добиться положительной динамики и стабилизации процесса! Также неотъемлемой частью является соблюдение всех рекомендаций врача!
Причины стоматита
Перечень причин стоматита отличается разнообразием. В число провоцирующих факторов входят:
- заболевания органов ЖКТ и полости рта;
- последствия химиотерапии;
- механические травмы десен и слизистой рта, ожоги от горячей пищи;
- несбалансированный рацион, гиповитаминоз;
- побочный эффект при развитии онкологических заболеваний;
- последствия гормональных расстройств;
- пристрастие к никотину и алкоголю;
- инфекционное поражение слизистой рта;
- хронические заболевания;
- отсутствие надлежащей гигиены полости рта;
- продолжительный прием лекарственных препаратов.
Знание и устранение причин стоматита позволит успешно справиться с заболеванием и снизить риск его повторного возникновения.
Перечень категорий пациентов из группы риска
- Дети до 7 лет. Более половины случаев стоматита отмечается у дошкольников из-за отсутствия привычки регулярно мыть руки.
- Пожилые люди с заболеваниями внутренних органов и утратой нескольких зубов.
- Лица, живущие в антисанитарных условиях, а также те, кто отказывается от соблюдения правил личной гигиены.
- Курильщики вне зависимости от стажа.
- Лица со сниженным иммунитетом после перенесенных тяжелых заболеваний, курса химиотерапии или трансплантации органов.
- Пациенты, прошедшие длительный курс лечения антибиотиками.
- Лица с астмой, пользующиеся ингаляторами без соблюдения гигиенических правил их эксплуатации.
Частота случаев стоматита – от 5 до 20% в зависимости от условий проживания: меньше в крупных городах, больше в сельской местности, где отсутствует централизованное водоснабжение или качество воды признано неудовлетворительным.
Виды стоматита
В зависимости от причин, вызвавших воспаление, различают заболевания инфекционного и неинфекционного характера:
- вирусный стоматит – вызван последствиями инфекционного заболевания или воздействия патогенных микроорганизмов на поврежденную слизистую оболочку рта. Имеет вид пузырьков с прозрачным содержимым, которое постепенно мутнеет. На месте лопнувших пузырьков образуются язвы;
- бактериальный – последствия поражения организма стафилококками или стрептококками. В благоприятных условиях они быстро распространяются по слизистой, на которой образуются гнойные очаги;
- грибковый – характеризуется образованием многочисленных язв с белым налетом;
- лучевой – последствия ионизирующего излучения в виде болезненных эрозий и уплотнения слизистой оболочки;
- химический – связан с ожогами слизистой, после заживления которой образуются плотные рубцы;
- афтозный – один из популярных видов стоматита, связан с пониженным иммунитетом и последствиями заболеваний ЖКТ. Небольшие язвы диаметром до 5 мм отличаются болезненностью и быстро разрастаются в размерах;
- аллергический – вызван воздействием внешних раздражающих факторов, полностью проходит без лечения при устранении аллергена: продуктов, лекарственных препаратов, неверно подобранных протезов и т.д.
Симптомы стоматита
Определить вид стоматита часто позволяют характерные признаки заболевания, связанные с причиной его возникновения. Все перечисленные виды патологии объединяет:
- появление на слизистой рта характерных язв и участков воспалений;
- образование налета белого, желтого или зеленого цвета, под которым заметны следы эрозии слизистой;
- покраснение на деснах;
- увеличенные лимфоузлы;
- неприятный кровянистый или гнилостный привкус во рту;
- болезненность пораженных участков;
- повышенное слюноотделение.
Признаки стоматита у взрослых и детей могут быть более или менее выраженными в зависимости от состояния иммунной системы, соблюдения правил личной гигиены и бытовых условий.
Возможные осложнения стоматита
Требование немедленно обратиться к врачу при первых признаках стоматита продиктовано заботой о здоровье и самочувствии пациента. Игнорирование этого правила может стать причиной:
- поражения слизистой всей полости рта;
- развития инфекционных заболеваний внутренних органов;
- воспаления десен и утраты части зубов;
- проблем с пищеварением;
- инфицирования близких при поцелуях, пользовании общей посудой и т.д.;
- заболеваний сердца, легких и крови.
К аналогичным последствиям может привести и самолечение. Поэтому при подозрении на стоматит стоит немедленно обратиться за помощью к терапевту или педиатру.
Диагностика заболевания
В большинстве случаев для постановки диагноза достаточно внешнего осмотра пациента. Если поражены зубы и десны, к консультации привлекают стоматолога. При подозрении на вторичный характер болезни, ставшей причиной воспаления слизистой, к работе с пациентом могут приступить узкопрофильные врачи.
Диагностика инфекционного стоматита имеет свои особенности. Установить вид патогенного организма, вызвавшего воспалительный процесс, позволяют специальные лабораторные тесты:
- мазок из ротовой полости для исследования на грибки и бактерии;
- анализ крови на наличие антител к возбудителям инфекционных заболеваний внутренних органов;
- мазок или анализ крови ПЦР (полимеразная цепная реакция) для выявления и анализа ДНК вирусов.
Если заболевание сопровождается повышением температуры тела и серьезным ухудшением самочувствия, пациента направляют на анализ крови и мочи. Это позволит выявить возможные осложнения или инфекционные заболевания, вызвавшие воспаление слизистой полости рта.
Способы лечения
При обращении к врачу на первых стадиях заболевания лечение стоматита в домашних условиях носит симптоматический характер и длится около недели. При установлении инфекционной причины заболевания схема действий меняется:
- назначается курс, снимающий воспаление и другие основные симптомы;
- прописываются гели и мази местного действия;
- подбираются препараты, воздействующие на возбудителя заболевания для его полного уничтожения.
В комплекс препаратов для лечения стоматита инфекционного характера входят антибиотические составы, обезболивающие средства, антисептические и антигистаминные медикаменты. Длительность такого курса составляет около 10 дней. Если при диагностике установлен вторичный характер заболевания и выявлены серьезные патологии в организме пациента, процесс лечения может затянуться до полного избавления от возможных провоцирующих факторов.
В числе дополнительных методов, позволяющих ускорить процесс выздоровления и повысить эффективность лекарств от стоматита, называют:
- отказ от продуктов, вызывающих раздражение слизистой;
- увеличение в рационе объема кисломолочных продуктов;
- полоскание рта отварами календулы;
- смазывание язв облепиховым маслом, соком алоэ или вазелином.
Лечение стоматита у взрослых должно осуществляться под контролем врача. Такой подход позволит исключить возможные побочные эффекты и своевременно скорректировать курс для повышения его эффективности.
Профилактика стоматита
Исключить риск воспаления слизистой оболочки и развитие стоматита можно, выполняя следующие рекомендации:
- отказаться от курения и приема алкоголя;
- применять антибиотики только по назначению врача строго в указанных дозах;
- соблюдать гигиену полости рта;
- своевременно лечить заболевания зубов и десен;
- уменьшить объем сладких продуктов и дрожжевой выпечки;
- выбирать зубные пасты и ополаскиватели ведущих производителей;
- отказаться от употребления слишком горячей, холодной или острой пищи;
- принимать витаминные комплексы и укреплять иммунитет.
Дополнительные рекомендации с учетом состояния здоровья пациента даст лечащий врач.
Вопросы и ответы
Как лечить стоматит дома?
Назначение препаратов от стоматита возможно только после осмотра специалиста и установления причин заболевания. Все виды стоматита лечатся дома согласно прописанному курсу препаратов для внутреннего применения и местных заживляющих средств. Помещение пациента в стационар происходит лишь в экстренном случае, если при обследовании обнаружена серьезная патология внутренних органов.
Стоматит заразен или нет?
Грибковый или инфекционный характер стоматита делает пациента источником распространения заболевания для окружающих. Если болезнь вызвана аллергической реакцией, патологией ЖКТ или механическим повреждением десны, опасности заразить близких нет. Указать точную причину развития воспалительного процесса можно только после осмотра пациента и изучения результатов анализов. До визита к врачу следует ограничить контакты с родными и строго соблюдать правила личной гигиены.
Как долго лечится стоматит?
При раннем обращении к врачу полностью справиться с заболеванием можно в течение недели. Если воспаление вызвано проблемой внутренних органов, стоматит лечится дольше – в зависимости от степени развития основной патологии. Чем раньше будут устранены факторы риска, тем быстрее удастся убрать симптомы.
Вирус герпеса проявляется не только не эстетичным видом, но и неприятными ощущениями. Чаще всего он появляется на губах, хотя может затрагивать и другие части тела, в том числе половые органы. Опасен ли герпес и как его лечить, разберем в этой статье.
Отчего появляется герпес?
Возбудителем заболевания является группа вирусов, которые поражают кожный покров, нервные клетки, слизистые оболочки человека. На теле появляются высыпания в виде группы пузырьков, которые высыхают и исчезают после применения лекарственных средств.
Герпетическая инфекция самая распространенная среди взрослого населения. Вирус поражает более 90% людей, у 10-20% из которых отмечается острая форма герпеса. Попадая в организм человека, возбудители накапливаются и проявляются при ослабленном иммунитете. Вы наверняка замечали, что патологические высыпания появляются на теле периодами, при чем чаще всего на одном и том же месте.
Герпес передается следующими путями:
- контактным – физический контакт с зараженным;
- воздушно-капельным – через частицы слюны при чихании и кашле;
- половым – чаще всего так передается генитальный герпес. Во время незащищенного полового контакта;
- бытовым – через предметы совместного пользования (полотенца, посуда, постельное белье);
- вертикальным – от беременной женщины к ребенку во время беременности или родов.
Попав в организм человека, вирус герпеса разносится с кровотоком. Он проникает в нервные клетки периферической нервной системы и встраивается в геном нейронов. С этого момента вирус сопровождает человека всю его жизнь.

Виды герпеса
Существует 8 основных типов герпесвирусов:
- Вирус простого герпеса первого типа. Передается в основном бытовым путем и при физических контактах (рукопожатии, объятиях, поцелуях и через половые контакты). В основном поражает зону вокруг рта и глаз. 15% случаев встречалось, когда ВПГ-1 поражал руки и половые органы.
- Вирус простого герпеса второго типа. Преимущественно передается половым путем и поражает слизистую половых органов и кожу вокруг них, приводит к появлению генитального герпеса. Проявляется в виде мелких водянистых пузырьков, которые со временем лопаются, и на их месте образуются небольшие язвочки, покрытые корками. Если поражение большое, пациент может жаловаться на выраженную болезненность, трудность передвижения или посещения туалета.
- Герпес третьего типа. Его еще называют вирус ветряной оспы. Вирус Varicella Zoster вызывает опоясывающий герпес (опоясывающий лишай) и ветряную оспу. Заражение чаще всего происходит в детском возрасте, когда ребёнок заболевает ветрянкой. В это время дети посещают детский сад и пользуются одними бытовыми предметами, поэтому вирус легко передается. Проболев ветряной оспой, вирус остается в организме малыша. При резком снижении иммунитета он проявляется в виде опоясывающего лишая.
- Вирус Эпштейн-Барра (четвертого типа). Передается воздушно-капельным или бытовым путем через предметы повседневного обихода (чашки, полотенца, ложки). Провоцирует появление инфекционного мононуклеоза. Сначала возбудитель поражает эпителиальные клетки миндалин, глотки, слюнных желез, где активно размножается, приводя к их дистрофии и гибели. Затем, попадая в кровь, разносится по организму.
- Герпес пятого типа (цитомегаловирус). Его излюбленным местом в организме человека являются слюнные железы. У здорового человека инфекция может всю жизнь ничем не проявляться. Но если у больного присутствует иммунодефицит, цитомегаловирус может привести к опасным проявлениям. Он представляет большую опасность для новорожденных детей и для беременных женщин (способствует развитию внутриутробных аномалий развития). У человека с высоким иммунитетом вирус пятого типа протекает по типу ОРВИ в виде кашля, насморка, некоторого увеличения лимфоузлов, незначительной гипертермии.
- Герпес шестого типа. Заражение происходит чаще всего в возрасте 1-2 лет, после чего начинают вырабатываться антитела. У 96% населения есть антитела к вирусу шестого типа. Самое характерное внешнее проявление, возникающее при первичном попадании вирусов в организм ребенка, это внезапная экзантема (детская розеола или «шестая болезнь»). Проявляется она кожными высыпаниями неспецифического характера, исчезающими без следов в течение нескольких часов или дней.
- Герпес седьмого типа. Считается, что вирус передается воздушно-капельным путем, хотя точно это не доказано. Как точно проявляет себя вирус седьмого типа не установлена, но исследователи считают его одной из причин формирования синдрома хронической усталости. ВГЧ-7 не требует особой терапии.
- Герпес восьмого типа. Не вызывает клинических проявлений у здорового человека. У пациентов с иммунодефицитом может возникать опухолевое заболевание кожи, которое носит название саркома Капоши.
Как проявляется вирус герпеса в теле человека?
Наличие вируса герпеса в организме никак не проявляется у здорового человека. Он начинает появляться только тогда, когда угнетается работа иммунитета. Такое может произойти при переохлаждении, злоупотреблении алкоголем, табакокурении, внезапном стрессе, травме кожи в периоральной области (вокруг рта), переутомлении или недосыпании.
Чаще всего герпес на губах проявляет себя мелкопузырчатой сыпью в области рта. Спустя несколько дней содержимое пузырьков мутнеет. Если не потревожить образование, происходит подсыхание пузырьков, они покрываются корочкой, которая через несколько дней самостоятельно отпадает. Но если пузырь был поврежден, на его месте образуется язвочка. Также может чувствоваться покалывание, жжение кожи в поврежденной зоне и наблюдаться отечность.
Что такое врожденный герпес?
Он передается от матери к ребёнку во время внутриутробного развития или через родовые пути. Распространенность врожденного герпеса – один случай на 3-60 тысяч новорожденных. В 80% случаев возбудитель – ВПГ второго типа, в 20% – ВПГ первого типа.
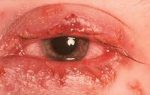
Врожденный герпес может иметь локальную форму, церебральную или генерализованную. Первая форма проявляется только пузырчатыми высыпаниями. Может поражать разные части тела. Часто затрагивает глаза, в результате чего образуется герпетический кератит и конъюнктивит.
Церебральная форма характеризуется нарушением сознания вплоть до его потери, судорогами, развитием отека мозга. В этом случае сыпь появляется очень редко, спустя 4-7 дней после первых симптомов и имеет слабовыраженный характер.
Последняя форма, генерализованная, самая опасная. Она проявляет себя и сыпью, и неврологическими симптомами. В дополнение к этим проявлениям присоединяется поражение внутренних органов: почек, печени, селезенки, легких. Если ребёнок выжил, он, как правило, остается инвалидом.
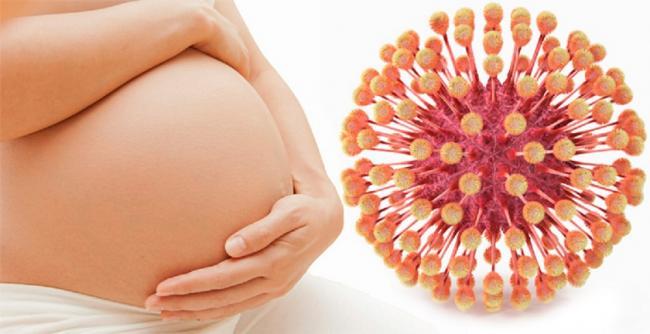
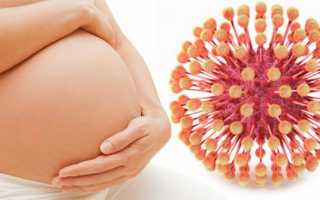
Герпес во время беременности и грудного вскармливания
Для беременной женщины особую опасность представляют вирусы герпеса первого, второго и четвертого типа. Они способны привести к развитию серьезных внутриутробных аномалий.
На раннем сроке развитие вируса герпеса может привести к гибели плода. А половой герпес передается малышу во время родов через прохождение родовых путей. Новорожденные тяжелее переносят последствия инфицирования.
Если развитие герпеса пришлось на период грудного вскармливания, его не нужно прекращать. Наоборот, материнское молоко повышает иммунитет малыша и бережет его от поражения инфекциями. Молодая мама должна помнить, что перед каждым прикладыванием к груди, нужно мыть руки, особенно если до этого притрагивались к части тела, пораженной герпесом.
Герпес в детском возрасте
В большинстве случае именно в детском возрасте происходит первый контакт со всеми вирусами герпеса. Самый тяжелый вариант герпеса у детей – врожденный герпес, но и герпетическая инфекция у детей в более позднем возрасте может несколько отличаться от течения заболевания у взрослых.
В детском возрасте помимо развития герпеса первого типа в области вокруг рта, пузырьки появляются и на слизистой. То есть развивается герпетический стоматит. Второй тип вируса может вызвать у детей герпетическую ангину – она протекает тяжелее обычной.
Герпес третьего типа, как мы уже упоминали выше в этой статье, вызывает ветряную оспу, после чего к ней появляется пожизненный иммунитет. В дальнейшем третий тип может проявляться опоясывающим лишаем, который в детском возрасте регистрируется крайне редко – только на фоне выраженного иммунодефицита.
Диагностика и лечение герпеса
Определить вирус первого типа не составляет никакой сложности. Обычно пациент делает это самостоятельно в домашних условиях. Сложнее дело обстоит с определением цитомегаловируса, инфекционного мононуклеоза. Определить их можно только в лабораторных условиях. В первом случае нужно взять мазок с высыпаний, во втором – провести анализ крови.
Окончательно подтвердить диагноз герпеса помогает ПЦР – реакция выявления элементов вирусных ДНК из биологического материала: содержимого пузырьков, крови. Выявление антител не позволяет поставить точный диагноз, а только доказывает, что пациент когда-то контактировал с вирусом.
Чтобы не допустить осложнений, нужно придерживаться некоторых правил: не срывать подсохшие высыпания, стараться не травмировать кожу, а при генитальном герпесе носить натуральное не стягивающее белье. При появлении пузырьков на лице мужчинам лучше воздержаться от бритья, а женщинам – от использования декоративной косметики.
Излечиться полностью от герпеса невозможно – вирус остается в организме человека на всю жизнь после первичного инфицирования. Все средства лишь убирают симптомы. Основной класс препаратов, используемых в лечении герпетической инфекции – противовирусные средства. Используются, как таблетки и инъекции, так и мази, кремы для местного действия. Для предупреждения рецидивов назначаются иммуностимулирующие препараты, позволяющие восстановить и поддержать иммунитет.