В основном, встречающиеся в полости рта новообразования являются доброкачественными. Среди них в поле зрения хирурга наиболее часто попадают фибромы, фибролипомы, папилломы, гемангиомы (рис. 1), лейкоплакия, реже плеоморфные аденомы, красный плоский лишай, эритроплакия и некоторые другие заболевания. К доброкачественным процессам, локализованным на красной кайме губ (нижняя губа поражается гораздо чаще верхней), помимо вышеперечисленных, относятся различные хейлиты, кератопапилломы и другие.
Плоскоклеточная папиллома проявляется на слизистой оболочке полости рта в виде одиночного образования на ножке с белесоватой ворсинчатой поверхностью, иногда напоминает цветную капусту. Папиллома растет медленно, боли не причиняет. При частой травматизации процесс может переходить в злокачественный.
Фиброматозный и ангиоматозный эпулис наиболее часто встречается на слизистой оболочке альвеолярного отростка полости рта. Причиной возникновения является хроническое механическое раздражение. В основном выявляется у лиц старше 50 лет. Рентгенологическое исследование при эпулисах, исходящих из мягких тканей, не выявляет патологических костных изменений.
В лечении фиброзных разрастаний ведущую роль играет устранение причины, вызвавшей их возникновение. Операцию проводят при неэффективности консервативного лечения.
Фиброматоз в полости рта проявляется как фиброматоз десен в виде диффузного разрастания их и десневых сосочков. Встречается сравнительно редко, наблюдается у лиц молодого и среднего возраста. Клинически определяется валикообразное увеличение десны, покрывающее частично или полностью коронки зубов.
Зернистоклеточная опухоль(“зернисто-клеточная миобластома”) является доброкачественной опухолью. Ранее ее происхождение связывали с развитием из мышечной ткани и трактовали как миому из миобластов (Абрикосов А.И., 1925). В настоящее время термин “миобластома” используется только для удобства, а генез опухоли остается неясным. Опухоль ограниченная, безболезненная, иногда носит дольчатый характер, по консистенции эластичная, может располагаться в глубине тканей или поверхностно, непосредственно под эпителиальным, покровом.
Миксома – доброкачественная опухоль неясного генеза, часто имеет инфильтративный рост. Встречается редко. Клинически диагностировать трудно, окончательный диагноз устанавливают после патоморфологического исследования.
Гемангиома –доброкачественное неотграниченное поражение, состоящее из пролиферирующих кровеносных сосудов. Происхождение гемангиом до настоящего времени окончательно не выяснено. Большая часть их является врожденной, и ее относят к аномалиям развития (Петров Н.Н., 1955).
Гранулема беременных – хирургическому лечению в период беременности, как правило, не подлежит, за исключением возникновения функциональных нарушений.
Травматическая неврома – опухолеподобное поражение, локализуется по переходной складке нижнего свода преддверия полости рта соответственно месту выхода подбородочного нерва. Встречается преимущественно у пожилых лиц с полной адентией и атрофией альвеолярного отростка нижней челюсти, пользующихся съемным зубным протезом. Возникновение невромы связано с постоянной травмой краем протеза подбородочного нерва у выхода из одноименного отверстия.
Лейкоплакия характеризуется ороговением слизистой оболочки с наличием воспалительного компонента. Клинически определяется в виде белого пятна. Имеется несколько форм. Наиболее опасна веррукозная лейкоплакия.
ритроплакиявстречается редко, в основном у мужчин. Проявляется в виде довольно четко ограниченного очага ярко-красного цвета неправильной формы, с бархатистой поверхностью, на которой встречаются участки помутнения в виде серо-белого налета. При длительном существовании отмечается атрофия слизистой оболочки. Пораженный участок при пальпации безболезненный, подлежащие ткани не уплотнены.
Плоский лишай (красный плоский лишай) – хроническое заболевание кожи и слизистой оболочки рта, сопровождается ороговением поверхностного слоя эпителия, часто поражается изолированно только слизистая оболочка щеки, реже языка, десен, неба, губ. В начальной стадии заболевания возникают папулы в виде красных точек, затем они становятся серо-белого цвета, сливаются друг с другом.
При расположении доброкачественных процессов на слизистой оболочке полости рта проводят хирургическое иссечение новообразований в пределах здоровых тканей с обязательным гистологическим исследованием удаленного материала. При их незначительных размерах (около 1 см) хирургическое иссечение последних не представляет каких-либо трудностей. Швы накладывают обычно рассасывающимся шовным материалом. При новообразованиях, расположенных на губе возможно выполнение клиновидной резекции из-за более качественного косметического эффекта.
Хирургическое иссечение новообразований слизистой оболочки полости рта более 1 см в диаметре часто представляет из себя электрорезекцию тканей (за исключением губы) в пределах здоровых тканей с пластикой перемещенным слизисто-подслизистым лоскутом. Объемные операции на слизистых оболочках полости рта проводятся под наркозом с тампонадой глотки. Для питания в послеоперационном периоде довольно часто устанавливается назо-гастральный зонд. При распространенном поражении дна полости рта, для удобства доступа, язык прошивают лавсановыми нитями и смещают кверху. Язычные артерии при необходимости прошивают и перевязывают лавсаном.
Иногда в рану на слизистой оболочке устанавливают турунду с йодоформом (например, при иссечении опухолей твердого неба, из-за неподвижности слизистой оболочки и невозможности ушивания последней).
При хирургическом удалении эпулиса интактные зубы, находящиеся в пределах образования, стараются сохранить.
Лечение больных фиброматозом десен заключается в поэтапном иссечении патологической ткани до кости, включая надкостницу, одномоментно в пределах 6–8 зубов.
Удаление опухолей, расположенных в толще мягких тканей щеки со стороны полости рта производят либо под местной анестезией, либо под наркозом (зависит от размера опухоли и близости ее к слизистой оболочке).
С помощью электроножа производят разрез непосредственно над опухолевидным образованием мягких тканей щеки. Тупо и остро из мягких тканей щеки выделяют и удаляют опухолевидное образование. Производят гемостаз и ушивают рану кетгутовыми швами, после чего ее обрабатывают раствором бриллиантовой зелени или марганцовки.
Предраковые заболевания – это патологические процессы, с большей или меньшей частотой предшествующие злокачественным новообразованиям. Согласно классификации Всесоюзного комитета по изучению опухолей головы и шеи (1977), основанной на классификации А. Л. Машкиллейсона, различают следующие формы предрака слизистой оболочки полости рта и красной каймы губ.
Классификация предраковых заболеваний слизистой оболочки полости рта С высокой частотой озлокачествления (облигатные): 1. Болезнь Боуэна. С малой частотой озлокачествления (факультативные): 1. Лейкоплакия (эрозивная и веррукозная); 2. Папилломатоз; 3. Эрозивно-язвенная и гиперкератотическая формы красной волчанки и красного плоского лишая; 4. Постлучевой стоматит. Классификация предраковых заболеваний красной каймы губ С высокой частотой озлокачествления (облигатные): 1. Бородавчатый предрак; 2. Ограниченный предраковый гиперкератоз; 3. Абразивный хейлит Манганотти. С малой частотой озлокачествления (факультативные): 1. Лейкоплакия веррукозная; 2. Кератоакантома; 3. Кожный рог; 4. Папиллома с ороговением; 5. Эрозивно-язвенная и гиперкератотическая формы красной волчанки и красного плоского лишая; 6. Постлучевой хейлит. Те из видов предраковых заболеваний, которые с наибольшей частотой озлокачествляются, принято называть облигатными. К факультативным относят заболевания с длительным течением и меньшей вероятностью озлокачествления. В данные классификации не включены такие редко озлокачествляющиеся заболевания, как плоская лейкоплакия, хронические трещины губ, а также актинический и метеорологический хейлиты, рубцы, которые рассматриваются как фоновые процессы.
Абразивный хейлит Манганотти Своеобразное эрозивное изменение красной каймы нижней губы, имеющее тенденцию к озлокачествлению. Клиническая картина отличается разнообразием. Возникает чаще у мужчин старше 60 лет. Обычно проявляется в виде овальной либо неправильной формы эрозии, нередко с гладкой на вид полированной поверхностью ярко-красного цвета. Поверхность эрозии может быть покрыта как бы истонченным эпителием. Нередко на поверхности эрозии образуются корочки. Иногда на красной кайме губы имеется несколько эрозий, которые могут увеличиваться в размерах, затем самостоятельно эпителизироваться, появляться на других участках красной каймы. Эти явления обусловлены фоновым воспалительным процессом. Микроскопически отмечается дефект эпителия, заполненный густым диффузным инфильтратом из лимфоцитов, гистиоцитов, плазматических клеток. Лечение заключается в применении средств, стимулирующих эпителизацию эрозий (концентрат витамина А, большие дозы рибофлавина, тиамина, никотиновой кислоты, пиридоксина, витаминные мази, линол). Необходимы устранение раздражающих факторов, лечение патологии желудочно-кишечного тракта. При подозрении на малигнизацию – иссечение с пластикой из слизистой оболочки преддверия полости рта.
Болезнь Боуэна Облигатный предрак, названный по имени автора, описавшего эту форму в 1912 г. По современным представлениям, рассматривается как внутриэпителиальный рак (cancer in situ), однако в Международной гистологической классификации опухолей кожи № 12 выделен в группу предраковых состояний. Клиническая картина разнообразна. Вначале это высыпания пятнисто-узелкового характера до 1 см, иногда напоминающие лейкоплакию, либо красный плоский лишай. Возникает преимущественно в задних отделах полости рта. Поверхность поражения бархатистая, при длительном существовании – легкая атрофия слизистой оболочки полости рта. Очаг поражения кажется как бы запавшим, имеющим в этих случаях застойно-красный цвет с глянцевитой поверхностью. Иногда поверхность очага местами эрозируется. Дифференцировать следует с лейкоплакией, красным плоским лишаем. Микроскопически – явления слабовыраженного гипер- или паракератоза, акантоз и наличие расширенных эпителиальных выростов. Базальный слой сохранен, инвазивного роста нет. В шиповатом слое- картина интраэпителиального рака. Течение заболевания неблагоприятное. Ранний инвазивный рост бывает при локализации процесса на слизистой оболочке полости рта. Лечение заключается в полном удалении пораженного участка. При обширном распространении-иссечение, криодеструкция, электрокоагуляция участков, подозрительных на наличие инвазивного роста.
Бородавчатый предрак красной каймы губ Имеет вид ограниченного узелка от 0,4 до 1 см в диаметре. В основании его обнаруживается иногда уплотнение, а на поверхности небольшое количество плотно сидящих чешуек. Окраска от нормальной до застойно-красной. Такой узелок возникает либо на внешне неизмененной красной кайме губ, либо на фоне небольшого воспаления. Данное заболевание из-за схожести внешних признаков часто ошибочно диагностируют как папиллому или бородавку. Течение его довольно быстрое и спустя 1-2 мес после клинического проявления может произойти малигнизация. Микроскопически выявляют ограниченную пролиферацию эпидермиса, иногда вверх (в виде широких сосочковых образований), либо вниз за обычный уровень эпителия. Гиперкератоз перемежается с зонами паракератоза. Наблюдается дискомплексация и полиморфизм шиповатых клеток. Лечение хирургическое (иссечение, криодеструкция).
Кератоакантома Кератоакантома (роговой моллюск, доброкачественная акантома). Быстро развивающаяся и спонтанно регрессирующая форма предрака. Клиническая картина. Полушаровидной формы узелок серовато-красного цвета или цвета нормальной красной каймы, плотной консистенции. В центре его имеется небольшое воронкообразное вдавление, заполненное легко снимающимися роговыми массами, в результате чего образуется кратерообразное углубление. Возможны 2 исхода этого вида предрака: спонтанная регрессия с исходом в рубец и озлокачествление. Часть авторов оспаривают возможность озлокачествления кератоакантомы, предполагая наличие рака с самого начала. Микроскопически – ограниченная выступающая над окружающими тканями эпителиальная опухоль с большой роговой пробкой. Эпителий опухоли в состоянии акантоза, часто с явлениями атипии, гиперкератоза. В периферических отделах интенсивно растущих кератоакантом встречается значительное количество митозов. На отдельных участках поля – тяжи дифференцированных клеток шиповидного слоя. Эти участки могут напоминать разрастания высокодифференцированного плоскоклеточного рака. Лечение хирургическое (иссечение, диатермокоагуляция, криотерапия).
Кожный рог (фиброкератома Унны, старческий рог) Разновидность кератоза, сопровождающаяся чрезмерным развитием рогового слоя эпидермиса кожи, красной каймы губ. Клиническая картина. Резко ограниченный очаг диаметром до 1 см, от основания которого отходит конусообразной формы рог, грязно-серого цвета, плотной консистенции, спаянный с основанием. Возникает у лиц старше 60 лет. Клинические проявления весьма типичны. Микроскопически – очаговая гиперплазия эпителия с массивным конусовидным разрастанием роговых масс. Лечение хирургическое.
Лейкоплакия Ороговение слизистой оболочки, сопровождающееся воспалением стромы и возникающее, как правило, в ответ на хроническое как экзогенное, так и эндогенное раздражение. Различают плоскую, веррукозную, эрозивную формы лейкоплакии и лейкоплакию курильщиков Таппейнера. Лейкоплакия веррукозная (лейкокератоз). Отличается от плоской резче выраженными процессами ороговения и гиперплазии эпителия, а иногда и метаплазии. Клинически это проявляется разрастанием ороговевающего эпителия, выстоящего над окружающими тканями. Различают 2 формы веррукозной лейкоплакии: бляшечную и бородавчатую. При первой очаги поражения имеют вид молочно-белых, резко ограниченных бляшек с шероховатой поверхностью. Озлокачествление при этой форме наступает редко. При второй – выглядят как бугристые разрастания, плотные, возвышающиеся на 2-3 мм над окружающей слизистой оболочкой, серо-белого цвета. У ряда больных на этом фоне довольно крупные бородавчатые разрастания. Озлокачествление происходит у более чем 20% пациентов. Микроскопически – гиперкератоз с явлениями паракератоза, шиловидный слой утолщен. Лейкоплакия плоская. На слизистой оболочке имеется ряд ограниченных очагов гиперкератоза беловато-серого цвета. Пораженные участки не возвышаются над остальной слизистой оболочкой. Иногда вокруг очага поражения имеется воспалительная полоска. Чаще поражаются боковая поверхность языка, слизистые оболочки, щек, нижней губы. Микроскопически – явления паракератоза, утолщение шиловидного слоя. В строме обнаруживается выраженная воспалительная инфильтрация. Лейкоплакия Таппейнера. Встречается только у курильщиков и поражает в основном твердое небо. Слизистая оболочка твердого неба, а иногда и прилегающий к ней отдел мягкого неба несколько уплотнены и приобретают серовато-белый цвет. На этом фоне хорошо проявляются красные точки – зияющие устья выводных протоков малых слюнных желез. Наличие таких узелков придает очагу поражения сходство с булыжной мостовой. Прогноз благоприятный. Лейкоплакия эрозивная. Возникает, как правило, на фоне простой или веррукозной лейкоплакии. Эрозии могут быть как одиночными, так и множественными. Чаще появляются на участках, подвергающихся травме, термическому раздражению. Микроскопическая картина характерна для лейкоплакий, при этом имеются явления нарушения целости эпителиального покрова с наличием воспалительной инфильтрации. Лечение комплексное и зависит от формы заболевания. Необходимо устранить раздражающий агент. Применяются большие дозы витамина А, рибофлавин, фолиевая кислота. Местно – аппликации витамина А, чередующиеся со смазыванием 10% раствором буры в глицерине. Участки веррукозной и эрозивной лейкоплакии подвергаются иссечению, криодеструкции.
Ограниченный предраковый гиперкератоз красной каймы губ Клиническая картина. Резко ограниченный, часто полигональной формы участок от 0,2 до 1,8 см на красной кайме нижней губы, поверхность которого покрыта плотно сидящими чешуйками. Очаг поражения не возвышается над окружающей красной каймой, а кажется слегка запавшим. При большом скоплении чешуек может слегка возвышаться над окружающими тканями. Образование кажется окруженным тоненьким белесоватым валиком, который при растяжении исчезает. Микроскопически имеется пролиферация эпителия в глубь тканей, часто сопровождающаяся дискомплексацией шиповатых клеток и мощным гиперкератозом на поверхности. Лечение хирургическое (иссечение, криодеструкция).
Папилломатоз Множественные разрастания папиллом на определенном участке слизистой оболочки полости рта и кожи. Могут возникать в ответ на травму и хроническое воспаление, а также являться истинными опухолями. Выделяют следующие виды папилломатозов: 1) реактивные папилломатозы различной природы (воспалительная папиллярная гиперплазия слизистой оболочки твердого неба и альвеолярных отростков; травматический папилломатоз слизистой оболочки щек, губ и языка, ромбовидный папилломатоз языка); 2) папилломатозы неопластической природы. Клиническая картина характерна и представляет собой множественные разрастания нодулярного или папиллярного типа на ограниченном участке тканей. Лечение. При реактивных папилломатозах симптоматическое (устранение причинного фактора), при опухолевых-иссечение патологического участка.
Лейкоплакия полости рта — заболевание, при котором наблюдается повышенное ороговение участков слизистой оболочки. Очаг может формироваться на поверхности языка, слизистой оболочке щек и уголков рта, на небе. Болезнь начинается с образования небольшого участка воспаления, который остается незамеченным ввиду отсутствия выраженных симптомов — может присутствовать только белесоватый или серый налет. Но по мере развития недуга очагов становится больше, а к налету присоединяются и другие признаки. Отличительной чертой является то, что убрать налет подручными средствами невозможно. Со временем пораженный участок грубеет, что существенно увеличивает риск развития злокачественной опухоли.
Причины лейкоплакии
Причины лейкоплакии обычно кроются в повреждениях слизистой оболочки. Это может произойти в результате следующих факторов:
- Нарушение целостности слизистых оболочек. Царапины и ранки, полученные в результате неправильного прикуса, закусывания щек, наличия острых краев зубов при сколах эмали или некорректно установленных зубных протезов.
- Раздражение слизистой продуктами питания — кислая, острая, слишком соленая пища, блюда экстремальных температур также могут провоцировать микроповреждения тканей. Раздражают ткани также спиртное, табачный дым и жевательный табак.
- Раздражение гальваническими токами — коронки из металла повышают риск развития лейкоплакии.
- Профессиональная вредность. Труд на химическом производстве, работа с лакокрасочными материалами, смолами и пр. могут оказать отрицательное влияние на клетки слизистых.
- Воздействие желудочной кислоты. Гастроэзофагеальный рефлюкс, булимия и другие заболевания могут снизить устойчивость слизистых и раздражать их, повышая вероятность развития недуга.
- Снижение общих защитных сил. Авитаминоз, применение антибиотиков, перенесенные операции и тяжелые инфекции, переохлаждения, гормональные заболевания, климакс и многие другие факторы, способствующие снижению иммунитета, могут быть основными или усугубляющими факторами развития болезни.
Значение имеет и наследственность — исследователи выяснили, что болезнь чаще поражает людей, чьи близкие родственники больны лейкоплакией слизистой рта.
Это заболевание является предраковым, поэтому при малейшем подозрении важно обратиться к стоматологу.
Симптомы и проявления
На начальном этапе развития характерных симптомов лейкоплакии может не быть. Постепенно во рту появляются очаги белого или серого цвета небольших размеров — до нескольких миллиметров. Поверхность измененных участков шероховатая, твердая. Вокруг очага слизистые могут выглядеть неизменными и здоровыми.
Болезнь может распространяться практически на любом участке полости рта. При появлении очагов на деснах к внешнему симптому могут добавляться дискомфорт и незначительная болезненность при жевании и чистке зубов.
Обычно обращение к врачу происходит при развитии очага до 2−4 см и присоединении других проявлений болезни: нарушение вкусового восприятия, затруднения жевания, боли, повторяющиеся воспаления участков слизистой.
Виды лейкоплакии
Вид заболевания определяет тактику лечения, а также специфические симптомы. Выделяют несколько форм болезни.
Плоская
Плоская лейкоплакия представляет самый распространенный вариант. В большинстве случаев заболевание обнаруживается случайно, в рамках стандартного профилактического осмотра стоматолога или во время лечения других заболеваний полости рта. Долгое время эта форма болезни не дает о себе знать. Только спустя несколько недель или месяцев после начала недуга появляются незначительное жжение, ощущение давления и втянутости пораженного участка. Если поражен язык, болезнь обнаруживается раньше. Это связано с потерей вкусовой чувствительности.
При плоской форме очаг изменений представляет собой сухую шероховатую поверхность любой формы и размеров. При поражении внутренней поверхности щек патология чаще формируется вокруг выводных протоков слюнных желез. При появлении на небе, языке или под ним нередко очаг имеет вид белых полос с чередующимися темными участками. У половины пациентов с лейкоплакией образование возвышается над поверхностью здоровых слизистых на 1−3 мм. Цвет бляшек может быть молочным, белым или сероватым. Как правило, болезнь не сопровождается воспалительными осложнениями.
Веррукозная
Веррукозная лейкоплакия может быть следствием плоской, если провоцирующий фактор не был устранен. Гиперкератоз становится более выраженным, очаг возвышается над поверхностью слизистых на 3−5 мм. При прощупывании он имеет твердую поверхность, может быть подвижным. Обычно эта форма не сопровождается болью.
Цвет пораженного участка постепенно меняется на желтоватый. К другим характерным симптомам относят выраженное жжение во время еды и при воздействии воды, чувство стянутости, дискомфорт в полости рта. Эта форма имеет высокий риск озлокачествления.
Эрозивная
Этот вид лейкоплакии развивается из веррукозного в 1/3 всех случаев. На патологическом участке слизистой формируются множественные мелкие язвочки и трещины. Это приводит к присоединению резкой боли. Размеры повреждений увеличиваются, а прием пищи и даже разговор становятся затруднительными.
Нарушения целостности тканей становятся входными воротами для инфекции. Поэтому эрозивная форма часто сопровождается воспалительными осложнениями в зависимости от локализации патологического очага — гингивитом, глосситом, стоматитом и др.
Лейкоплакия Таппейнера
Эта форма болезни свойственна курильщикам. Выкуривание 10 сигарет в день повышает вероятность развития недуга в 50 раз. Обычно поражаются участки мягкого и твердого неба, реже — десен. При отказе от вредной привычки заболевание может пройти бесследно самостоятельно.
Слизистые оболочки неба становятся синюшными или серыми, приобретают складчатую структуру. Сужение протоков слюнных желез приводит к скоплению секрета в тканях, застойным процессам и развитию воспаления. Болезнь имеет вид множественных красных узелков, сопровождающихся воспалительными процессами.
Мягкая
Этот вид представляет собой доброкачественное образование. Для очага характерно сильное шелушение вплоть до отпадания крупных участков ороговевшего эпителия. На образовании появляются изъязвления и трещины, наблюдается кровоточивость. Размеры опухоли могут достигать пяти сантиметров в диаметре и возвышаться над здоровой тканью более, чем на сантиметр. Такая лейкоплакия ротовой полости может развиваться в результате резких гормональных изменений, депрессии, стрессов.
Особенности диагностики
Диагностика заболевания начинается с визуального осмотра стоматологом. Врач задаст вопросы об общем состоянии здоровья, уточнит давность появления жалоб, выявит факторы риска развития недуга. Подтвердить предположение специалист может с помощью нескольких методов:
- Биопсия. Один из самых точных способов диагностики, при котором осуществляется забор участка измененных тканей и дальнейшее их изучение в лаборатории.
- Мазок на онкоцитологию. Представляет собой соскоб поверхностных клеток слизистой.
- Проба Шиллера. На слизистую оболочку наносится раствор йода, измененные участки не подвергаются окрашиванию.
- Лабораторные анализы — общий анализ крови, исследование на онкомаркеры и др.
Могут потребоваться и другие методы диагностики в зависимости от клинической картины.
Методы лечения
Лечение лейкоплакии может потребовать коллегиального подхода: участия онколога в разработке плана действий. Основой терапии является устранение провоцирующих факторов: отказ от курения, смена места работы при профессиональной вредности, соблюдение мягкой диеты с отказом от специй и пр. По показаниям проводится коррекция зубных протезов, замена пломб, лечение кариеса, удаление зубов, не подлежащих восстановлению и другие мероприятия.
В рамках комплексного лечения врач может назначить следующие лекарственные средства:
- Препараты для восстановления нормальной структуры эпителия полости рта. Обычно применяется в форме аппликаций на пораженные участки.
- Антисептики. Используются для профилактики и лечения воспалительных осложнений болезни.
- Обезболивающие средства и симптоматическая терапия. Могут применяться лекарства с системным действием или аппликации местных анестетиков, используемые в стоматологии.
Самолечение при лейкоплакии во рту категорически не рекомендовано. Многие средства, в том числе некоторые противовоспалительные препараты, обладают раздражающим действием и повышают риск развития злокачественных опухолей.
При тяжелом течении болезни может потребоваться госпитализация. Наличие язв и эрозий является показанием к использованию гормональных противовоспалительных средств, протеолитических ферментов и др. Оперативное вмешательство показано при неэффективности консервативного лечения. Обычно применяются криодеструкция, иссечение скальпелем.
Профилактические меры
Основой профилактики лейкоплакии является отказ от вредных привычек, соблюдение щадящей диеты и гигиены полости рта. Важно регулярно посещать стоматолога и своевременно лечить заболевания полости рта. Особое внимание должны проявлять пациенты с генетической склонностью к лейкоплакиям.
Воспаление слизистой оболочки полости рта может возникать после различного протезирования зубов и зависеть от множества причин. Наиболее характерна данная проблема для пациентов с полной адентией после установки съемных конструкций. Она может сопровождаться покраснением, болью, неприятным запахом или кровоточивость. Но и после фиксации коронок или мостов подобные симптомы могут иметь место при не соблюдении правил гигиены или не правильно изготовленном протезе. В любом случае, пациент должен обратиться в стоматологическую клинику за консультацией.
Симптоматика воспаления в полости рта
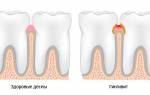
Воспаление слизистой в полости рта вовлекает не только поверхностные ее слои, но и не редко десна и пародонт. Последний является связочным аппаратом зуба и удерживает его в кости. При повреждении этих структур возникают следующие жалобы и симптомы: боль и покраснение, кровоточивость, отек, появление пародонтальных карманов, возникновение неприятного запаха. При прогрессировании процесса может появиться гноетечение и подвижность опорных зубов, увеличение регионарных лимфатических узлов. Все вышеперечисленные признаки требуют вмешательства специалиста, устранения причины и назначения лечения.
Причины, вызывающие воспалительный процесс
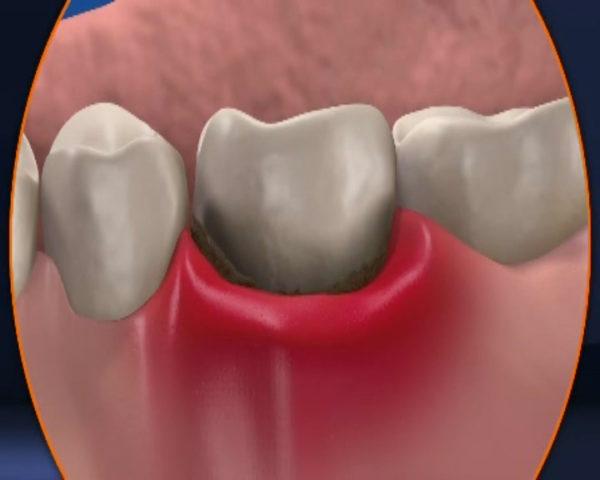
Аллергическая реакция на материалы из которых изготовлен протез. Это может пластмассовый базис ( остаточный мономер в его составе), красители, металлические сплавы и др.
Некомфортный базис съемной конструкции опираясь на слизистую оболочку может натирать или излишне давить, вызывая покраснение, боль и дискомфорт, особенно при жевании.
Неправильно изготовленная коронка, которая глубоко заходит в зубодесневую борозду будет травмировать десну, также вызывая воспаление – гингивит. Разрушение круговой связки приводит к свободному проникновению микрофлоры в область краевого пародонта, что становится причиной развития пародонтита.
Неправильно изготовлен мостовидный протез, за счет опор может иметь тот же травмирующий эффект, как и коронка. Также промежуточная (промывная) часть моста ложась на слизистую приводит к накоплению остатков пищи, усложняет гигиену, иногда вызывает образование язв и пролижней под конструкцией.
Не качественная гигиена и уход за полостью рта приводит к накоплению зубного налета, остатков пищи, образованию зубного камня и десневых карманов. Что в свою очередь является пусковым механизмом для развития заболеваний пародонта, что сопровождается воспалением, неприятным запахом, кровоточивостью десен и образованием патологических пародонтальных карманов с оголением корня.
Изменение нагрузки на протез. Это часто случается после потери боковой группы зубов и длительном отсутствии их замещения. В таком случае жевательная нагрузка распределяется только на оставшиеся опоры, что приводит к их перегрузке и соответствующей реакции пародонта.
Болезненные ощущения в десне и воспаление слизистой оболочки могут говорить о наличии пульпита, периодонтита, пародонтита и иных распространенных заболеваний. Появление отечности, покраснения, сильной боли под конструкцией могут быть свидетельством того, что в кости челюсти происходят серьезные патологические изменения, требующие обращения в стоматологическую клинику и назначения эффективного лечения.
Лечение воспаления слизистой оболочки полости рта
Если под протезом болит десна, первое что необходимо сделать – проконсультироваться с лечащим стоматологом, который определит причину возникновения данной проблемы. Лечение должно основываться на результатах диагностики, поскольку только в этом случае удастся полностью остановить процесс и предотвратить осложнения. Пациент должен строго придерживаться докторских рекомендаций, не следует заниматься самолечением.
Если воспаление вызвано неудобной конструкцией протеза, доктор проведет коррекцию, что позволит снять дискомфорт, а затем и воспалительный процесс. Иногда одной коррекции может быть не достаточно, так как пациент не всегда может указать на все точки, где натирает протез. Также доктор может порекомендовать специальные средства, для уменьшения неприятных ощущений, часто возникающие на ранних этапах ношения съемных конструкций. При незначительной травме мягких тканей бывает достаточно использования антисептических средств. Это может быть полоскание отварами трав, таких, как ромашка, календула или зверобой.
Если причина возникшего осложнения заключается в изготовлении некачественной коронки, данные меры будут явно недостаточными, протез следует заменить на более качественный. Аллергический фактор возникновения воспаления после зубного протезирования устраняется выбором иного типа протеза. Вместо пластмассовых коронок стоит выбрать литые металлические или металлокерамические конструкции. Альтернативным вариантом для акриловых съёмных изделий являются более современные нейлоновые .
Не следует забывать и о соблюдении гигиены. Обязательная чистка должна выполняться дважды в сутки, кроме этого, после каждого приема еды нужно использовать специальные средства для полоскания. Для снятия налета нужно применять и обычные щетки, и флоссы, ершики. Соблюдение всех рекомендаций врача – гарантия того, что протезирование будет долговечным, не причиняющим дискомфорт.
По отдельности и в комбинации
Начну с очевидного факта: злокачественная опухоль никогда не развивается в здоровых, неизменённых тканях организма. Её возникновению предшествуют различные длительно существующие заболевания или изменения тканей, получивших название предопухолевых. Доказано, что опухоли могут быть вызваны химическими, физическими и биологическими агентами, действующими по отдельности и в комбинации с модифицирующими факторами в быту и на производстве. Существуют закономерности распространения рака слизистой оболочки полости рта, связанные с влиянием факторов внешней среды, бытовыми привычками, особенностями питания и т.д.
В России запущенность рака полости рта (3-4 стадии) составляет 69 %, что свидетельствует о крайне неудовлетворительной работе по профилактике, ранней и своевременной диагностике рака данной локализации.
Страшная правда
Некоторые курильщики особенным шиком считают «обратное курение» – табак зажжённым концом в рот. Среди них чаще всего распространены предопухолевые заболевания, рак лёгкого и твёрдого нёба и дна полости рта. Объясняется это просто – содержанием в табаке и сигаретном дыме целого ряда вредных веществ (бензапирена, мышьяка, хрома) и т.д.
Вторая пагубная причина, связанная с табаком, – его жевание. При этом закладывают в рот для жевания не только обычный табак, но и смолу, несгоревший табак со дна трубки, из недокуренной сигареты. Закладывание за щёку ароматизированного табака приводит к возникновению опухолей щеки и альвеолярных отростков челюстей. Распространённое, особенно у различных групп населения, жевание табака с различными примесями в виде «бетеля» и «наса» приводит к длительно незаживающим язвам, трещинам, хронические процессы через несколько лет переходят в злокачественную опухоль.
Таким образом, «страшной тайной» для заядлых курильщиков является единственная мера профилактики рака полости рта – отказ от курения и жевания табака. Под другим углом зрения можно посмотреть и на употребление крепких напитков: постоянное раздражение слизистой оболочки алкоголем в конечном итоге приводит к возникновению хронических воспалительных процессов во рту и возникновению злокачественных опухолей. Так, даже и у потребляющих пиво опасность возникновения рака полости рта возрастает в 5 раз, при употреблении виски – в 12 раз.
Кстати, на практике чаще всего наблюдается одновременное употребление алкоголя и курение, что способствует возникновению рака языка и дна полости рта.
Питание имеет значение
В развитии предопухолевых состояний и опухолей полости рта имеет характер питания: недостаток в пище витамина А, что приводит к нарушению процессов ороговения и восстановления слизистой оболочки полости рта, употребление очень горячей и острой пищи, вызывающей ожоги слизистой оболочки и хронические воспалительные процессы.
Переходу предопухолевых заболеваний в злокачественные может способствовать постоянное травмирование слизистой оболочки полости рта, языка, дёсен острыми краями разрушающихся зубов, а также воспалительные заболевания дёсен, активные очаги некоторых хронических инфекций (туберкулёз, сифилис). Запущенные формы кариеса, пародонтита, ведущие к смещению зубов, образованию зубного камня, также способствуют развитию патологических изменений слизистой оболочки. Хорошо известно, что неправильный прикус, дефекты зубных рядов способствуют возникновению воспалительных процессов в ротовой полости. Устранить их можно лишь с помощью протезирования.
Однако и оно должно быть квалифицированным, так как плохо подогнанные коронки, съёмные протезы могут в свою очередь сами вызвать хроническую травму слизистой оболочки и тем самым способствовать возникновению хронических заболеваний. Протезы, имеющие разные металлические конструкции, являются источником возникновения гальванических токов, что также приводит к ряду патологических состояний.
Своевременное лечение больных зубов, гигиена рта помогут избежать опасности хронических заболеваний. Наличие здоровых зубов, не травмирующих слизистую оболочку языка, дёсен, губ – не просто эстетическое удовольствие, но и залог здоровья.
Где возникает рак?
Рак слизистой полости рта чаще всего возникает в области уздечки языка, в углублении за последним нижним коренным зубом, а также в месте перехода слизистой на щечную поверхность и твёрдое нёбо. Вначале раковая опухоль выглядит как папилломатозное или грибовидное образование на ножке или широком основании. С течением времени может изъязвляться, в основании её появится инфильтрация.
Кстати Слизистая оболочка быстро восстанавливается при повреждениях. В то же время ни один другой орган в человеческом организме не подвергается большему воздействию вредных факторов, чем рот. А сколько туда проникает бактерий!
Важно знать!
В многочисленных исследованиях установлена прямая зависимость между частотой рака полости рта и интенсивностью и продолжительностью курения, особенно сигарет.
 При выкуривании более 1 пачки сигарет в день риск заболевания раком полости рта возрастал как у мужчин, так и у женщин в 9,17 раза.
При выкуривании более 1 пачки сигарет в день риск заболевания раком полости рта возрастал как у мужчин, так и у женщин в 9,17 раза.
 При курении более 10 лет риск возникновения рака полости рта по сравнению с некурящими у мужчин, курящих от 1 до 10 сигарет в день, возрастал в 5 раз, 11-20 сигарет – в 8 раз, 21-30 сигарет – в 13 раз, 31-40 сигарет – в 17 раз.
При курении более 10 лет риск возникновения рака полости рта по сравнению с некурящими у мужчин, курящих от 1 до 10 сигарет в день, возрастал в 5 раз, 11-20 сигарет – в 8 раз, 21-30 сигарет – в 13 раз, 31-40 сигарет – в 17 раз.
Обратите внимание!
 Клинически опухоль органов полости рта в начальных стадиях проявляется неприятными ощущениями в зоне патологического очага. (Боли отмечаются в это время лишь у незначительной части больных).
Клинически опухоль органов полости рта в начальных стадиях проявляется неприятными ощущениями в зоне патологического очага. (Боли отмечаются в это время лишь у незначительной части больных).
 По мере роста опухоли боли становятся мучительными, из-за них затрудняется приём пищи и нарушается артикуляция. Боли могут быть локализованными, но чаще иррадиируют (отдают) в соответствующее ухо или височную область.
По мере роста опухоли боли становятся мучительными, из-за них затрудняется приём пищи и нарушается артикуляция. Боли могут быть локализованными, но чаще иррадиируют (отдают) в соответствующее ухо или височную область.