Что такое стоматит
Стоматит – воспаление слизистой оболочки полости рта. Во рту он поражает слизистые языка, губ и щек. Его могут путать с глосситом (воспаление языка), хейлитом (воспаление губ), гингивитом (воспаление десен).
Виды стоматитов
Стоматиты бывают: афтозными, герпетическими, язвенными и аллергическим.
Афтозный стоматит
Бывает острым (от вируса) и хроническим. Острый отличается от хронического общими проявлениями: температурой и общей слабостью.
Афтозный стоматит фото:
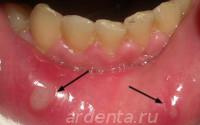
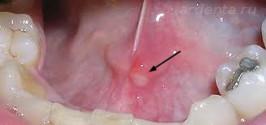
Хронический чаще сопровождается появлением афт в передней области полости рта на внутренней поверхности губы и языка. Язвы могут быть одиночными и множественными до пяти штук. Размеры от 3 до 7мм. Общих недомоганий практически не вызывает. Причинами хронического стоматита чаще бываю заболевания ЖКТ, аллергические реакции и общее снижение иммунитета. Возможны рецидивы.
Лечение антибактериальными средствами, антигистаминными и для повышения иммунитета.
Герпетический стоматит
Причина его в вирусе герпеса, который находится в организме. Считается, что большая часть населения является носителем вируса герпеса, который ни как себя не проявляет. Но при снижении иммунитета активизируется. Чаще заболевание проходит в течении 2-х недель. У взрослых общих проявлений в виде температуры и слабости обычно не бывает. Возможно увеличение лимфоузлов.
Герпетический стоматит фото:
Сначала образуются маленькие пузырьки с жидкостью, которые потом лопаются. Образуя мелкие язвочки, расположенные группами. На внутренних поверхностях губ и щек, языке и небе. Часто сливаются между собой, образуя неправильные формы. Покрыты бело-серым налетом.
Приоритет для лечения в противовирусных средствах.
Кандидозный стоматит (молочница)
Вызывается грибком Candida, который постоянно присутствует в нормальной микрофлоре полости рта. При явном снижении иммунитета активно размножается, вызывая этот вид стоматита.
Кандидозный стоматит фото:
Проявления отличаются от других видов стоматитов – на слизистой или языке образуются творожистые пятна и налет. При снятии которого видны покрасневшие эрозивные участки. Он сопровождается сухостью во рту, трещинами и заедами в углах рта.
Лечение обязательно противогрибковыми! препаратами.
Язвенный стоматит
Основная причина – снова снижение иммунитета. Но в сочетании с плохой гигиеной полости рта, пародонтите и больших объемах зубного камня. Сопровождается повышением температуры тела, общим недомоганием, выраженным неприятным запахом.
Язвенный стоматит фото:
Повреждения на слизистой не точечные, а занимающие большие объемы, со светлосерым налетом. Часто в области зубов.
Для лечения применять антибактериальные средства, антибиотики, антигистаминные и для повышения иммунитета.
Аллергический стоматит
Может быть проявлением аллергической реакции на раздражитель. Тогда будет похож на афтозный стоматит. Или быть реакцией на материал протезирования.
Аллергический стоматит фото:
Аллергический стоматит может быть от компонента пластмассы съемного протеза, сделанного по старой методики. Или на металл протеза или коронки. Такие случаи одиночны. Но в практике попадались даже аллергии на золото.
При лечении обязательны антигистаминные препараты.
Причины стоматита
очень разнообразны. Нет ни одного фактора который был бы единственным для возникновения воспаления полости рта. Бактерии или вирусы всегда выявляются при стоматите. Особенно в язвочках на слизистой. Но полость рта всегда имеет обширную и разнообразную микрофлору. Должно быть сильное дополнительное воздействие на гармонично настроенную микрофлору полости рта. Ведь обычно стоматит не возникает. Поясним. В полости рта находится ПОСТОЯННО с самого рождения огромное количество стрептококков, стафилококков, грибов, спирохет… Они оказывают воздействие друг на друга. Сдерживая чрезмерное развитие какой-то одной. Этому способствует и сам организм – антибактериальная часть слюны способствует сохранению динамического равновесия обитающих в полости рта микроорганизмов. Сдерживая их размножение, но полностью не уничтожая. Так как ее место сразу же займет другая микрофлора. Которая станет патогенной (разрушающей) для организма. Слюна не уничтожает микрофлору, а обеспечивает ее количественное и качественное постоянство. Именно такое равновесие между всеми бактериями и называется – НОРМАЛЬНАЯ МИКРОФЛОРА полости рта!!! Эта микрофлора вместе с антибактериальными компонентами слюны участвует в защите от микроорганизмов, поступающих извне. Уничтожая их. А в случае попадания в трудно доступные для вымывания слюной области, (полости от кариеса, карманы при пародонтите…) сдерживает развитие этой микрофлоры. Не давая ей размножаться и распространяться дальше. Если происходит значительный дисбаланс в микрофлоре полости рта, то это однозначно приведет к воспалению ее слизистой оболочки – к стоматиту. Такими факторами являются:
- острое или постоянное травмирование слизистой: чрезмерная усердная чистка зубов, грубая пища и тд.
- снижение иммунитета от банальной простуды, авитаминоза, хронических болезней, плохого питания до воздействия серьезных болезней (анемии, облучение при онкоболезнях, ВИЧ).
- снижение иммунитета от стресса доказано окончательно. Причем стресс может быть как постоянным, так и от внезапной стрессовой ситуации.
- попадание в полость рта большого количества микроорганизмов (грязные руки, немытые продукты…).
- условия для нахождения плохой микрофлоры в плохо доступных участках (полости от кариеса, зубной камень и налет, негерметичность коронок, отсутствие полноценной чистки зубов)
- бесконтрольный прием препаратов, которые влияют на количество и качество слюны. Уменьшая ее антимикробное влияние.
- угнетение нормальной микрофлоры антибиотиками. Патологическая же активизируется и сильно разрастается.
- воздействие гормональных всплесков у женщин, детей и подростков.
- предшествующее обезвоживание организма, поэтому уменьшение количества слюны: длительные рвота, кровопотери, поносы и др.
Заболевания ЖКТ, аллергии, вирусные инфекции Издавна замечено, что полость рта – зеркало организма. Все изменения в нем отражаются на слизистой во рту. Эта так для всех видов болезней желудочно-кишечного тракта (гастриты, панкреатиты и тд), и аллергических реакциях. Ведь ранки на слизистой полости рта не одиночны – такие же или подобные находятся на всем протяжении пищеварительной системы от рта до … Ведь стоматит с ранками появляется и при ветряной оспе, аллергии на препараты или цветение. Аутоиммунные влияния считается, что причина стоматита возможна при аутоиммунных нарушениях. Когда клетки иммунной системы человека пытаются бороться со своими же родными клетками, вызывая появление ранок на слизистой. Чаще всё-таки причина стоматита – банальное снижение иммунитета.
Симптомы стоматита у взрослых
Появление одиночных или множественных язвочек. Одиночных, сгруппированных по нескольку рядом или рассеянных по всей полости рта – на внутренних поверхностях губ, щек, языке и нёбе. Аллергические стоматиты могут протекать без появления язв – покраснением участков слизистой. Сначала на слизистой возникает покраснение. Может быть чувство жжения или болевые ощущения. Затем происходит локальное увеличение объема и образуется язвочка круглой или овальной формы с ровными краями. Не глубокая. Если они расположены очень близко, то могут сливаться друг с другом. Образуя неправильные формы. Центральная область язвы покрыта белым или серым налетом. Края красного цвета. Основная часть слизистой полости рта не измененного цвета. Язвочки чаще сильно болезненны. Особенно при пережевывании или простом дотрагивании. У взрослых стоматит может протекать без общих изменений. Так и с выраженной слабостью, повышением температуры тела до 39 градусов, увеличением лимфоузлов. Проходит воспаление полости рта от 4 дней до двух недель. В зависимости от вида стоматита и его лечения. Следов на слизистой от язвочек не остается никаких.
Лечение стоматита у взрослых
Идеально проводить лечение под контролем врач, а не заниматься самолечением! В зависимости от вида стоматита и причин его вызвавших выбирается план лечения. Оно разделяется на общее лечение и местное.
Местное лечение стоматита
призвано устранять симптомы в полости рта – болезненность, отечность, заживление слизистой, снижение и нормализация микрофлоры полости рта. Обычно используется несколько препаратов для лечения. Сначала один, потом следующие: антисептические полоскания нужны для снижения количества микрофлоры полости рта. Именно с них часто начинается лечение. Они не дадут результата при аллергических, герпетических и кандидозных стоматитах. Могут только препятствовать инфицированию дефектов слизистой. Полоскания крайне необходимы при афтозном и язвенном стоматитах.
- перекись водорода 1,5 % дополнительно еще механически очищает поверхности язв и слизистой от бактериального налета
- слабый раствор марганцовки
- Фурацилин
- Хлоргексидин 0,05% хорошо работает при язвенных и афтозных формах
- Мирамистин помогает при всех стоматитах, но лучше при герпетическом
- 1 % раствор клотримазола при кандидозном
обработка полости рта растворами и спреями:
- Стоматидин в растворе или спрее оказывает антимикробное и противогрибковое действие
- Люголь в растворе или спрее. Раствор более эффективен
- Ингалипт спрей антибактериальное и иммуномоделирующее действие
- Гексорал спрей более широкий спектр воздействия по сравнению с Ингалиптом
гели для полости рта Надо отметить, что для полости рта надо использовать гели, а не мази. Так как мази не будет держаться на слизистой. Поэтому они никак не повлияют на слизистую!
- Холисал гель против бактерий, вирусов, грибков. Оказывает противовоспалительное и анестезирующее действие
- Камистад гель противомикробный, обезболивающей и противовоспалительный препарат
- Виферон гель – выраженное противовирусное действие
- Кандид в виде мази или раствора наносить тонким слоем. Только при кандидозной форме!
снятие зубного камня и налета. Если они есть на зубах, то любое даже очень интенсивное лечение приведет только к временному эффекту. Может спровоцировать позже более глубинные проблемы полости рта. Поэтому профессиональная чистка зубов бывает самым действенным и эффективным лечением или его началом. обезболивающие препараты для снятия болевых ощущений полости рта. Новокаин, лидокаин в слабых концентрациях или спреях. Многие препараты для полосканий, гели и таблетки для полости рта содержат анестетики. рассасывающие таблетки и леденцы:
- Лизобакт усиливает местный иммунитет, влияет и на бактерии и вирусы
- Фарингосепт – антибактериальное действие
- Анаферон противовирусное действие
- Граммидин рационален при бактериальных воспалениях. Есть вариант с обезболивающем эффектом
- Имудон – иммуномодулятор, повышает антибактериальные свойства слюны
- Гипорамин на основе облепихи обладает противовирусным и противогрибковым действием
- Декамин карамели: по 1-2 карамели каждые 3- 4 ч — только при кандидозном
заживляющие препараты, ускоряющие заживление слизистой лучше применять после использования предыдущих средств. Эффективны травяные отвары: ромашки, шалфея, зверобоя и календулы.
- Солкосерил-гель не содержит антибактериальных компонентов, но оказывает хорошее заживляющее действие
- Облепиха и препараты на ее основе хорошо ускоряют заживление
- Препараты на основе витамина А, шиповника способствуют быстрой регенерации слизистой
диета без раздражающей грубой пищи, без острого и горячевого. санация полости рта – чтобы не осталось кариозных дефектов, пародонтальных карманов и других полостей. Являющимися депо для патогенной микрофлоры. Где их не достает ни лекарственные препараты, ни слюна. Где они могут спокойно увеличивать свое количество и ждать очередных благоприятных факторов. Вновь вызывая стоматит и другие болезни полости рта. Местное лечение приведет к выздоровлению, но для скорейшего излечения необходимо и общее воздействие на организм. Некоторые стоматиты (герпетический, кандидозный) невозможно вылечить без него. Если же симптомы стихнут сами, будут периодически появляться рецидивы.
Общее лечение стоматита
воздействует на устранение глобальных причин заболевания, повышение иммунитета, снятие общих симптомов (температуры, слабости) и предотвращение осложнений. Противовирусные препараты обязательны при герпетическом стоматите. Простые полоскания травами и хлоргексидином не принесу никаких результатов. Используются Амексин, Виферон в таблетках Антигистаминные средства нужны при аллергическом стоматите и выраженных воспалений слизистой:
- Тавегил
- Супрастин
- Кларитин
Антибиотики нужны только при лечении язвенной формы стоматита. Для герпетического, аллергического и кандидозного они не принесут никакой пользы. Противогрибковые препараты нужны для лечения кандидозного стоматита. Без них другие виды лечения будут безрезультатны.
- Нистатин или Леворин по 1000000 ЕД после еды 4-6 раз в день в течение 10 дней
- Дифлюкан в капсулах 1 раз в сутки по 50-100 мг
- Амфоглюкамин по 200 000 ЕД 2 раза в день после еды
- Амфотерицин В при тяжелых и длительных формах по 250 ЕД на 1 кг массы тела (на курс до 2 000 000 ЕД)
Повышение общего иммунитета при стоматите имеет большое значение для скорейшего выздоровления. Можно применять витамины, лекарственные формы или растительные: Растительные иммуномодуляторы: женьшень, зверобой, морская капуста, крапива, шиповник, клюква, чабрец, грецкий и кедровый орехи не окажут побочных реакций и укрепят как слизистую, так и весь организм. Использовать их лучше на стадии заживления.
Лечение стоматита в домашних условиях
Для эффективного лечения нужно точно знать какой вид стоматита присутствует. И от этого применять выше перечисленные препараты и лечение.
Профилактика рецидивов стоматита
Для предотвращения появления заболевания его надо пролечить полностью. Чтобы исключить рецидивы. Поэтому начатое общее лечение надо доводить до конца. А не бросать после стихания симптомов. Санирование полость рта, чтобы кариозные полости, пародонтальные карманы и прочее не позволяло прятаться в них патогенной флоре и фауне. Не вызывало травмирования слизистой и языка. После окончания лечения стоматита рационально продолжить начатый прием витаминных комплексов. И для нормализации микрофлоры полости рта и всего желудочно-кишечного тракта использовать ацидофилин или бифидок. Не допускать снижения иммунитета…
Общая информация
- широкие;
- остроконечные.
Причины появления
- беспорядочный незащищенный секс;
- раннее начало интимных отношений;
- половые контакты с партнерами с кондиломами или с носителями ВПЧ;
- снижение иммунных способностей организма;
- перенесенные заболевания половых путей;
- частые стрессы, авитаминоз;
- неряшливость и несоблюдение правил личной гигиены.
Появление остроконечных кондилом часто связывают с ВПЧ. Папилломовирусная инфекция представляет большую опасность для развития онкологических заболеваний. Кондиломы такой этиологии являются объектом изучения и лечения врачами разной специализации: у женщин – гинекологами, у мужчин – урологами. Если расположение кондилом приходится на область ануса, то ведет пациентов проктолог. Об остроконечных кондиломах следует консультироваться обязательно, ведь развитие болезни может протекать самым разным образом – от самоизлечения до перерождения кондилом в злокачественные образования. У специалистов ЦМ «Глобал клиник» накоплен положительный опыт в решении таких проблем, поэтому обращение в клинику – обязательное условие для успешного лечения пациента.
Диагностика
- Клинический осмотр. Некоторые виды заболеваний женщин и мужчин могут маскироваться, принимая вид остроконечных кондилом, поэтому нужно обладать достаточной квалификацией для дифференциации разных проблем.
- Женщинам рекомендована кольпоскопия, мужчинам – уретроскопия.
- О кондиломах женщин, их природе расскажет много мазок, это цитоисследование поможет также для исключения дисплазии шейки матки.
- Гистология.
- Диагностика-ПЦР. Это обследование не только выявляет наличие вируса папилломы человека, но и определяет его тип.
- Иммунологическое исследование. Его применяют для того, чтобы обнаружить в крови антитела к ВПЧ.
Всех женщин, и мужчин, пораженных остроконечными кондиломами, обязательно проверяют на инфекционные заболевания половой сферы (сифилис, ВИЧ и др.)
Лечение
Кондиломы и ВПЧ требуют систематизированного подхода к лечению.
Медикаментозное
Для борьбы с кондиломами женщин и мужчин врачи действуют в трех направлениях:
- против вирусов;
- в целях повышения иммунитета;
- для витаминизации пациента.
Циклоферон, инозиплекс действуют против активации ВПЧ и его размножения. Инферон, аллокин-альфа купируют вирусы и помогают восстановить иммунную систему. Для улучшения общего состояния здоровья женщин и мужчин назначают иммунал, амиксин, полудан и др. Комплекс витаминов и минералов – также обязательный компонент лечения при кондиломах.
Удаление
Методы удаления кондилом в современной медицине разнообразны:
- Коагуляция электротоком. В этом методе есть недостатки – много противопоказаний, болезненность процедуры и длительное восстановление.
- Криотерапия. Кондиломы убирают при помощи жидкого азота. Положительные стороны такой методики – отсутствие рубцов и шрамов, безболезненное воздействие, отсутствие использования анестезии.
- Хирургический метод. Наросты убирают во время операции, на место ран накладывают швы. Обезболивание врачи используют местное.
- Применение химических препаратов. Противопоказание этого метода – беременность и период лактации.
- Лазеротерапия. Кондиломы удаляют лазерным лучом, это лечения, который не затрагивает здоровые клетки и практически не оставляет рубцов.
- Радиохирургический метод. Применение специального прибора помогает убрать кондиломы без контакта с телом. Удаление наростов сопровождается одновременным запаиванием кровеносных сосудов. Эта методика – одна из самых современных и востребованных.
Осложнения и прогнозы
Прогрессирующие кондиломы могут вызвать различные осложнения:
- появление болезненных трещин с кровотечением;
- патологические роды;
- злокачественные образования.
Современные методики лечения приводят к хорошим результатам, но не исключают и рецидивы заболевания. Кондиломы возникают повторно, если пациент ослаблен, и защитные функции его организма истощены.
Профилактика инфекции ВПЧ
Кондиломы необходимо предотвратить профилактическими мерами:
- использование контрацептивов при половых отношениях;
- повышение иммунитета;
- правильное сбалансированное питание;
- прием витаминов;
- соблюдение норм гигиены;
- борьба с вредными привычками;
- повышение стрессоустойчивости.
Регулярное посещение врача — хорошее профилактическое действие. Применение противовирусных мазей, а также вакцинация против ВПЧ – профилактика, которая сделает жизнь людей полноценной.
Эти вирусы имеют достаточно широкое распространение среди населения, однако чаще поражают детей до 5 лет. Заболевание чаще встречается в весеннее-осенний период, иногда отмечается сезонный подъем заболеваемости по возвращении детей после отдыха с южных курортов. Инфекция передается воздушно-капельным путем, а также имеет фекально-оральный механизм передачи, т.е. факторами передачи помимо чихания и кашля могут быть игрушки, посуда и предметы обихода.
Вирусы этого семейства достаточно устойчивы во внешней среде — способны сохранять жизнеспособность в условиях комнатной температуры до 2-х недель.
Это острое инфекционное заболевание, вызываемое РНК-содержащими вирусами семейства : А16, А5, А10, А9, В1, В3 и 71.
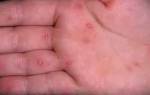
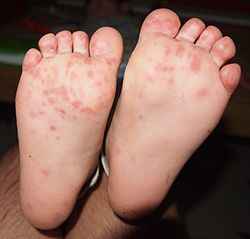
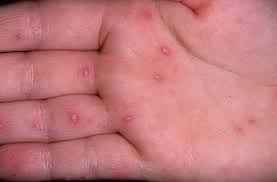
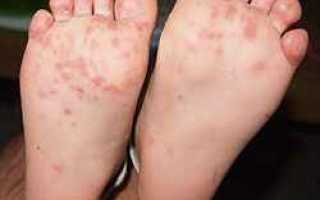
По характерной клинической картине заболевание получило название синдрома «рука-нога-рот» (или энтеровирусный везикулярный стоматит с экзантемой) произошедшего от английского Hand-Foot-and-Mouth Disease (HFMD) и представляет собой симптомокомплекс, состоящий из поражения слизистой ротовой полости – энантемы и появления сыпи на верхних и нижних конечностях – экзантемы.
Инкубационный период длится от нескольких дней до 1 недели. Первыми проявлениями заболевания являются повышение температуры до 37,5-38,5 градусов, чувство недомогания, слабость, головная боль, саднение в горле. Такая симптоматика сохраняется несколько дней и очень напоминает симптомы любого ОРВИ. Но в отличие от ОРВИ, через 1-2 дня на коже кистей в области ладоней, на подошвах; несколько реже на бедрах и предплечьях появляется сыпь в виде везикул с прозрачным содержимым на фоне красно-розового цвета. Везикулы имеют в основном размеры до спичечной головки. Подобные высыпания появляются в области рта и в самой ротовой полости – носящие характер микроязвочек (афт), болезненных и чувствительных к контрастной пище. Все высыпные элементы имеют тенденцию к обратному развитию в течение нескольких дней.
Разрешающиеся высыпания в области ладоней и подошв могут оставлять достаточно выраженное шелушение в течение некоторого времени и, что характерно – у части заболевших спустя небольшое количество времени наблюдается расслаивание и растрескивание ногтевых пластин (ониходистрофия), что особенно пугает родителей и нередко служит поводом для поиска грибкового поражения. Эти проявления также полностью обратимы.
Прогноз заболевания чаще всего благоприятный. Наступает самопроизвольное выздоровление. Необходимо изолировать ребенка от остальных детей, т.к. он является крайне заразным для детского коллектива. Вся терапия сводится к симптоматическим средствам (жаропонижающие, антигистаминные), местно – растворы анилиновых красителей на везикулы (Фукорцин), полоскание полости рта слабыми растворами антисептиков (мирамистин, отвар ромашки), рекомендуется обильное питье, щадящая диета. Однако, редко, возможны осложнения в виде развития менингита, энцефалита. Тревожные симптомы при болезни «рука-нога-рот», которые позволят заподозрить неблагоприятное течение заболевания и требуют срочного вызова врача: повышение температуры выше 39º, стойкая высокая температура, появление рвоты (иногда многократной), усиление головной боли, боли в глазных яблоках, постоянный плач и капризность ребенка на фоне лихорадки, постоянная сонливость или наоборот психомоторное возбуждение пациента. При появлении таких симптомов необходимо немедленно вызвать скорую медицинскую помощь.
Фарингит – это воспалительный процесс, который образуется на задней стенке гортани и поражает слизистую оболочку, а также более глубокие слои, ткани мягкого нёба и лимфатические узлы. Острая форма фарингита может перерасти в хроническую, если пациент не обращается за помощью к врачу и занимается самолечением.
Так как патологический процесс в гортани вызван распространением болезнетворных бактерий, риск развития фарингита повышается у людей со слабой иммунной системой и у тех, кто страдает ЛОР-заболеваниями или имеет к ним предрасположенность.
Чем опасен фарингит и как он проявляет себя? К какому врачу обращаться и как лечить заболевание? На эти и другие вопросы мы ответим в данной статье.
Причины развития фарингита
Специалисты полагают, что пик развития патологии приходится на конец зимы и начало весны, так как в это время иммунная система человека особо подвержена простудным заболеваниям. Часто в весеннее время года недостаток витаминов и микроэлементов в организме человека приводит к появлению авитаминоза, организм ослабевает и создает прекрасную среду для развития болезнетворных бактерий. Также возможны воспалительные процессы: как отдельно, так и на фоне основного заболевания.
Первые признаки наличия фарингита и его дальнейшее лечение могут отличаться в зависимости от стадии патологии, пола, возраста и общего состояния здоровья пациента.
К основным причинам развития фаринголарингита мы относим:
- переохлаждения организма, употребление в пищу слишком холодных продуктов;
- деформация перегородки носа;
- штаммы микроорганизмов, вызывающие развитие хламидиоза, кандидоза, коклюша, скарлатины, кори;
- аденовирус, вирус гриппа;
- стрептококки, стафилококки, пневмококки;
- гайморит, тонзиллит, кариес, ринит;
- затрудненное носовое дыхание;
- патологии желудочно-кишечного тракта: рефлюкс, изжога, грыжа;
- злоупотребление вредными привычками;
- регулярные высокие нагрузки на голосовые связки;
- загрязненный, токсичный воздух;
- гормональные нарушения и эндокринные патологии (сахарный диабет, ожирение, гипотериоз и др.);
- тонзиллэктомия, которую сделали пациенту ранее;
- инфекционные болезни в хронической форме;
- ослабленный иммунитет.

Симптомы фарингита
Первые признаки заболевания могут отличаться в зависимости от вида фарингита. Они носят как местный, так и общий характер. Но имеются общие признаки, которые характерны для любого типа фарингита: боль в горле, неприятный запах изо рта, заложенность ушей и затрудненное глотание. При активном воспалительном процессе может наблюдаться повышение температуры тела выше 38° – так организм борется с чужеродной инфекцией. Общие признаки: потливость, плохой аппетит, слабость, головокружение, быстрая утомляемость, жар, озноб. Некоторые жалуются на боль и шум в ушах, на дискомфорт при воздействии громких звуков.
- Во время острого катарального фарингита появляется отечность и покраснение слизистых оболочек гортани. Также на задней стенке глотки могут образовываться красные фолликулы, скапливаться прозрачная и немного мутная слизь. Наблюдается отечность и покраснение язычка.
- При гнойной форме острого фарингита на поверхности задней глоточной стенки появляются язвочки со скоплением гнойных масс.
Острый фарингит
Острые фарингиты могут протекать самостоятельно, а также сопровождаться острыми воспалениями, охватывающими верхние дыхательные пути: ринитами или воспалениями слизистых носоглотки.
В зависимости от причины развития острый фарингит бывает:
- Вирусным – чаще всего вызван риновирусом;
- Бактериальным – вызван стрептококками, стафилококками и пневмококками;
- Грибковым – источник воспалительного процесса – Candida;
- Травматическим – вызван повреждениями глотки и гортани: горло поцарапала острая кость или обожгло кипятком, сильная нагрузка на связки;
- Аллергическим – возникает при вдыхании аллергенов или раздражителей, вроде табака, выхлопных газов или пыльного воздуха.
Хронический фарингит
По глубине поражения слизистой оболочки глотки хронический фарингит различается на: катаральную, гипертрофическую и атрофическую формы.
- Хронический катаральный фарингит — присутствует небольшая отечность слоев тканей слизистой глотки. Отдельные участки иногда покрыты прозрачной или слегка замутненной слизью. Развивается в результате попадания в глотку кислого желудочного содержимого, например, в случае грыжи диафрагмы пищевода. Поэтому катаральный хронический фарингит является следствием развития заболеваний желудочно-кишечного тракта.
- Хронический гипертрофический фарингит — значительная выраженность отечности слизистой. Дополнительно наблюдается утолщение язычка и припухлость мягкого нёба.
- Хронический атрофический фарингит — отличается некоторым истончением покровов глотки. Они обычно розово-бледные, иногда блестяще-лакированные. Некоторые их участки покрываются корочками, вязкой слизью с гноем.
Любой вид хронического фарингита развивается по причине того, что острая форма заболевания не была излечена вовремя и переросла в более серьезную форму. А также хронические фарингиты появляются как следствие ринитов, гайморитов, искривления носовой перегородки, полипов в носу – то есть когда длительное время затруднено носовое дыхание. Кроме того, длительное применение сосудосуживающих капель также приводит к появлению хронического фарингита.

Как проявляется и протекает фарингит у детей?
Фарингиты дети переносят тяжелее, чем взрослые. Особенно это относится к малышам до года. Отек слизистой может вызвать признаки удушья, боль, которая сопровождает заболевание, снижает аппетит у ребенка. Зачастую температура тела у малыша может достигать 40°. Самое сложное в этой ситуации то, что маленький ребенок не может сказать, что у него болит.
Неправильное лечение может привести к непоправимым последствиям для маленького неокрепшего организма. Поэтому при первых признаках фарингита, сразу же обращайтесь к врачу.
Ангина и фарингит: в чем разница?
Общее состояние пациента при острой форме ангины или тонзиллита можно спутать с симптомами фарингита. Если заболевание диагностировано неправильно, то лечение фарингита у взрослых не даст никакого эффекта. И острая форма патологии может перерасти в хроническую.
К сожалению, многие пациенты занимаются самолечением и начинают применять препараты без специального назначения врача. Это делать крайне противопоказано! Лучше вовремя позаботьтесь о своем здоровье и обратитесь за помощью к опытному отоларингологу.
Важно помнить, что во время фарингита воспаляется гортань, а при ангине – гланды. Во время ангины всегда больно глотать, болевые ощущения усиливаются еще больше при употреблении пищи. При фарингите происходит наоборот – во время поедания теплой пищи или теплых напитков боль в горле уменьшается.
Во время развития ангины нет кашля или першения, только боль в горле и иногда образование белого налета. При фарингите присутствует першение, а также шум, боль или заложенность в ушах. Трудность в различие этих двух заболеваний еще осложняется тем, что у одного пациента одновременно могут развиваться обе патологии, так как они вызваны одним возбудителем.
Диагностика фарингита
Обнаружение всех видов фарингита начинается с визуального осмотра гортани при помощи специального прибора и сборе анамнеза. Также для изучения берется мазок из зева – на дифтерию.
Другие виды диагностики:
- Культуральное исследование — посев взятых материалов на питательную среду.
- Экспресс-диагностика — идентификация стрептококкового антигена в мазках из зева.
- Иммуносерологическая диагностика — метод используется в случае стрептококковой инфекции.
Лабораторные исследования:
- Общий анализ крови – исключение болезней крови, инфекционного мононуклеоза;
- Общий анализ мочи – позволяет исключить заболевания почек (гломерулонефрита).
В зависимости от симптомов заболевания, а также состояния гортани, наличия или отсутствия кашля, лихорадки, налета на миндалинах и болезненности и увеличенном размере лимфатических узлов, может понадобиться дополнительно консультации других узких специалистов: эндокринолога, кардиолога, аллерголога.
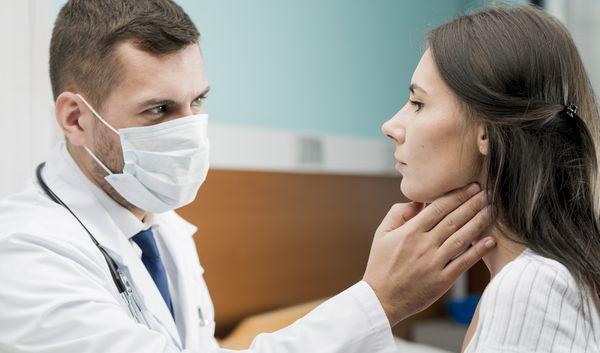
Методы лечения фарингита
Лечение должно проходить в комплексе. Пациенту прописываются медикаменты, которые снимут боль и уберут воспаление. А также важно придерживаться специальной диеты и исключить из рациона продукты, которые раздражают слизистую оболочку горла и приносят еще больше дискомфорта: алкогольная продукция, острая и соленая пища, кислые блюда, газированные напитки.
Медикаментозная терапия
В зависимости от клинической картины и общего состояния пациента, врач может прописать антигистаминные, противокашлевые и противовирусные медикаменты. Используются таблетки/пастилки для рассасывания, которые снимают боль.
В некоторых случаях прибегают к использованию антибиотиков. Их можно принимать только по наставлению врача.
Местное воздействие
Также хорошее действие на воспалительный процесс и покраснение гортани оказывают полоскания специальными растворами. Они мягко воздействуют, снимают боль и улучшают общее состояние пациента.
Для диагностики и выявления заболевания нужна консультация отоларинголога. В городской поликлинике можно обратиться к своему лечащему терапевту, который выпишет направление к ЛОРу. Однако на это требуется время. Часто своей записи к врачу приходится ждать по 2 недели. В некоторых случаях это просто невозможно, так как нужно быстрее провести обследование и назначить лечение, пока ситуация не стала критической.