Пародонтит – это воспалительное заболевание десен, которое сопровождается разрушением связочного прикрепления зуба к кости, рассасыванием костной ткани вокруг зуба, что приводит к потере зубов.
Проверьте признаки! Быть может, пора к пародонтологу!
- кровоточивость десен при чистке зубов и приеме жесткой пищи
- слизистая десен отечная, красная или синюшная
- бывают ли боли в деснах
- надавите на край десны – есть отделяемое, очень неприятный запах?
Поспешите, чем раньше пародонтолог поставит диагноз, начнет лечение, тем выше вероятность успешного результата и лучше прогноз.
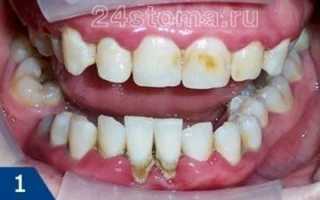
Посмотрите, как выглядит пародонтит
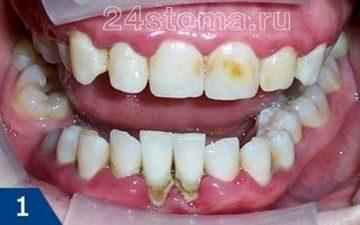
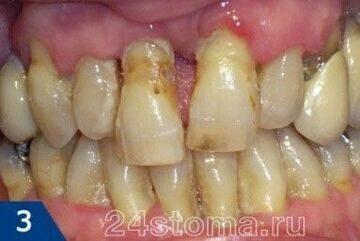
Пародонтит может быть локализованным в области одного или нескольких зубов, а также иметь генерализованный характер (в области всех зубов).
Причины развития локализованного пародонтита:
- Нависающие края пломб в межзубных промежутках − это приводит к травме межзубных сосочков, а также создает условия для задержки пищевых остатков в таких межзубных промежутках и для развития воспаления.
- Нависающие края искусственных коронок или мостовидных протезов, травмирующие десну.
- Плохо изготовленные съемные протезы, травмирующие десну.
- Физическая травма (удар).
- Чаще – окклюзионная травма (патология прикуса) − когда нагрузка при смыкании зубов распределяется не равномерно на все зубы, а есть участок преждевременного накусывания (суперконтакт). В месте такого суперконтакта зуб испытывает перегрузку, что сопровождается развитием воспаления.
- Часто бывает у пациентов с частичным отсутствием зубов.
Причины развития генерализованного пародонтита:
Микробное расплавление костной ткани и связочного аппарата зубов из-за плохой гигиены полости рта, наличия над- и поддесневых зубных отложений. Зубной камень – минералы слюны, пищевой остаток, микробы. Токсины, выделяемые микроорганизмами зубного налета запускают цепь воспалительных реакций в деснах, которые приводят к разрушению прикрепления зуба к кости, к разрушению костной ткани и т.д.
Симптомы пародонтита будут зависеть от степени выраженности воспаления. Принято выделять следующие степени тяжести пародонтита:
Пародонтит легкой степени:
- Визуально определяется мягкий зубной налет, твердые зубные отложения, включая поддесневые зубные камни.
- Воспален край десны, межзубные сосочки: десна выглядит ярко красной или синюшной.
- Воспаленная десна легко кровоточит при дотрагивании инструментом.
- По рентгенограмме – костная ткань вокруг зубов начинает рассасываться. Атрофия кости достигает 1/4-1/5 длины корня.
- Имеются пародонтальные карманы глубиной до 3,5 мм (норма 1,5-2 мм), из которых при надавливании выделяется серозно-гнойный экссудат.
Пародонтит средней степени тяжести:
- Симптомы нарастают.
- Глубина пародонтальных карманов достигает 5 мм. Выделение серозно-гнойного экссудата более выраженным.
- Атрофия костной ткани вокруг зубов достигает 1/3-1/2 длины корней.
- Появляется подвижность зубов (1-2 степени, т.е. умеренная подвижность).
- Часто происходит оголение шеек зубов и корней, или наоборот- воспалительное разрастание десны по типу гипертрофического гингивита.
- Боли в дёснах.
- При обострении хронического воспаления могут возникать пародонтальные абсцессы (гнойники в деснах).
- Часто на этом этапе возникают вторичные деформации зубных рядов – зубы начинают «разъезжаться», т.к. ослабленные ткани, удерживающие зубы в кости, не выдерживают жевательного давления. Особенно это заметно в области передних зубов.
- Ухудшается общее состояние больных: появляется повышенная утомляемость, слабость, также происходит снижение иммунитета и частые простудные заболевания, отягощаются имеющиеся соматические хронические болезни, артериальное давление трудно стабилизируется
Пародонтит тяжелой степени:
- Происходит дальнейшее нарастание симптомов.
- Тяжелый пародонтит характеризуется часто возникающими обострениями, которые сопровождаются образованием абсцессов, резким припуханием десен, болями в них, увеличением подвижности зубов
- Глубина пародонтальных карманов может достигать 6-7 мм и вплоть до верхушки корня.
- Атрофия костной ткани может достигать 2/3 и более длины корня.
- Подвижность зубов достигает 3-4 степени (сильная подвижность).
- При тяжелой форме больные начинают страдать не только от местных симптомов, но также жалуются на слабость, недомогание, плохой сон, аппетит, обострение хронических заболеваний внутренних органов и т.д. Особенно сильно ухудшается состояние больных сахарным диабетом, ЖКТ, сердечно-сосудистыми, гормональными, ревматоидными заболеваниями.
Обострение пародонтита.
Для пародонтита свойственно хроническое течение, когда симптоматика сглажена (без острых явлений воспаления), при этом периодически возникает обострение, когда все симптомы резко выражены. Развитие обострения может быть связано как с истощением местных защитных механизмов полости рта, так и со снижением иммунитета организма.
Почему необходимо лечить пародонтит ?
Основные причины:
- Полость рта – это начало пищеварительного тракта, и инфекция с пищей попадает в желудок, кишечник; через слизистую полости рта токсины постоянно всасываются в кровоток и разносятся по ко всем органам инфицируя их, сенсибилизируют организм, развиваются аллергии.
- Подвижные зубы плохо пережёвывают пищу
- Выпадение зубов так же приводит к затрудненному жеванию, правильному формированию звуков
- Нарушается эстетика, снижается коммуникативная активность и качество жизни.
Алгоритм обследования и лечения пациентов с пародонтитом.
1. Консультация врача-пародонтолога.
Выберите медицинский центр, где работают врачи разных специализаций, оснащенный необходимым современным оборудованием диагностическим и лечебным, и своего лечащего врача – пародонтолога. Так как в лечении пародонтита очень важен комплексный подход. По опыту можно сказать, что врачами-пародонтологами, в большинстве случаев, работают обычные стоматологи – терапевты даже без соответствующей подготовки. Желательно обращаться к тем специалистам, которые имеют сертификаты и дипломы, подтверждающие то, что врач прошел подготовку (усовершенствование) именно по специальности «Пародонтология».
Диагноз «пародонтит» врач ставит на основании жалоб, клинического, функционального, рентгенологического обследования. После чего, первое, что нужно сделать – это составить план дополнительных обследований и лечебных мероприятий. Сделать это не так просто, как может показаться.
Если заболевание имеет легкую степень тяжести и при наличии всех зубов, то достаточно консультации и лечение только врача-пародонтолога.
В случае, когда заболевание имеет среднюю и тяжёлую степень, есть нарушения прикуса, есть отсутствующие зубы или зубы подлежащие удалению в процессе лечения – необходима совместная консультация врача-пародонтолога, врача-ортопеда (протезиста), ортодонта, стоматолога-терапевта, соматических специалистов Помните, что планировать протезирование, лечение зубов необходимо еще до начала собственно пародонтологического лечения.
Все эти специалисты во время осмотра пациента должны:
- определить прогноз тех или иных зубов (сохранение, удаление),
- предложить пациенту возможные варианты лечения, протезирования,
- согласовать с пациентом план лечения, его стоимость,
- определить последовательность применения методов лечения пародонтита в данной клинической ситуации.
Рентген-диагностика.
Для полноценной консультации будут необходимы рентгеновские снимки зубов (прицельные и панорамные), позволяющие оценить степень тяжести заболевания. На прицельном Rg Вы можете увидеть, что костная ткань в области центральных верхних резцов разрушена на 1/2 длины корня зуба.
На фото представлен панорамный рентгеновский снимок. По такому снимку можно оценить сразу все зубы, включая состояние ранее вылеченных зубов.
Лечение пародонтита зависит от того, насколько далеко зашел воспалительный процесс. Чем выше степень тяжести , тем лечение сложнее, дольше, дороже, тем хуже прогноз.
2. Удаление над- и поддесневых зубных отложений.
Помните, что причиной пародонтита в 99,9% случаев является недостаточная гигиена полости рта. Мягкий зубной налет и твердые над- и поддесневые зубные отложения являются главной причиной воспаления в деснах. И никакое лечение не может быть эффективным без удаления причинного фактора. Поэтому основа лечения – это удаление зубных отложений и зубного налета. Лучше всего это делать при помощи ультразвука.
Я работаю на аппарате «Пъезон 400» фирм EMS и «Вектор»Durr Dental. Для полировки поверхностей применяю аппарат Аэр Фло фирм EMS.
При наличии противопоказаний к ультразвуку применяют специальные инструменты-ручные, пародонтологические кюреты, механические фрезы.
3. Противовоспалительная терапия.
После того как пародонтолог удалил Вам зубные отложения, научил Вас правильно чистить зубы и пользоваться зубной нитью – необходимо снять воспалительные явления в деснах (отек, кровоточивость, боли, гноетечение). Целью противовоспалительной терапии также является подавление микробной микрофлоры в пародонтальных карманах, иначе пародонтит и дальше будет прогрессировать.
Медикаментозное лечение пародонтита можно разделить на местное и общее:
- общие – пероральные препараты, разной направленности действия, витамины, НПВС
- аплликации мазями, гелями, антибакрериальные инстилляции, ирригации.
Физиолечение:
- высокоэффективное лазерное лечение – стерилизация карманов, повышение регенерации тканей пародонта, снятие болей. В центре “СТОМО” специалист работает лазером «Picasso» AMD.
- электрофорез для более глубокого проникновения лекарственных средств в ткани.
Но нужно понимать, что процедуры лазер или электрофорез – это лишь вспомогательные методы, которые позволяет быстрее снять симптомы воспаления.
4. Санация полости рта, подготовка к протезированию
Параллельно со снятием зубных отложений и противовоспалительной терапией необходимо начинать лечение кариозных зубов, удаление нежизнеспособных зубов. Если на этапе составления плана лечения была определена необходимость протезирования мостовидными протезами или съемными протезами, то на этом этапе может проводиться подготовка зубов к протезированию, например депульпирование зубов.
Нужно отметить, что удаление из зуба нерва и пломбирование корневых каналов применяется не только при лечении пульпитов, периодонтитов. При пародонтите рекомендуют депульпировать зубы, у которых
- величина атрофии костной ткани превышает 1/2 длины корня зуба,
- имеются глубокие пародонтальныекарманы достигающие 2/3 длины корня зуба.
Это связано с тем, что при таких условиях патогенная микрофлора из пародонтальных карманов может проникнуть через верхушку корня в пульпу зуба, вызвав развитие пульпита. Положительное влияние депульпирования зубов на подавление воспаления доказывается и тем, что подвижность депульпированных зубов (в подавляющем большинстве случаев) уменьшается.
Дальнейшая последовательность действий будет зависеть от клинической ситуации. Дальше может проводиться хирургическое лечение, шинирование подвижных зубов стекловолокном, могут изготавливаться временные и постоянные шинирующие зубные протезы, производиться избирательное пришлифовывание зубов.
5. Шинирование при пародонтите.
Временное шинирование обычно проводят при наличии подвижности зубов 2-3 степени с целью их укрепления, скорейшего прекращения воспаления и прогрессирования атрофии кости, и в конечном итоге, чтобы продлить срок их жизни.
6. Хирургическое лечение пародонтита.
Нужно сказать, что это один из самых важных методов, использующихся в комплексной терапии пародонтита. Это единственный радикальный метод, применение которого позволяет остановить прогрессирование данного заболевания. Хирургическое лечение пародонтита заключается в удалении из-под десны воспалительной грануляционной ткани, образующейся на месте рассосавшейся кости, а также из пародонтальных карманов, подсадке синтетической косной ткани, коррекции десневого края десны.
И, кстати, очень мало специалистов-хирургов-пародонтологов, способных делать эти сложные операции так, как это действительно правильно делать. В погоне за заработком – за такие операции берутся даже стоматологи-терапевты, которые не имеют должных навыков и умений. И даже среди амбулаторных хирургов-стоматологов достаточно мало тех, кто может провести данное хирургическое вмешательство правильно. В центре “СТОМО” работают только высококвалифицированные спецалисты, в том числе хирург-пародонтолог.
7. Протезирование при пародонтите.
Ортопедическое лечение пародонтита проводится у тех пациентов, у которых есть отсутствующие зубы. Этот этап лечения является по сути заключительным (не считая последующей периодической поддерживающей терапии), и от него во многом будет зависеть прогноз зубов. Цель ортопедического этапа лечения – восстановить жевательную эффективность зубных рядов, снизить механическую нагрузку на оставшиеся собственные зубы пациента, предотвратить смещение, выдвижение и потерю зубов, восстановить эстетику.
Если планируется проведение хирургической операции при пародонтите, то при отсутствии у пациента группы зубов – протезирование делается непосредственно перед операцией. И это не обязательно должен быть дорогой качественный современный протез. Можно изготовить временный недорогой съемный протез из пластмассы, который со временем (например, полгода) можно будет поменять на постоянный протез более высокого качества.
Это делается для того, чтобы разгрузить ослабленные зубы пациента на время проведения операции, периода заживления. Если же этого не сделать, то подвижность зубов после операции, а также разрушение костной ткани – не только не уменьшатся, а даже увеличатся.
8. Ортодонтическое лечение
Цель ортодонтического лечения заключается в коррекции прикуса, устранение патологического соотношения зубов и челюстей.
Прогрессирование гингивита и пародонтит
Гингивит — обратимое заболевание, которое поражает десны в случае, если зубной налет вызывает развитие воспаления вокруг десневого края. Если гингивит не лечить, то хроническое воспаление десен может прогрессировать до хронического пародонтита, что приведет к необратимому разрушению тканей пародонта. Несмотря на то, что гингивит прогрессирует не во всех случаях, почти у половины взрослых отмечается предрасположенность к этому.2
Здоровые десны
Десны без воспаления и без признаков заболеваний пародонта. Характеристики:
- Бледно-розовые плотные десны
- Отсутствие отечности
- Плотное прилегание к зубам
- Десневой край по типу лезвия ножа
- В норме отсутствие склонности к кровоточивости во время чистки зубов или при осмотре полости рта с использованием зонда
Гингивит
- Изменение цвета десны(или слизистой оболочки)
- Отек десневого края и сглаживание десневых сосочков
- Кровоточивость во время осмотра с использованием пародонтального зонда или во время чистки зубов
- Глубина прохождения зонда в десневую бороздку не более 3 мм
- Степень прилегания десны к зубам без изменений
Пародонтит
Необратимое разрушение тканей пародонта в результате хронического воспаления.2 Характеристики включают:
- Видимые признаки воспаления десен
- Кровоточивость во время осмотра с использованием пародонтального зонда или во время чистки зубов
- Разрушение соединительного эпителия и нарушение прилегания десны (образование патологического кармана и рецессия десны)
- Потеря костной ткани альвеолярного отростка
- Подвижность зуба
Формы пародонтита в (соответствии с новой классификацией):8
- Стадия I: Начальный пародонтит
- Стадия II: Умеренный пародонтит
- Стадия III: Тяжелый периодонтит с возможностью потери зубов
- Стадия IV: Тяжелый периодонтит с возможностью потери зубного ряда
Прочие заболевания пародонта
-
Чрезмерное разрастание десны (гиперплазия)2
Увеличение десны вследствие ее раздражения, накопления зубного налета, образования зубного камня, постоянного трения, или повреждения или увеличения количества принимаемых лекарственных препаратов
-
Абсцесс пародонта2
Часто встречающаяся острая инфекция пародонтального кармана. Абсцесс может быть острым и хроническим, при свободном дренировании симптомы могут отсутствовать.
-
Некротический гингивит и некротический пародонтит9
Некротический гингивит (НГ)9 Острый воспалительный процесс тканей десны с наличием некроза / язвы межзубного сосочка, кровоточивости десен и боли.
Пациенты, более предрасположеные к НГ и НП, включают пациентов с ВИЧ-инфекцией и иммуносупрессией, недоеданием, стрессом или курением. Другие факторы включают в себя употребление алкоголя, неадекватную гигиену полости рта, перенесенную проведение перитонеального диализа, возраст и этническую принадлежность.9
-
Пародонтит, ассоциированный с поражением тканей в области верхушки корня2
Очаги поражения могут возникать независимо друг от друга или вместе, и начинаются на деснах или верхушке корня зуба.
экспертами-стоматологами году Американская академия пародонтологии (AAP) и Европейская федерация пародонтологии (EFP) вместе с экспертами-стоматологами со всего мира провели Всемирный семинар по пересмотру классификации заболеваний пародонта. Группе было поручено обновить классификацию заболеваний и состояний пародонта 1999 года и разработать аналогичную схему для заболеваний и состояний периимплантных тканей9. Формы заболевания, ранее признанные «хроническими» или «агрессивными», теперь объединены в одну категорию , “пародонтит”.9
| Здоровая десна, гингивит и другие заболевания слизистой оболочки десны8 | |
| Здоровая десна, здоровый пародонт | Клинически здоровая десна на неповрежденном пародонте |
| Клинически здоровая десна при редуцированном периодонте | |
| Гингивит, ассоциированный с дентальной биопленкой | Ассоциированный только с дентальной биопленкой |
| Опосредованный системными или местными факторами риска | |
| Гипертрофия десны, обсусловленная воздействием лекарственных препаратов | |
| Заболевания десен, не ассоциированные с дентальной биопленкой | Генетические / нарушения развития |
| Специфические инфекции | |
| Воспалительные и иммунные состояния | |
| Реактивные процессы | |
| Опухоли | |
| Эндокринные, алиментарные и метаболические заболевания | |
| Травматические поражения | |
| Пигментация десен |
| Формы пародонтита8 | |
| Некротические заболевания пародонта | Некротический гингивит |
| Некротический пародонтит | |
| Некротический стоматит | |
| Пародонтит, как манифестация системного заболевания | Классифицировано в соответствии с кодами Международной статистической классификации болезней и проблем со здоровьем (МКБ) |
| Пародонтит | Стадия – основаны на степени тяжести и комплексности лечения (complexity management) |
| Распространение – локализованный, генерализованный, распределеный по молярным резцам | |
| Степень – признаки или риск быстрого прогрессирования, ожидаемый ответ на лечение |
Таблица адаптирована из: Caton G et al. J Periodontol 2018; 89(suppl 1): S1-S88
Стадии и степени пародонтита
Пародонтит: стадии
Стадию определяют для установления степени тяжести и распространенности заболевания у пациента с использованием измеримого показателя — количества разрушенной и/или поврежденной ткани в результате пародонтита, а также с учетом определенных факторов, от которых зависит степень комплексности долгосрочного лечения в каждом конкретном случае.
Начальную стадию определяют по потере уровня клинического прикрепления десны (CAL). При отсутствии данных о CAL следует выполнить рентгенографическую оценку потери костной ткани (RBL). Потеря зуба вследствие пародонтита может привести к изменению установленной стадии заболевания. Факторы комплексности лечения могут влиять на смещение стадии заболевания к более высокому уровню.
| Пародонтит | 1-я стадия | 2-я стадия | 3-я стадия | 4-я стадия | |
| Степень тяжести | Индекс CAL для межзубных промежутков | 1-2 мм | 3-4 мм | 5 мм | 5 мм |
| RBL | Коронковая треть (<15%)</p> | Коронковая треть (15–33%) | Распространение на среднюю треть корня и далее | Распространение на среднюю треть корня и далее | |
| Потеря зубов (из-за пародонтита) | Потери зубов не происходит | <4 зубов</p> | <5 зубов</p> | ||
| Комплексность | Местное лечение | – Максимальная глубина зондирования 4 мм
– Потеря костной ткани, главным образом, в горизонтальном направлении |
– Максимальная глубина зондирования 5 мм
– Потеря костной ткани, главным образом, в горизонтальном направлении |
В дополнение к критериям комплексности для 2-й стадии:
– Глубина зондирования 6 мм – Потеря костной ткани в вертикальном направлении 3 мм – Поражение фуркации 2-го или 3-го класса – Уменьшение объема костной ткани альвеолярных отростков средней степени |
В дополнение к критериям комплексности 3-й стадии:
Необходимость комплексной реабилитации по причине развития следующих нарушений: – Нарушение жевательной функции – Вторичная окклюзионная травма (увеличение степени подвижности зуба в 2 раза) – Уменьшение объема костной ткани альвеолярных отростков тяжелой степени – Коллапс прикуса, смещение, гиперемия, <20 сохраненных зубов (10 пар противоположных зубов)</p> |
| Степень распространенности и распределение | Добавить к стадии в качестве описания | Критерии описания для каждой стадии:
|
Пародонтит: степени
Степень заболевания определяют для обозначения скорости прогрессирования, восприимчивости к стандартной терапии и потенциального влияния на общее состояние здоровья пациента.
Стоматологам следует сначала оценить состояние пациента на наличие заболевания степени B, после чего установить наличие определенных признаков, позволяющих изменить степень на A или C.
| Прогрессирование | Степень A: низкая скорость | Степень B: средняя скорость | Степень C: высокая скорость | ||
| Первичные критерии
По возможности, следует использовать прямые признаки. |
Прямые признаки прогрессирования | Рентгенографические признаки потери костной ткани или CAL | Потеря не наблюдается в течение 5 лет | <2 мм за 5 лет</p> | >2 мм за 5 лет |
| Косвенные признаки прогрессирования | Степень потери костной ткани, % / возраст | <0,25</p> | 0,25–1,0 | >1,0 | |
| Фенотип | Обширные отложения биопленки при низком уровне разрушения | Наличие отложений биопленки, сопровождаемое разрушением ткани | Разрушение на уровне выше ожидаемого исходя из отложений биопленки; конкретные клинические признаки, указывающие на периоды быстрого прогрессирования и/или раннего начала заболевания | ||
| Факторы, влияющие на изменение степени | Факторы риска | Курение | Не курит | <10 сигарет в день</p> | >10 сигарет в день |
| Сахарный диабет | Нормальный уровень гликемии / отсутствие диагноза сахарного диабета | HbA1c <7,0% у пациентов с сахарным диабетом</p> | HbA1c >7,0% у пациентов с сахарным диабетом |
Три этапа определения стадии и степени заболевания у пациента
1-й этап: первоначальное обследование для оценки заболевания10
Скрининг
- Глубина десневой бороздки или кармана при обследовании всех зубов
- Рентгенографическое исследование всей полости рта
- Отсутствующие зубы
- Пародонтит от легкой до средней степени тяжести, как правило, относится к I или II стадии
- Пародонтит тяжелой или очень тяжелой степени тяжести, как правило, относится к III или IV стадии
2-й этап: определение стадии
Пародонтит легкой или средней степени тяжести (как правило, I или II стадии):
- Подтверждение потери уровня клинического прикрепления (CAL)
- Исключение причин CAL, не связанных с пародонтитом (например, наличие пломб или кариеса в пришеечной области, перелом корня зуба, травматические причины)
- Определение максимального значения CAL или потери костной ткани по данным рентгенографического исследования (RBL)
- Подтверждение признаков RBL
Пародонтит средней или тяжелой степени (как правило, III или IV стадии)
- Определение CAL или RBL
- Подтверждение признаков RBL
- Обследование на предмет потери зубов вследствие пародонтита
- Оценка факторов комплексности лечения (например, высокая частота CAL, затрудненное хирургическое вмешательство)
3-й этап: Установление степени
- Расчет RBL (% длины корня x 100), поделенное на возраст
- Оценка факторов риска (например, курение, сахарный диабет)
- Измерение ответа на удаление зубного налета и зубного камня, чистку и полировку корней
- Оценка ожидаемой скорости потери костной ткани
- Подробная оценка рисков
- Учет медицинских факторов и наличия системного воспаления
Факторы риска развития заболеваний пародонта можно разделить на две категории
Модифицируемые факторы риска
Местные
- Наличие зубного налета и зубного камня2,5
- Ношение частичных съемных зубных протезов2
- Дефицит места в зубном ряду, в том числе открытые контакты и нависание или недостаточное качество контурирования пломбы2,5
- Анатомические факторы, в том числе неправильное расположение зубов, фуркация корней, бороздки и вдавления на корнях, а также эмалевые капли2,5
Системные
- Недостаточная гигиена полости рта2
- Курение и употребление табака2
- Стресс2
- Неправильное питание2
- Сахарный диабет (недостаточно контролируемый)2
- Применение лекарственных препаратов, вызывающих сухость во рту2
Воздействие на модифицируемые факторы риска, например, улучшение гигиены полости рта, может способствовать улучшению здоровья десен и результатов лечения
Немодифицируемые факторы риска
- Семейный анамнез и генетические факторы2,5
- Некоторые гормональные отклонения, например, в пубертатный период, во время беременности или менопаузы6
- Наличие иммунодефицита2,5
Более подробная информация о факторах риска развития заболеваний пародонта представлена в руководстве для врачей-пародонтологов Good Practitioner’s Guide to Periodontology Британского общества врачей-пародонтологов.
Факторы, препятствующие поддержанию здоровья десен
Труднодоступные места для очищения зубов
- Любая особенность, затрудняющая чистку зубов, может способствовать накоплению зубного налета,5,7 включая:
- Неправильное расположение зубов5
- Нависание краев пломб5
- Неправильное контурирование пломб5
- Использование некоторых видов зубных протезов5
- Образование зубного камня может привести к накоплению зубного налета5
Пациенты могут не обращать внимание на симптомы и рекомендации специалистов
Они могут не обратить внимания на ранние симптомы заболеваний десен по целому ряду причин:
- Недостаточная информированность о важности поддержания здоровья десен (убеждение, что кровоточивость десен — это «нормально»)
- Убеждение, что зубы важнее десен
- Большее внимание к косметическим проблемам в настоящем, чем возможным проблемам, связанным с заболеваниями пародонта, в будущем,
- Ожидание, что врач-стоматолог устранит проблемы с деснами, вместо профилактического поддержания здоровья десен
Пародонтит – это воспаление всех окружающих зуб тканей, сопровождающееся разрушением и убылью косной ткани, а также разрушением зубодесневого прикрепления.
Причины развития пародонтита.
Пародонтит может быть локализованным в области одного или нескольких зубов, а также иметь генерализованный характер (в области всех зубов).
Причины развития локализованного пародонтита:
1. Нависающие края пломб в межзубных промежутках − это приводит к травме межзубных сосочков, а также создает условия для задержки пищевых остатков в таких межзубных промежутках, и как следствие- развитие воспаления,
2. Нависающие края искусственных коронок или мостовидных протезов, травмирующие десну,
3. Плохо изготовленные съемные протезы, травмирующие десну,
4. Физическая травма (удар),
5. Окклюзионная травма (патология прикуса) − когда нагрузка при смыкании зубов распределяется не равномерно на все зубы, а есть участок преждевременного накусывания (суперконтакт). В месте такого суперконтакта зуб испытывает перегрузку, что сопровождается развитием воспаления. Очень часто оклюзионные травмы имеют место быть у пациентов, у которых отсутствует часть зубов.
Причины развития генерализованного пародонтита:
Генерализованная форма пародонтита, т.е. когда воспаление есть в области всех или большинства зубов − развивается вследствие плохой гигиены полости рта, наличия большого количества над и поддесневых зубных отложений. Токсины, выделяемые микроорганизмами зубного налета, запускают цепь воспалительных реакций в деснах, которые приводят к разрушению прикрепления зуба к кости, к разрушению костной ткани и т.д.
Симптомы пародонтита.
Симптоматика локализованной и генерализованной формы пародонтита мало чем отличается друг от друга, разница только в причинах возникновения воспаления и в количестве зубов, у которых развивается воспаление. Поэтому мы опишем только генерализованную форму, как наиболее часто встречающуюся. Симптомы генерализованного пародонтита будут зависеть от степени выраженности воспаления.
Пародонтит легкой степени.
Визуально определяется большое количество мягкого зубного налета, твердых зубных отложений, включая поддесневые зубные камни. Отмечается воспаление краевой десны, десневых сосочков: десна выглядит ярко красной или синюшной. Воспаленная десна легко кровоточит, например, при чистке зубов. Костная ткань вокруг зубов начинает рассасываться. Атрофия кости достигает 1/4-1/5 длины корня, что хорошо видно на рентгенографических снимках. Имеются пародонтальные (зубодесневые) карманы глубиной до 3,5 мм, из которых выделяется серозно- гнойный экссудат.
Пародонтит средней степени тяжести.
Происходит дальнейшее нарастание симптомов. Количество пародонтальных карманов увеличивается, а их глубина достигает 5 мм. Выделение серозно- гнойного экссудата из них становится более выраженным. Атрофия костной ткани вокруг зубов достигает 1/3-1/2 длины корней. Атрофия кости приводит к появлению подвижности зубов (1-2 степени, т.е. умеренная подвижность). Часто происходит обнажение шеек зубов и корней, или возможно наоборот воспалительное разрастание десны по типу гипертрофического гингивита. При обострении хронического воспаления могут возникать пародонтальные абсцессы (гнойники в деснах).
Часто на этом этапе возникают вторичные деформации зубных рядов – зубы начинают «разъезжаться», т.к. ослабленные ткани, удерживающие зубы в кости, не выдерживают жевательного давления. Особенно это заметно в области передних зубов. Ухудшается общее состояние больных: появляется повышенная утомляемость, слабость, также происходит снижение иммунитета и частые простудные заболевания.
Пародонтит тяжелой степени.
Происходит дальнейшее нарастание симптомов. Тяжелый пародонтит характеризуется часто возникающими обострениями, которые сопровождаются образованием абсцессов, резким припуханием десен, болями в них, увеличением подвижности зубов. Глубина пародонтальных карманов может достигать 5-6 мм и вплоть до верхушки корня. Атрофия костной ткани может достигать 2/3 и более длины корня.Подвижность зубов достигает 3-4 степени (сильная подвижность).
При тяжелой форме больные начинают страдать не только от местных симптомов, но также жалуются на слабость, недомогание, плохой сон, аппетит, обострение хронических заболеваний внутренних органов и т.д. Особенно сильно ухудшается состояние больных сахарным диабетом, сердечно-сосудистыми, гормональными, ревматоидными заболеваниями.
Обострение хронического пародонтита.
Существует также такое понятие, как «Течение заболевания». Для пародонтита характерно хроническое течение, когда симптоматика сглажена (без острых явлений воспаления), при этом периодически может возникать обострение пародонтита. Во время обострений симптоматика становится Острой, т.е. симптомы обостряются, становятся резко выраженными. Развитие обострения может быть связано как с истощением местных защитных механизмов полости рта, так и со снижением иммунитета организма.
Диагностика пародонтита должна учитывать не только симптоматику и жалобы пациентов, но и обязательное рентгенографическое исследование. Как правило, при пародонтите проводят панорамную рентгенографию (ортопантомограмма). На таком панорамном снимке видны сразу все зубы и степень атрофии костной ткани у каждого зуба.
Пародонтит и Пародонтоз во время беременности.
Очень часто пациенты ошибочно используют термин «пародонтоз», подразумевая под ним заболевание, которое в действительности называется «пародонтит». Перед началом лечения нужно правильно поставить диагноз, т.к. вместо пародонтита у беременной женщины может оказаться гингивит беременных.
Какие же отличия пародонтоза и пародонтита у беременных?
Пародонтоз -это обменно-дистрофическое заболевание, которое проявляется медленной убылью десны и обнажением корней зубов. При этом воспаление в деснах отсутствует, при пародонтозе никогда не бывает ни кровоточивости, ни отека, ни болей.
Пародонтит — наоборот является воспалительным заболеванием десен, проявляющееся их кровоточивостью, отеком, покраснением или синюшностью, болями, образованием пародонтальных (зубодесневых) карманов с гнойным отделяемым. При средней и тяжелой степени пародонтита к описанным симптомам также присоединяется подвижность зубов, обнажение шеек и корней зубов.
Пародонтит является следующим этапом развития хронического гингивита, который не был вовремя вылечен. Причина гингивита и пародонтита одинакова. Это недостаточная гигиена полости рта, при которой на зубах скапливается большое количество мягкого микробного зубного налета и твердых над и поддесневых зубных отложений.
Во время беременности у женщин появляется изменение гормонального фона, который является предрасполагающим фактором, что и ускоряет переход гингивита в пародонтит.
Отличия гингивита и пародонтита у беременных.
1. Симптомы гингивита у беременных:
— на зубах мягкий микробный зубной налет (микробная бляшка) и твердые наддесневые зубные отложения,
— кровоточивость десны (особенно при чистке зубов, при приеме жесткой пищи)
— покраснение или синюшность десны,
— иногда боли в десне,
— у беременных женщин (из-за гормональных изменений) к этим симптомам может присоединиться разрастание десневого края.
Гингивит является начальной стадией воспаления десны, при которой отсутствует образование пародонтальных карманов, подвижность зубов, обнажение корней зубов.
2. Симптомы пародонтита во время беременности:
Все вышеперечисленные симптомы гингивита, при пародонтите сохраняются.Основным отличием пародонтита от гингивита является:
— разрушение костной ткани вокруг зубов (при легкой форме пародонтита атрофия кости достигает 1/3 длины корня, при средней степени тяжести – до 1/2 длины корня, при тяжелом пародонтите атрофия достигает 2/3 и более длины корня),
— образование пародонтальных (зубодесневых) карманов (при разрушении кости одновременно происходит образование пародонтальных карманов и разрушение зубо-десневого прикрепления). Глубина пародонтальных карманов зависит от тяжести воспаления и может составлять от 2-3 мм до 10 мм. Из пародонтальных карманов обычно выделяется серозно-гнойный экссудат,
— появление подвижности зубов,
— обнажение шеек и корней зубов,
— на рентгенограмме будет видно, что уровень костной ткани соответствует норме (при гингивите разрушения костной ткани на рентгене Вы никогда не увидите), а на рентгенограмме, сделанной у пациента с пародонтитом средней степени тяжести будет видно, что костная ткань разрушена на 1/2 длины корня.
Лечение пародонтита у беременных.
Напомним, что основная причина развития пародонтита – это твердые зубные отложения и мягкий микробный зубной налет. Поэтому лечение будет направлено на устранение этих причин.
Удаление над и поддесневых зубных отложений это самый главный этап лечения, т.к. если не удалить причину заболевания, то все остальные мероприятия дадут, лишь временный и весьма небольшой эффект.
Снимают зубные отложения чаще ультразвуком, но можно делать это ручными инструментами. После снятия отложений зубки обязательно полируются специальными щетками и пастами.
В первом триместре беременности обычно любые стоматологические вмешательства (анестезия, лечение зубов) противопоказаны, но зубные отложения снимать можно. Но, если возможно, то лучше даже такую процедуру перенести на второй триместр. Второй триместр является наиболее безопасным для лечебных процедур.
В третьем триместре снимать зубные отложения тоже можно, но в связи с повышенной утомляемостью и нервозностью беременных в этот период – лучше всё же (если есть такая возможность) перенести процедуры на период после родов.
После снятия зубных отложений, врач назначает противовоспалительную терапию индивидуально.
Противовоспалительная терапия – это такая терапия, которая обычно состоит из антисептических полосканий и аппликаций противовоспалительными гелями. Курс обычно длится 10 дней, проводить его можно (в случае невыраженного воспаления) даже в домашних условиях. Напоминаем, что эффективен такой курс будет только после снятия зубных отложений.
Врач назначит вам самые безопасные средства для антисептического полоскания полости рта. Лучше использовать готовые растительные эликсиры для полосканий, которые продаются в аптеках. Но правильный выбор средств сможет сделать только врач! Кроме полосканий врач назначит и аппликации на десну противовоспалительных гелей.
Многие гели не рекомендуется назначать беременным женщинам в 1-м триместре беременности (во 2-3- м триместрах – можно).
Правильно назначенные стоматологом гели наносятся на краевую часть десны и межзубные сосочки, как с передней, так и с задней поверхности зубов. После нанесения желательно 2-3 часа не принимать пищу и не полоскать рот (пить можно). Наносятся 2 раза в день утром и вечером сразу после полоскания антисептиками. Курс не более 10 дней.Так же врач подберет для Вас противовоспалительные зубные пасты –примером хорошей противовоспалительной зубной пасты является, например, «Пародонтакс». Эта паста содержит высокие концентрации лекарственных трав, а также содержит в своем составе небольшое количество солей (поэтому солоноватая на вкус). Содержание солей позволяет вытягивать из десен и зубодесневых карманов.
После снятия зубных отложений и назначения противовоспалительной терапии, стоматолог на приеме обучит Вас адекватной гигиене полости рта, т.к. все воспалительные заболевания десен связаны с недостаточной гигиеной полости рта.
У беременных женщин (в связи с гормональной перестройкой) воспаление возникает даже при минимальном количестве зубного налета и зубного камня, в связи с чем, им нужно уделять гигиене в 2 раза больше времени, чем остальным людям.
Огромную помощь в поддержании гигиены полости рта может оказать ирригатор для промывания межзубных промежутков, пародонтальных карманов и других труднодоступных участков полости рта. Так же беременным нужно соблюдать правильный режим питания. Для этого необходимо избегать частых перекусываний и потребления сладких напитков между основными приемами пищи. Если Вы съели печенюшку или конфетку – значит нужно идти чистить зубы, т.к. углеводы – это главное сырье для размножения микробов в полости рта. Если Вам лень выполнять это простое правило, то это по большому счету говорит о бессмысленности лечения и неизбежном прогрессировании заболевания даже в случае проведения противовоспалительных мероприятий.
Дополнительные лечебные мероприятия при заболеваниях пародонта.
Если у Вас гингивит, то всего вышеперечисленного вполне достаточно, чтобы вылечить это заболевание и забыть о кровоточивости десен. Но если у Вас развился Пародонтит, то все вышеперечисленные мероприятия – это только базовое лечение, направленное на снятие симптомов воспаления. Как известно при пародонтите возникает подвижность зубов, появляются глубокие пародонтальные (зубодесневые) карманы, поэтому необходимы дополнительные лечебные мероприятия. К ним относится шинирование подвижных зубов, кюретаж пародонтальных карманов.