Люмбалгия – это второй по распространенности неврологический диагноз у больных с вертеброгенными заболеваниями (патологиями позвоночника). Люмбалгию многие путают с приступами люмбаго, но клинически это разные патологии, и принципы лечения в каждом случае также будут отличаться. Термином «люмбалгия» обозначается хроническая боль в пояснично-крестцовой области, которую не удается полностью купировать в течение 10-12 недель. Несмотря на то, что патология достаточно успешно лечится консервативными методами, в ряде случаев может потребоваться хирургическое вмешательство (например, при межпозвоночной грыже).
Что это такое: патогенез и этиология
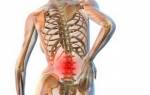
Люмбалгия – это хронический болевой синдром (чаще всего с прогрессирующим течением), характеризующийся устойчивыми болями в пояснично-крестцовом сегменте позвоночника. Если боль иррадиирует в ягодичные мышцы, копчиковую кость, бедра, голень и другие части нижних конечностей, по ходу расположения седалищного нерва, такой приступ называется люмбоишиалгией.
В 80% случаев люмбалгия имеет вертеброгенный характер, то есть, причиной ее возникновения являются заболевания позвоночника. В некоторых случаях точно установить причину дискомфорта и прострелов в пояснице не удается, что может быть основанием для обследования пациента на ревматоидные и онкологические факторы.
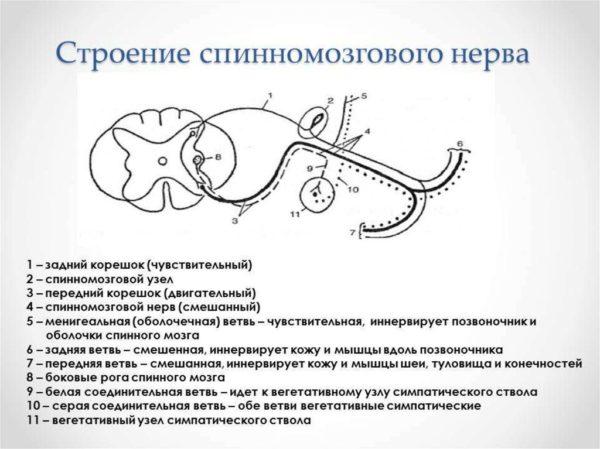
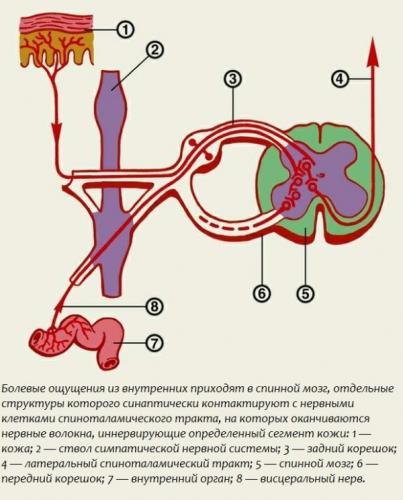
В основе возникновения вертеброгенной люмбалгии лежит защемление нервных пучков, которые отходят от спинномозговых нервных стволов в центральный позвоночный канал.
Во время защемления происходит раздражение нервных рецепторов, что приводит к интенсивному образованию и передаче нервных импульсов и возникновению сильной боли. Ситуация усугубляется, если на данном этапе больной не обратится за врачебной помощью. Питание в тканях сдавленного нерва нарушается, а нервный корешок отекает и воспаляется. Именно данные процессы лежат в основе патогенетического механизма развития вертеброгенной люмбалгии, поэтому можно сказать, что своевременная диагностика и раннее лечение поясничного болевого синдрома являются основой профилактики хронических приступов.
Люмбаго и люмбалгия – это одно и то же?
Люмбалгию необходимо отличать от приступов люмбаго (внезапной острой, стреляющей боли в нижней части спины, возникающей спонтанно и не связанной с физической нагрузкой и положением тела). Это важно, так как принципы лечения люмбаго и люмбалгии могут отличаться, поэтому больным, страдающим от болей в крестце и пояснице, следует знать, на что обращать внимание при обращении к врачу.
Люмбаго и люмбалгия: в чем отличие?
| Характеристика | ||
|---|---|---|
| Течение боли. | Хронический болевой синдром, который не проходит в течение 3 месяцев и дольше (возможно незначительное затихание симптомов с периодами регулярного обострения). | Острая, спонтанная боль, которая возникает внезапно и обычно не связана с физической и двигательной нагрузкой. |
| Длительность приступа. | Боль продолжается в течение 10-12 недель, имеет непостоянный характер и отличается множественными рецидивами. | От нескольких минут до нескольких часов (реже – до 1-3 дней). |
| Связь с факторами внешней среды. | Возникает при повышенных нагрузках (особенно если степень нагрузки не соответствует физическим возможностям человека), резких движениях, стрессах. | Боль при люмбаго редко связана с физической нагрузкой, а наиболее распространенным провоцирующим фактором является переохлаждение. |
Почему долго болит поясница: причины люмбалгии
Несмотря на то, что большая часть приступов люмбалгии имеет вертеброгенный характер, и основной причиной хронических болей в пояснице являются заболевания позвоночника, не всегда подобные симптомы являются следствием ортопедических и нейрохирургических нарушений.
Вертеброгенная боль
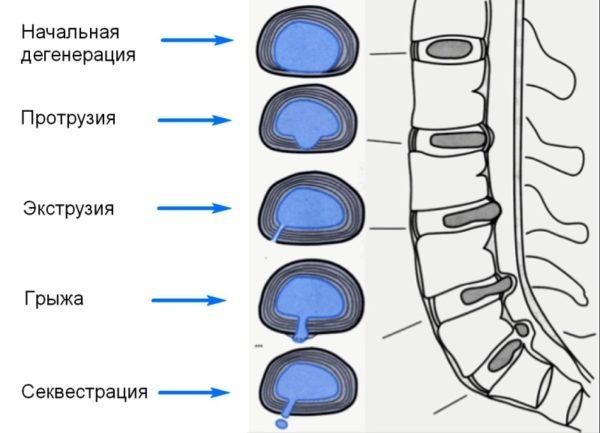
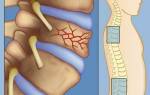
Болезни позвоночника – главная причина люмбалгии в подавляющем большинстве случаев (более 80%). Самым распространенным заболеванием, способным спровоцировать защемление спинномозговых окончаний в области поясницы, является остеохондроз. Это дегенеративно-дистрофическая патология, при которой главным фактором выступает дистрофия хрящевого волокна, образующего желеобразное ядро и замыкающие пластины межпозвоночных дисков. При недостаточном поступлении воды и питательных веществ диск обезвоживается, высыхает и деформируется под силой давления смежных с ним позвонков. Это приводит к смещению студенистой пульпы (ядра) через фиброзное кольцо (оболочку диска) и его выпиранию. Такое выпирание называется протрузией.
Остеохондроз — заболевание весьма распространенное. Лечение пациентов подбирается всегда индивидуально в зависимости от степени дегенерации тканей. Чтобы подробнее узнать о методиках лечения поясничного остеохондроза, рекомендуем прочитать статью на нашем сайте.
Главным отличием протрузии от межпозвоночной грыжи является целостность фиброзной оболочки. Если на ранней стадии остеохондроза пациент не получает необходимого лечения, дистрофические изменения в хрящевых компонентах межпозвоночного диска прогрессируют, что приводит к образованию трещин в соединительнотканной оболочке или ее полному разрыву. Обычно это происходит при остеохондрозе 3-4 степени, когда выпирание пульпы переходит в ее выпячивание. Такие выпячивания способны сдавливать нервные пучки спинномозговых нервов в пораженном сегменте позвоночника, что и провоцирует проявления корешкового синдрома, одним из которых является люмбалгия (если грыжа или протрузия локализованы в поясничном или крестцовом отделе).
Другими причинами вертеброгенных болей в пояснице также могут быть:
- травмы и различные механические повреждения поясницы;
- сколиоз;
- патологическое отклонение поясничных позвонков от центральной оси позвоночника (кифоз);
- спондилоартрит;
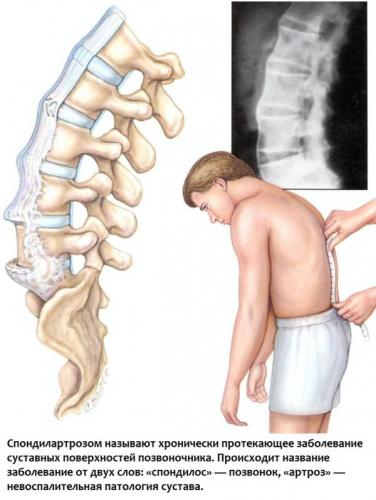
- спондилоартроз;
- грыжа Шморля (одно из осложнений тяжелой сутулости, проявляющееся смещением фиброзно-хрящевого волокна межпозвонкового диска в тело позвонка);
- образование костных наростов в виде клиньев или шипов в пояснично-крестцовом отделе позвоночника (спондилез);
- спондилолистез;
- стеноз (сужение) дорсального и дистального отдела центрального позвоночного канала, в котором расположен спинной мозг;
- снижение костной массы на фоне выраженной деминерализации костей позвоночника (остеопороз).
Сильные вертеброгенные боли в нижней части спины также могут быть результатом гнойного поражения костей (острый гематогенный остеомиелит) или других инфекционных заболеваний позвоночника (спондилодисцит, спондилит).
Обратите внимание! При проведении диагностики у пациентов с хронической вертеброгенной болью в области поясницы и крестца необходимо исключить онкологические заболевания и опухолевые процессы, поэтому пациентам с такими жалобами нередко назначается консультация хирурга-онколога.
Отраженная боль
Отраженной болью называются болевые симптомы, которые, несмотря на свою локализацию, не связаны с поражением данного сегмента позвоночника (то есть, не связаны с патологиями позвоночника).
Наиболее вероятные причины люмбалгии в этом случае обычно следующие:
- болезни почек и органов мочевыделительной системы (пиелонефрит, гломерулонефрит, мочекаменная болезнь, хронический цистит, закупорка мочеточников);
- заболевания репродуктивных органов (воспаление яичников, хронический простатит, гиперплазия предстательной железы, сальпингоофорит);
- половые инфекции (гонорея, хламидиоз, трихомониаз, уреаплазмоз).
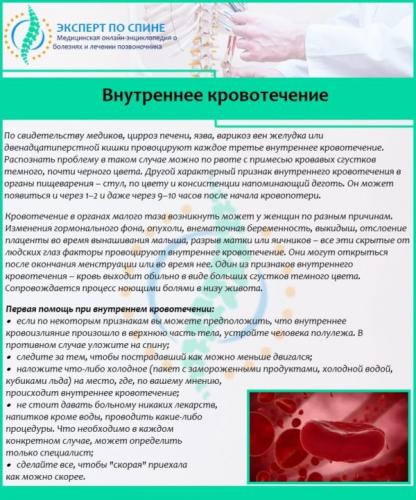
Люмбалгия, которая не проходит в течение 5-7 дней и при этом сопровождается сильными болевыми ощущениями не только в спине, но и в животе, может быть следствием внутреннего кровотечения в органах малого таза. Это жизнеугрожающая патология, поэтому при появлении опасных симптомов (черный дегтеобразный стул, кровянистые выделения из ануса или влагалища, примесь крови в моче, высокая температура) следует сразу обращаться за врачебной помощью.
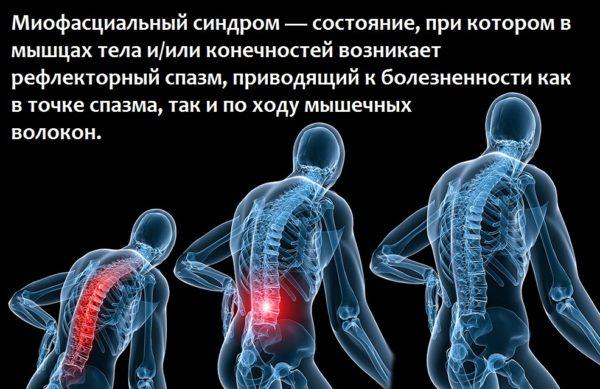
Спровоцировать боль в пояснице может и миофасциальный синдром, который в большинстве случаев является следствием заболеваний опорно-двигательной системы. При данной патологии нарушается тонус мышечной мускулатуры, мышцы отекают, сдавливая нервные окончания спинномозговых нервов (включая седалищный нерв, который проходит через тазовую область и обе конечности до ступней).
Обратите внимание! Консультация сосудистого хирурга может потребоваться, если у человека имеются признаки патологического расширения брюшной аорты (аневризма аорты). При аневризме происходит повреждение стенок кровеносного сосуда и его расширение, что также может быть источником отраженной боли в пояснице.
Классификация
Всего выделяют три вида люмбалгии, классификация которых производится по основу патогенетическому механизму и причине возникновения приступа.
Виды люмбалгии
| Разновидность | Причина возникновения |
|---|---|
| Вертеброгенная. | Дегенеративные изменения в позвоночнике на уровне L1-S5, приводящие к деформации данного позвоночного сегмента. |
| Мышечно-тоническая. | Воспаление паравертебральных мышц, скопление в них воспалительного экссудата, мышечный спазм (в области поясницы выявляются типичные триггерные точки – узелки напряжения в мышечных волокнах). |
| Ангиоспастическая. | Хроническое нарушение микроциркуляции крови в сосудах позвоночника. |
 Бывают ситуации, когда в пояснице возникает резкая и совершенно нестерпимая боль, обычно вызванная защемлением нерва. Чтобы узнать, какая первая помощь необходима для быстрого купирования болевых ощущений, рекомендуем ознакомиться со статьей по ссылке.
Бывают ситуации, когда в пояснице возникает резкая и совершенно нестерпимая боль, обычно вызванная защемлением нерва. Чтобы узнать, какая первая помощь необходима для быстрого купирования болевых ощущений, рекомендуем ознакомиться со статьей по ссылке.
Как проявляется люмбалгия?
Люмбалгия – это хроническая боль в поясничной области, поэтому для постановки правильного диагноза врачу необходима подробная информация о течении болевого синдрома, его локализации, длительности и особенностях. К типичным симптомам люмбалгии, отличающим ее от люмбаго и других болевых синдромов, относятся следующие признаки:
- усиление после непродолжительной (не более получаса) ходьбы, а также длительного сидения или стояния;
- ослабевание болезненных ощущений в положении лежа или при отсутствии физической и двигательной нагрузки;
- острые стреляющие боли при наклонах вперед (возможно возникновение на фоне длительной ноющей боли умеренной интенсивности);
- чередование периодов ремиссии и обострения.
Отличительной особенностью люмбалгии является локализация боли в момент начала приступа. Неприятные ощущения (прострелы, жжение, болезненная пульсация) всегда возникают в области поясницы, после чего могут спускаться вниз, переходя на ягодицы и нижние конечности.
Как выяснить причину люмбалгии?
Диагностика люмбалгии всегда направлена на установление причины ее возникновения. Если пациента беспокоит люмбалгия, начать обследование следует с посещения невролога, хирурга, ортопеда или вертебролога. При наличии свежих травм и повреждений позвоночника показан осмотр и консультация травматолога. Если врач заподозрит аневризму брюшной аорты или неврологические патологии (радикулит, корешковые синдромы, межпозвоночные грыжи), потребуется заключение нейрохирурга.
Основу диагностики при любых формах люмбалгии составляют следующие способы обследования:
- рентгенологическое исследование (рентген). Данный метод диагностики показан при подозрении на травмы и используется для выявления первичных патологий и деформаций костного осевого скелета;
- магнитно-резонансное сканирование. МРТ назначается больным с признаками опухолевых, инфекционных, инфекционно-воспалительных процессов, а также при подозрении на межпозвоночные грыжи и протрузии (включая грыжи Шморля). Данный метод диагностики считается достаточно безопасным и не требует специальной подготовки, а его неоспоримым преимуществом является возможность исследования глубоких слоев паравертебральных мягких тканей (мышечного волокна, связок, сухожилий и т.д.);
- мультиспиральная (компьютерная) томография. КТ имеет гораздо больше противопоказаний, чем любой другой вид обследования, поэтому применяется лишь в крайних случаях, когда получить полную клиническую картину имеющихся нарушений невозможно при помощи стандартной рентгенографии. Использование мультиспирального сканирования позволяет получить трехмерные изображения костных структур и поставить точный диагноз, если у врача есть сомнения после проведенного рентгенологического облучения;
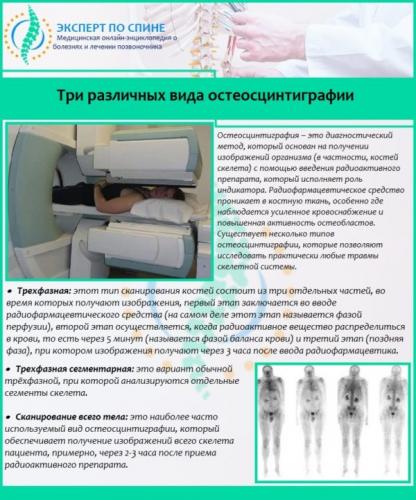
- остеосцинтиграфия (сканирование костной ткани позвоночника). Это современный метод лучевой диагностики, который применяется для получения данных о функциональном состоянии костей позвоночника;
- денситометрия (измерение плотности костной массы) показана при хронических переломах, которые могут быть признаком остеопороза;
- дифференциальная диагностика направлена на исключение патологий мочевыводящей и мочеполовой системы, а также репродуктивных органов.
Как справиться с болью?
Существует много способов борьбы с люмбалгией в домашних условиях, но использовать их можно только в качестве неотложной помощи, когда необходимо быстро восстановить подвижность и трудоспособность больного. Максимальный срок использования любого из перечисленных ниже средств – 5-7 дней. Если за это время видимых улучшений не наблюдается, следует сразу обратиться за консультацией специалиста.
- Прогревание поясницы. Это один из самых действенных методов быстрого устранения болей при люмбалгии, но перед его использованием важно исключить возможные инфекционно-воспалительные процессы в позвоночнике и мышцах. В качестве источника тепла можно использовать пуховый платок, пояс из натуральной шерсти, мешочек с солью, грелку. Если есть возможность, тепловой компресс лучше держать в течение суток.
- Горячий душ. Быстро прогреть поясницу в домашних условиях можно при помощи горячего душа (нежелательно использовать для этих целей ванну). Принимать его следует не больше 10-15 минут, а после самой процедуры лучше лечь в кровать и укрыться теплым одеялом.
- Разогревающие мази. Наиболее эффективными мазями для уменьшения болей при люмбалгии и радикулите считаются средства на основе пчелиного яда или яда гадюк («Випросал», бальзамы «Живокост», «Софья», «Суставит»).
При сильных болях лучше использовать препараты с камфорным спиртом и скипидаром, например, «Капсикам». Наносить любую мазь при люмбалгии необходимо до 3-4 раз в день.
- Тепловые аппликации. Для тепловых аппликаций используются природные минералы из группы углеводородов, которые относятся к производным нефтяной группы (озокерит, парафин). Перед использованием их необходимо немного нагреть, после чего приложить к области поясницы на 20-30 минут. Процедуру повторять 2 раза в день.
В качестве первой помощи также могут применяться обезболивающие таблетки и анальгетики («Баралгин», «Ибупрофен», «Нимесулид», «Кеторол»), но и использовать их дольше 3 дней без назначения врача не рекомендуется.
Основное лечение
Терапия люмбалгии направлена на устранение вызывающей ее причины и может включать следующие методы:
- физиопроцедуры (УВЧ, магнитотерапия, электрофорез);
- ЛФК;
- тракционное вытяжение позвоночника (метод мобилизации позвоночника, широко применяющийся в мануальных практиках);
- использование специальных ортезов (корсетов, фиксаторов, бандажей).
Медикаментозное лечение зависит от основного заболевания и сопутствующих осложнений. Для устранения воспалительного процесса назначаются глюкокортикоидные гормоны (иногда в виде блокад одновременно с новокаином или лидокаином) и нестероидные противовоспалительные средства – производные пропионовой и уксусной кислоты. При мышечно-тонической форме люмбалгии показано применение м-холиномиметиков («Сирдалуд», «Толперизон»), витаминов группы B («Мильгамма», «Комбилипен»).
Для лечения ангиоспастических болей применяют корректоры микроциркуляции («Актовегин», «Трентал»).
Важно! В случае отсутствия положительной динамики в течение 3-4 месяцев консервативного лечения больному может быть рекомендована хирургическая коррекция. Методы операционного лечения зависят от имеющихся нарушений первопричины болевого синдрома.
Немного о профилактике
Люмбалгия в большинстве случаев склонна к прогрессирующему течению, поэтому важно своевременно обеспечивать необходимую профилактику, которая заключается не только в раннем лечении заболеваний позвоночника, но и в соблюдении определенных рекомендаций по режиму и образу жизни.
- Подвижность. Гиподинамия – одна из основных причин вертеброгенной люмбалгии, поэтому важным условием ее профилактики является достаточная двигательная активность (ходьба пешком, утренняя гимнастика, плавание, групповые занятия).
- ЛФК. Если у человека уже есть диагностированные проблемы с позвоночником, важно регулярно выполнять комплекс специальных лечебно-оздоровительных упражнений, которые помогут улучшить работу и предотвратить дальнейшие повреждения пораженного сегмента.
- Контроль веса. Больные с различными стадиями ожирения входят в группу повышенного риска по развитию люмбалгии, поэтому для профилактики хронических болей в пояснице важно контролировать массу тела, не допускать переедания и лечить заболевания, сопровождающиеся нарушением обменных процессов.
- Отказ от вредных привычек. Если пациент страдает алкогольной или табачной зависимостью, рекомендуется проконсультироваться с наркологом. Алкогольные пары и токсины замедляют всасывание некоторых веществ и витаминов и нарушают кровообращение, повышая риск люмбалгии и различных патологий опорно-двигательной системы, связанных с дистрофическими процессами в хрящевом волокне.
Профилактика во время беременности заключается в рациональном и сбалансированном питании, контроле психоэмоционального состояния, ношении специального бандажа и регулировании физической нагрузки.
Видео – Вертеброгенная люмбалгия
Люмбалгия – это одна из самых распространенных неврологических патологий, в большинстве случаев являющаяся проявлением заболеваний и травм позвоночника. Если боль беспокоит постоянно, следует обратиться к специалисту. Важно понимать, что лечение люмбалгии народными методами малоэффективно и не может устранить первопричину болевого синдрома. В некоторых случаях больному может потребоваться операционное лечение, поэтому игнорировать патологические признаки, особенно если они сопровождаются другими симптомами, ни в коем случае нельзя.






















-150x95.jpg)