Пародонтит – это воспалительный процесс пародонта. Пародонт в свою очередь это комплекс тканей (десна, периодонт, цемент зуба, надкостницу и альвеолярные отростки) который удерживают зуб в альвеоле.
Основными симптомами воспалительного процесса являются:
- кровоточивость десен при чистке зубов
- неприятный запах изо рта
- зубы покрыты темным налетом
- припухают десны
- оголились шейки зубов
- появилась подвижность зубов
Существуют местные и общие причины возникновения пародонтита.
Местные:
- Зубная бляшка, зубной налет и зубной камень.
Бактериальный налет представляет собой липкую, бесцветную пленку и постоянно образующуюся на зубах. Если налет не удалять, он отвердеет и образует грубый пористый нарост, который называется камнем. Бактерии, находящиеся в зубном камне, продуцируют токсины (яды), которые раздражают десну, вызывая ее покраснение, чувствительность, отек и кровоточивость. При прогрессировании заболевания токсины могут привести к разрушению пародонта, образованию карманов, которые заполняются налетом. Поддерживающая зубы кость подвергается постоянному разрушению. Постоянное удаление налета с помощью чистки зубов, использования зубной нити и профессионального ухода может минимизировать риск появления заболевания десен. Однако, если не проводить никакого лечения, пораженные зубы могут приобрести подвижность и, в конечном итоге, выпасть.
- Состав и свойства слюны.Особое значение в роли обмена веществ и образования патологий пародонта отводится слюне и ее составу. Ведь именно она является источником ферментов первично расщепляющих пищу, источником микроэлементов, а значит, в немалой степени ее свойства способны влиять на образование зубных отложений, и его состав.
- Перегрузка пародонта.При перегрузке пародонта (ранней потери зубов, аномалиях прикуса) возникает изменение трофики — питания тканей, что неизбежно приводит к их изменению.
- Недогрузка пародонта.Отсутствие нагрузки на пародонт, при жевании, провоцирует начало атрофического процесса в его тканях.
Общие:
- Дефицит витаминовС, В1, А, Е. Особо выделяют витамин С. Так как его недостаток существенно сказывается на состоянии коллагеновых волокон, которые в свою очередь являются частью тканей пародонта.
- Эндокринные нарушения особенно нарушение функции половых, паращитовидных, и щитовидной железы. Также отмечается склонность к пародонтиту у лиц страдающих диабетом.
- Болезни ЖКТязвенная болезнь желудка и двенадцатиперстной кишки, способствует накоплению гистамина в сыворотке крови, действие которого на сосуды нередко приводит к изменениям в пародонте.
- Патологии кровианемия, лейкемия, нарушение свертываемой и фибринолитической систем, нейтропения, приводят к дистрофическим изменениям в пародонте, гиперплазии десневого края, резорбции и остеопорозу костной ткани.
- Психосоматические факторы Прием лекарственных седативных препаратов, нейролептиков, транквилизаторов, приводящих к ксеротомии; гиперкинезия (бруксизм) жевательных мышц при стрессе, нередко становится фактором способствующим развитию пародонтита.
МЕСТНОЕ ЛЕЧЕНИЕ
- Устранение факторов, травмирующих пародонт (десну)
- Медикаментозная противовоспалительная терапия
- Хирургические операции на пародонте
- Ортодонтическое лечение (при необходимости)
- Рациональное протезирование и шинирование
ОБЩЕЕ ЛЕЧЕНИЕ
- Терапия сопутствующих заболеваний, ухудшающих состояние десен
- Общеукрепляющие мероприятия, улучшающие иммунитет, регенерацию, обмен веществ
- Рациональное питание
Несмотря на многочисленные литературные данные, описывающие пародонтально-эндодонтические патологии, они так и остались не до конца понятными врачам-клиницистам. Анатомическое соединение между пульпой зуба и пародонтом обеспечивает путь для свободной миграции патологических поражений. Как пульпа, так и пародонт являются мезенхимальными по происхождению, и на стадии полной сформированности обоих сохраняют связь через периапикальное отверстие, систему латеральных канальцев, открытие дентальные тубулы и канавки развития. Именно по вышеупомянутым структурам патология пульпы может продвигаться в структуру пародонта, и наоборот – патолога пародонта ретроградно поражать ткани пульпы. Данные, имеющиеся в литературе, остаются не до конца консолидированными по отношению к конкретным терминам, диагностическим критериям и протоколам лечения. Такие несоответствия, как и клиническое и рентгенологическое сходство пародонтальных и эндодонтических патологий, усложняют процесс диагностики и лечения пародонтально-эндодонтических поражений. В данной статье будет рассмотрена основная терминология, касающаяся именно пародонтально-эндодонтической патологии как отдельной нозологии, а также диагностические критерии, позволяющие проводить дифференциальную диагностику и влияющие на выборе лечения подобного типа нарушений.
Терминология
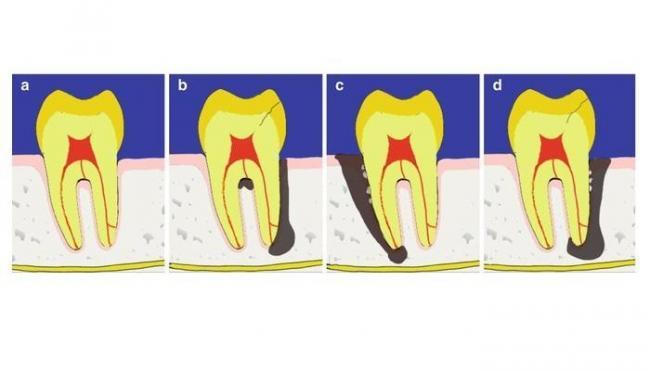
Термин пародонтально-эндодонтическая патология довольно вариативно определяется в литературе. Первая система классификации подобного типа поражений была разработана Simon в 1972 году и учитывала происхождении поражения – из структур пульпы или же пародонта. Диагностические подвиды включали первично эндодонтические патологии, первично пародонтальные, первично эндодонтические/вторично пародонтальные, первично пародонтальные/вторично эндодонтические, и истинные пародонтально-эндодонтические поражения (фото 1).
Фото 1. Классификация пародонтально-эндодонтических патологий Simon.
В 1975 году Guldener расширил классификационную систему Simon в отношении как причины патологий, так и их лечения. Затем он разделил первично эндодонтические/вторично пародонтальные патологии на те, которые вызваны острыми или хроническими перирадикулярными патологиями, и те, которые были вызваны ятрогенными поражениями после эндодонтического лечения, как в случаях перфораций. Первично пародонтальные/вторично эндодонтические патологии были далее разделены с учетом параметра витальности пульпы, а истинные пародонтально-эндодонтические оставались нетронутыми в классификации как отдельная категория. Спустя несколько десятилетий Torabinejad и Trope предложили еще одну систему классификации, основанную на происхождении пародонтального кармана, и использовали для этого шесть категорий: поражения эндодонтического происхождения, поражения пародонтального происхождения, комбинированные эндо-пародонтальыне поражения, отдельные эндодонтические и пародонтальные поражения, поражения с сообщением и поражениями без сообщения. В 2009 году Abbott и Salgado предложили упрощенную систему классификации, которая описала пародонтально-эндодонтические поражения как «параллельные» поражения, с или без связи между эндодонтическими и пародонтальными патологическими процессами. Несмотря на многочисленные изменения, предложенные с 1972 года исходная система классификации Simon остается наиболее общепринятой; поэтому в оставшейся части этой статьи будет использована его оригинальная терминология.
Система классификации Simon
Simon классифицировал пародонтально-эндодонтические поражения на основании как клинических, так и рентгенологических результатов диагностики:
Первичные эндо-поражения развиваются в области пульпы зубов. Клинически удается обнаружить, что пульпа полностью некротизирована. Потери пародонтального прикрепления не наблюдается. Отек или свищевой ход если и диагностируется, то локализируется близко к периапикальной области. Рентгенологические, область костной деструкции ограничена периапикальным участком или областью вокруг латеральных канальцев. Маргинальной потери костной ткани или внутрикостных дефектов не отмечается.
Первично эндодонтические/вторично пародонтальные поражения развиваются из области хронической апикальной патологии. Миграция инфекции коронально вдоль пародонтальной связки провоцирует разрушения смежной костной ткани до границы краевого пародонта. Клинически отмечается некроз пульпы, но, в отличие от первично-эндодонтического поражения, отмечаются и признаки вовлечения в процесс тканей пародонта (потеря пародонтального прикрепления). Глубина пародонтального зондирования может быть не изменена, однако отеки и свищевые ходы формируется уже более коронально, по сравнению с теми, которые образуются только в результате независимой эндопатологии. Рентгенографически отмечается деструкция костной ткани в области альвеолярного гребня, которая продолжается до апикального участка (апикомаргинальные поражения).
Первичные пародонто-поражения развиваются в области маргинального пародонта. Клинически отмечается потеря пародонтального прикрепления и подвижность зубов. Врач может диагностировать расширение пародонтального кармана, при этом пульпа зуба может оставаться витальной. Рентгенологически визуализируется горизонтальная потеря костной ткани и наличие внутрикостных дефектов. Апикальная патология, как правило, не отмечается.
Первично пародонтальные/вторично эндодонтические поражения развиваются в результате расширения пародонтального кармана с вовлечением в процесс корня зуба до участка апикального отверстия или боковых каналов. Клинические признаки похожи на те, которые отмечаются при первично пародонтальных патологиях. Иногда, витальность пульпы является компрометированной. Рентгенологически отмечаются внутрикостные дефекты, простирающиеся вплоть до апикального отверстия.
Истинные комбинированные поражения является результатом слияния независимых пародонтальной и эндодонтической патологий. Клинические и рентгенологические признаки напоминают первично пародонтальные/вторично эндодонтические поражения. Отмечается расширение пародонтальных карманов, пульпа девитальна, присутствуют апикомаргинальные дефекты.
Пародонтально-эндодонтические патологии за своими клиническими и рентгенологическими признаками напоминают ряд других поражений, по типу вертикальных переломов корня, пародонтальной потери костной ткани в результате осложнений эндодонтического лечения, анатомических дефектов, в редких случаях – новообразований костной ткани и метастаз других видов неоплазий. Поэтому тщательная оценка и анализ клинических и рентгенологических данных необходимы для проведения надлежащей дифференциальной диагностики и постановки окончательного диагноза. В отдельных случаях требуется проведение хирургического обнажения области поражения и получения образцов тканей для биопсии.
Лечение
Постановка правильного диагноза облегчает выбор надлежащего лечения пародонтально-эндодонтических патологий. При лечении первично эндодонтических нарушений необходимо провести соответствующую очистку канала и реставрационное лечение. В подобных случаях пародонтальные вмешательства не являются необходимыми, а результаты успешности достигают 97%.
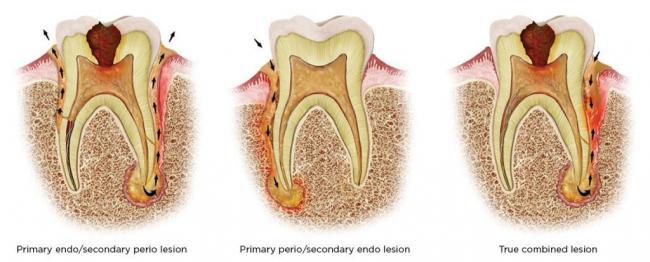
Первично эндодонтические/вторично пародонтальные поражения требуют многодисциплинарного подхода к лечению, включая проведение эндодонтического вмешательство и, возможно, базового пародонтального лечения. В подобных случаях пародонтальный карман формируется посредством деструкции пародонтальной связки из-за хронического воздействия медиаторов воспаления в условиях локального очага инфекции. После эндодонтического лечения удается исключить влияние бактериального фактора, но общий прогноз зависит от уровня сохранения пародонтального прикрепления и морфологии костной ткани в области корня зуба. При надлежащем лечении удается добиться восстановления всех поражённых участков пародонта и вместе с тем замечательных результатов эндодонтического вмешательства (фото 2-4).
Фото 2. Наличие апикомаргинального костного дефекта в области дистальной части 29 зуба. Диагноз – некроз пульпы 29 зуба, наличие хронического апикального абсцесса.
Фото 3. Рентгенограмма после эндодонтического лечения зуба: в результате эндодонтического лечения развилась комбинированная патология с поражение тканей пародонта.
Фото 4. Вид через 1 год после лечения: полное заживление костного дефекта.
Первично пародонтальные/вторично эндодонтические поражения и истинные комбинированные поражения также требуют многодисциплинарного подхода к лечению, однако, учитывая степень потери пародонтального прикрепления, на первое место выходит восстановительная пародонтальная терапия. При контроле эндодонтического статуса, прогноз лечения определяется возможностью восстановления пародонтального дефекта, и уже присущим уровнем потери пародонтального прикрепления и окружающей костной ткани. Кроме того, потеря пародонтального прикрепления негативно сказывается и на результатах эндодонтического лечения. В обеих случаях первично нужно проводить эндодонтическое вмешательство, и только после – пародонтальную терапию. Поскольку контроль пульпарной инфекции является обязательным для успешности дальнейших пародонтальных вмешательств.
После завершения эндодонтического лечения базовая терапия пародонта должна включать скейлинг и кюретаж с или без сепарации лоскута. Таким образом удается снизить бактериальную нагрузку в области пародонтального кармана. Через 3-6 месяцев после завершения эндодонтического лечения необходимо оценить уровень апикального заживления и повторно провести диагностику пародонтологического статуса. Если результаты повторной диагностики являются благоприятными, врач может провести процедуру пародонтального регенераторного вмешательства посредством направленной тканевой регенерации (НТР); имплантации производных матричных белков эмали; применения сигнальных молекул, по типу факторов роста. Эти методы лечения способствуют формированию новых тканей цемента, периодонтальной связки и кости для достижения эстетических и гигиенических результатов реабилитации. Для случаев с тяжелыми пародонтальными дефектами, не поддающимися регенеративной терапии, может понадобиться проведение процедуры резекции корня. Лечение случаев первично пародонтальных/вторичного эндодонтических патология и истинных комбинированных поражений значительно менее предсказуемо, чем лечение тех, которые развиваются из первично эндодонтических нарушений. Без сопутствующих регенеративных процедур успех подобного лечения колеблется от 27 до 37%. При реализации регенеративного подхода после эндодонтической терапии, вероятность успешного исхода улучшается до 77,5%. Неспособность устранения подобного типа поражения провоцирует постепенную потерю костной ткани и даже возможную потерю причинных зубов (фото 5-7).
Фото 5. В области дистальной поверхности 19 зуба отмечается потеря пародонтальных тканей.
Фото 6. Рентгенограмма через 18 месяцев: прогрессирование пародонтального поражения. Наличие апикомаргинального дефекта в области дистального корня, поражение участка фуркации. Клинические симптомы свидетельствуют о некротическом поражении пульпы. Пациент от лечения отказался.
Фото 7. Рентгенограмма через 2 года: в результате прогрессирования поражения, патология приобрела форму истинной пародонтально-эндодонтической.
Резюмируя все вышесказанное можно систематизировать протоколы лечения в следующие в зависимости от начальной этиологии:
- первичные эндопоражения: эндодонтическое лечение;
- пародонтально-эндодонтические патологии;
- первично эндодонтические/вторично пародонтальные: эндодонтическое лечение, затем – базовая пародонтальная терапия;
- первично пародонтальные/вторично эндодонтические поражение и истинные комбинированные поражения: поддерживающая пародонтальная терапия, эндодонтическое лечение, через 3 месяца – регенераторная пародонтальная терапия (НТР, применение факторов роста и эмалевых белковых дериватов), в случаях неуспешности – экстракция зуба, ампутация корня, гемисекция;
- первично пародонтальные поражения: базовая пародонтальная терапия.
Выводы
Пародонтально-эндодонтические патологии являются сложными с точки зрения диагностики и лечения. Но при обеспечении комплексного подхода клиницистам удастся достичь успешных результатов реабилитации пациентов с разными типами комбинированных патологий, что в свою очередь позволит значительно улучшить качество стоматологического лечения.
Прогрессирование гингивита и пародонтит
Гингивит — обратимое заболевание, которое поражает десны в случае, если зубной налет вызывает развитие воспаления вокруг десневого края. Если гингивит не лечить, то хроническое воспаление десен может прогрессировать до хронического пародонтита, что приведет к необратимому разрушению тканей пародонта. Несмотря на то, что гингивит прогрессирует не во всех случаях, почти у половины взрослых отмечается предрасположенность к этому.2
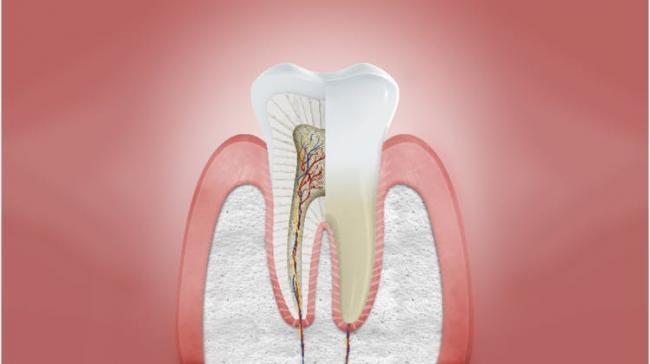
Здоровые десны
Десны без воспаления и без признаков заболеваний пародонта. Характеристики:
- Бледно-розовые плотные десны
- Отсутствие отечности
- Плотное прилегание к зубам
- Десневой край по типу лезвия ножа
- В норме отсутствие склонности к кровоточивости во время чистки зубов или при осмотре полости рта с использованием зонда
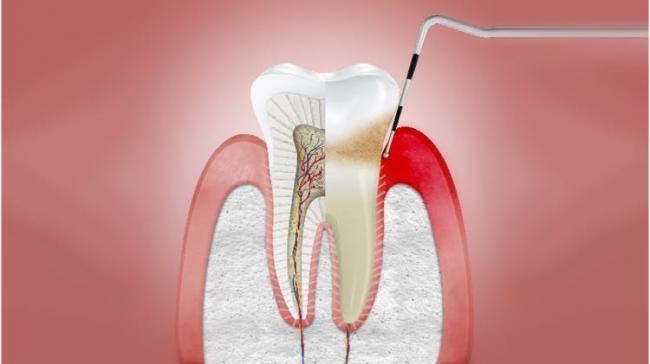
Гингивит
- Изменение цвета десны(или слизистой оболочки)
- Отек десневого края и сглаживание десневых сосочков
- Кровоточивость во время осмотра с использованием пародонтального зонда или во время чистки зубов
- Глубина прохождения зонда в десневую бороздку не более 3 мм
- Степень прилегания десны к зубам без изменений
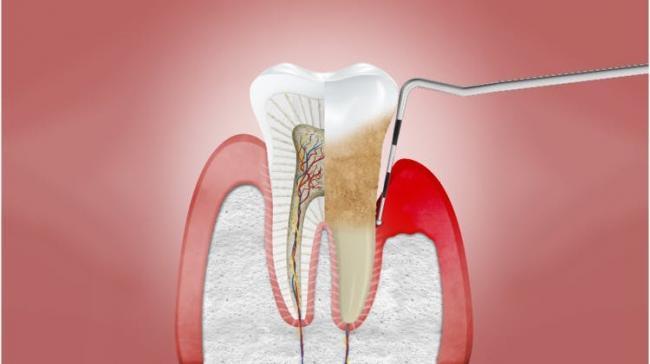
Пародонтит
Необратимое разрушение тканей пародонта в результате хронического воспаления.2 Характеристики включают:
- Видимые признаки воспаления десен
- Кровоточивость во время осмотра с использованием пародонтального зонда или во время чистки зубов
- Разрушение соединительного эпителия и нарушение прилегания десны (образование патологического кармана и рецессия десны)
- Потеря костной ткани альвеолярного отростка
- Подвижность зуба
Формы пародонтита в (соответствии с новой классификацией):8
- Стадия I: Начальный пародонтит
- Стадия II: Умеренный пародонтит
- Стадия III: Тяжелый периодонтит с возможностью потери зубов
- Стадия IV: Тяжелый периодонтит с возможностью потери зубного ряда
Прочие заболевания пародонта
-
Чрезмерное разрастание десны (гиперплазия)2
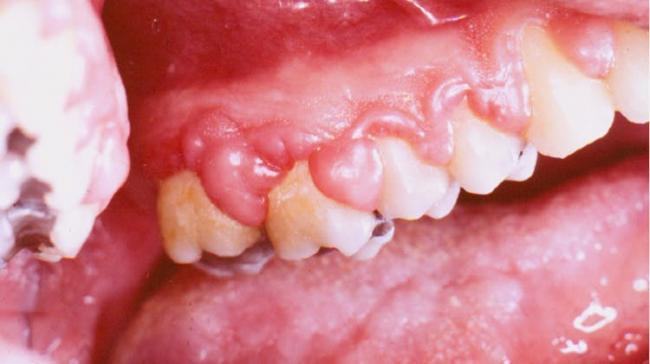
Увеличение десны вследствие ее раздражения, накопления зубного налета, образования зубного камня, постоянного трения, или повреждения или увеличения количества принимаемых лекарственных препаратов
-
Абсцесс пародонта2
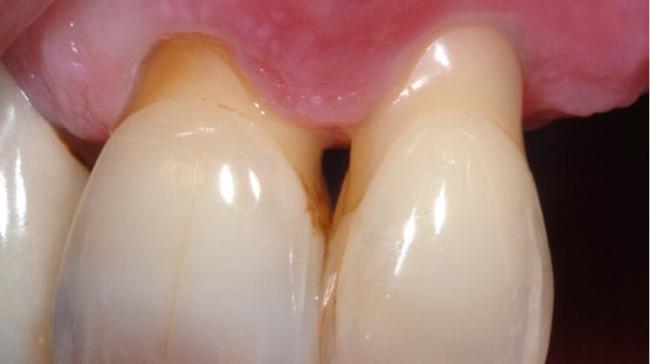
Часто встречающаяся острая инфекция пародонтального кармана. Абсцесс может быть острым и хроническим, при свободном дренировании симптомы могут отсутствовать.
-
Некротический гингивит и некротический пародонтит9
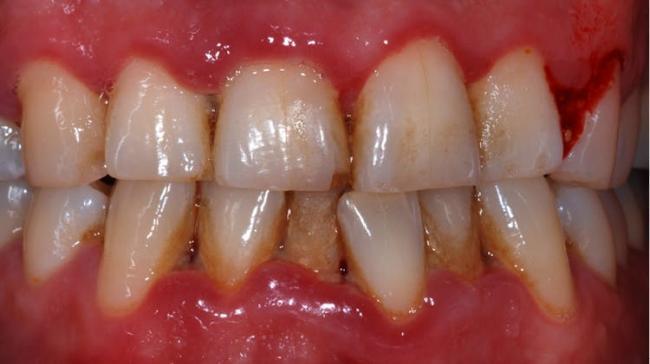
Некротический гингивит (НГ)9 Острый воспалительный процесс тканей десны с наличием некроза / язвы межзубного сосочка, кровоточивости десен и боли.
Пациенты, более предрасположеные к НГ и НП, включают пациентов с ВИЧ-инфекцией и иммуносупрессией, недоеданием, стрессом или курением. Другие факторы включают в себя употребление алкоголя, неадекватную гигиену полости рта, перенесенную проведение перитонеального диализа, возраст и этническую принадлежность.9
-
Пародонтит, ассоциированный с поражением тканей в области верхушки корня2
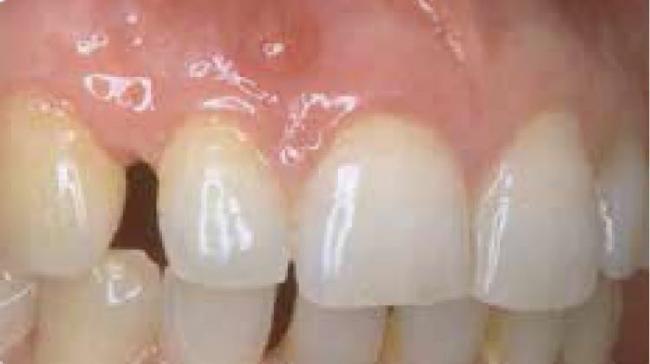
Очаги поражения могут возникать независимо друг от друга или вместе, и начинаются на деснах или верхушке корня зуба.
экспертами-стоматологами году Американская академия пародонтологии (AAP) и Европейская федерация пародонтологии (EFP) вместе с экспертами-стоматологами со всего мира провели Всемирный семинар по пересмотру классификации заболеваний пародонта. Группе было поручено обновить классификацию заболеваний и состояний пародонта 1999 года и разработать аналогичную схему для заболеваний и состояний периимплантных тканей9. Формы заболевания, ранее признанные «хроническими» или «агрессивными», теперь объединены в одну категорию , “пародонтит”.9
| Здоровая десна, гингивит и другие заболевания слизистой оболочки десны8 | |
| Здоровая десна, здоровый пародонт | Клинически здоровая десна на неповрежденном пародонте |
| Клинически здоровая десна при редуцированном периодонте | |
| Гингивит, ассоциированный с дентальной биопленкой | Ассоциированный только с дентальной биопленкой |
| Опосредованный системными или местными факторами риска | |
| Гипертрофия десны, обсусловленная воздействием лекарственных препаратов | |
| Заболевания десен, не ассоциированные с дентальной биопленкой | Генетические / нарушения развития |
| Специфические инфекции | |
| Воспалительные и иммунные состояния | |
| Реактивные процессы | |
| Опухоли | |
| Эндокринные, алиментарные и метаболические заболевания | |
| Травматические поражения | |
| Пигментация десен |
| Формы пародонтита8 | |
| Некротические заболевания пародонта | Некротический гингивит |
| Некротический пародонтит | |
| Некротический стоматит | |
| Пародонтит, как манифестация системного заболевания | Классифицировано в соответствии с кодами Международной статистической классификации болезней и проблем со здоровьем (МКБ) |
| Пародонтит | Стадия – основаны на степени тяжести и комплексности лечения (complexity management) |
| Распространение – локализованный, генерализованный, распределеный по молярным резцам | |
| Степень – признаки или риск быстрого прогрессирования, ожидаемый ответ на лечение |
Таблица адаптирована из: Caton G et al. J Periodontol 2018; 89(suppl 1): S1-S88
Стадии и степени пародонтита
Пародонтит: стадии
Стадию определяют для установления степени тяжести и распространенности заболевания у пациента с использованием измеримого показателя — количества разрушенной и/или поврежденной ткани в результате пародонтита, а также с учетом определенных факторов, от которых зависит степень комплексности долгосрочного лечения в каждом конкретном случае.
Начальную стадию определяют по потере уровня клинического прикрепления десны (CAL). При отсутствии данных о CAL следует выполнить рентгенографическую оценку потери костной ткани (RBL). Потеря зуба вследствие пародонтита может привести к изменению установленной стадии заболевания. Факторы комплексности лечения могут влиять на смещение стадии заболевания к более высокому уровню.
| Пародонтит | 1-я стадия | 2-я стадия | 3-я стадия | 4-я стадия | |
| Степень тяжести | Индекс CAL для межзубных промежутков | 1-2 мм | 3-4 мм | 5 мм | 5 мм |
| RBL | Коронковая треть (<15%)</p> | Коронковая треть (15–33%) | Распространение на среднюю треть корня и далее | Распространение на среднюю треть корня и далее | |
| Потеря зубов (из-за пародонтита) | Потери зубов не происходит | <4 зубов</p> | <5 зубов</p> | ||
| Комплексность | Местное лечение | – Максимальная глубина зондирования 4 мм
– Потеря костной ткани, главным образом, в горизонтальном направлении |
– Максимальная глубина зондирования 5 мм
– Потеря костной ткани, главным образом, в горизонтальном направлении |
В дополнение к критериям комплексности для 2-й стадии:
– Глубина зондирования 6 мм – Потеря костной ткани в вертикальном направлении 3 мм – Поражение фуркации 2-го или 3-го класса – Уменьшение объема костной ткани альвеолярных отростков средней степени |
В дополнение к критериям комплексности 3-й стадии:
Необходимость комплексной реабилитации по причине развития следующих нарушений: – Нарушение жевательной функции – Вторичная окклюзионная травма (увеличение степени подвижности зуба в 2 раза) – Уменьшение объема костной ткани альвеолярных отростков тяжелой степени – Коллапс прикуса, смещение, гиперемия, <20 сохраненных зубов (10 пар противоположных зубов)</p> |
| Степень распространенности и распределение | Добавить к стадии в качестве описания | Критерии описания для каждой стадии:
|
Пародонтит: степени
Степень заболевания определяют для обозначения скорости прогрессирования, восприимчивости к стандартной терапии и потенциального влияния на общее состояние здоровья пациента.
Стоматологам следует сначала оценить состояние пациента на наличие заболевания степени B, после чего установить наличие определенных признаков, позволяющих изменить степень на A или C.
| Прогрессирование | Степень A: низкая скорость | Степень B: средняя скорость | Степень C: высокая скорость | ||
| Первичные критерии
По возможности, следует использовать прямые признаки. |
Прямые признаки прогрессирования | Рентгенографические признаки потери костной ткани или CAL | Потеря не наблюдается в течение 5 лет | <2 мм за 5 лет</p> | >2 мм за 5 лет |
| Косвенные признаки прогрессирования | Степень потери костной ткани, % / возраст | <0,25</p> | 0,25–1,0 | >1,0 | |
| Фенотип | Обширные отложения биопленки при низком уровне разрушения | Наличие отложений биопленки, сопровождаемое разрушением ткани | Разрушение на уровне выше ожидаемого исходя из отложений биопленки; конкретные клинические признаки, указывающие на периоды быстрого прогрессирования и/или раннего начала заболевания | ||
| Факторы, влияющие на изменение степени | Факторы риска | Курение | Не курит | <10 сигарет в день</p> | >10 сигарет в день |
| Сахарный диабет | Нормальный уровень гликемии / отсутствие диагноза сахарного диабета | HbA1c <7,0% у пациентов с сахарным диабетом</p> | HbA1c >7,0% у пациентов с сахарным диабетом |
Три этапа определения стадии и степени заболевания у пациента
1-й этап: первоначальное обследование для оценки заболевания10
Скрининг
- Глубина десневой бороздки или кармана при обследовании всех зубов
- Рентгенографическое исследование всей полости рта
- Отсутствующие зубы
- Пародонтит от легкой до средней степени тяжести, как правило, относится к I или II стадии
- Пародонтит тяжелой или очень тяжелой степени тяжести, как правило, относится к III или IV стадии
2-й этап: определение стадии10
Пародонтит легкой или средней степени тяжести (как правило, I или II стадии):
- Подтверждение потери уровня клинического прикрепления (CAL)
- Исключение причин CAL, не связанных с пародонтитом (например, наличие пломб или кариеса в пришеечной области, перелом корня зуба, травматические причины)
- Определение максимального значения CAL или потери костной ткани по данным рентгенографического исследования (RBL)
- Подтверждение признаков RBL
Пародонтит средней или тяжелой степени (как правило, III или IV стадии)
- Определение CAL или RBL
- Подтверждение признаков RBL
- Обследование на предмет потери зубов вследствие пародонтита
- Оценка факторов комплексности лечения (например, высокая частота CAL, затрудненное хирургическое вмешательство)
3-й этап: Установление степени10
- Расчет RBL (% длины корня x 100), поделенное на возраст
- Оценка факторов риска (например, курение, сахарный диабет)
- Измерение ответа на удаление зубного налета и зубного камня, чистку и полировку корней
- Оценка ожидаемой скорости потери костной ткани
- Подробная оценка рисков
- Учет медицинских факторов и наличия системного воспаления
Более подробная информация о Международном семинаре по классификации заболеваний пародонта и области вокруг имплантатов 2017 г. представлена на веб-сайт perio.org/2017wwdc
Факторы риска развития заболеваний пародонта можно разделить на две категории2

Модифицируемые факторы риска
Местные
- Наличие зубного налета и зубного камня2,5
- Ношение частичных съемных зубных протезов2
- Дефицит места в зубном ряду, в том числе открытые контакты и нависание или недостаточное качество контурирования пломбы2,5
- Анатомические факторы, в том числе неправильное расположение зубов, фуркация корней, бороздки и вдавления на корнях, а также эмалевые капли2,5
Системные
- Недостаточная гигиена полости рта2
- Курение и употребление табака2
- Стресс2
- Неправильное питание2
- Сахарный диабет (недостаточно контролируемый)2
- Применение лекарственных препаратов, вызывающих сухость во рту2
Воздействие на модифицируемые факторы риска, например, улучшение гигиены полости рта, может способствовать улучшению здоровья десен и результатов лечения
Немодифицируемые факторы риска
- Семейный анамнез и генетические факторы2,5
- Некоторые гормональные отклонения, например, в пубертатный период, во время беременности или менопаузы6
- Наличие иммунодефицита2,5
Более подробная информация о факторах риска развития заболеваний пародонта представлена в руководстве для врачей-пародонтологов Good Practitioner’s Guide to Periodontology Британского общества врачей-пародонтологов.
Факторы, препятствующие поддержанию здоровья десен
Труднодоступные места для очищения зубов
- Любая особенность, затрудняющая чистку зубов, может способствовать накоплению зубного налета,5,7 включая:
- Неправильное расположение зубов5
- Нависание краев пломб5
- Неправильное контурирование пломб5
- Использование некоторых видов зубных протезов5
- Образование зубного камня может привести к накоплению зубного налета5
Пациенты могут не обращать внимание на симптомы и рекомендации специалистов
Они могут не обратить внимания на ранние симптомы заболеваний десен по целому ряду причин:
- Недостаточная информированность о важности поддержания здоровья десен (убеждение, что кровоточивость десен — это «нормально»)
- Убеждение, что зубы важнее десен
- Большее внимание к косметическим проблемам в настоящем, чем возможным проблемам, связанным с заболеваниями пародонта, в будущем,
- Ожидание, что врач-стоматолог устранит проблемы с деснами, вместо профилактического поддержания здоровья десен