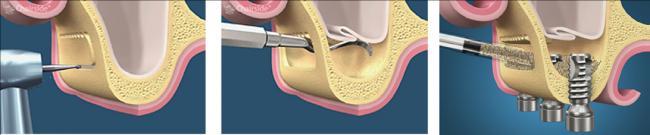
При удалении верхних моляров и премоляров врач должен действовать предельно точно и аккуратно. Ведь неправильные действия грозят тем, что в полость гайморовой пазухи могут попасть осколки корня. Также перфорация возможна при установке имплантата, используемого в имплантологии и при лечении корневых каналов.
Перфорация дна гайморовой пазухи в верхней челюсти является одним из осложнений, возникающее после удаления зуба на верхней челюсти. Это не отдельное заболевание, но в ходе стоматологического воздействия оно возникает довольно часто. Из статьи вы узнаете, что это за патологическое состояние, как оно устраняется оперативным и терапевтическим образом и чем оно чревато для пациента.
Гайморова носовая пазуха находится в самой толще костной ткани, расположенной в верхней челюсти. Ее от полости рта отделяет так называемый альвеолярный отросток, который требуется для образования дна. По физиологическими показателям объем носовой пазухи у взрослых людей может достигать размеров до десяти кубических сантиметров.
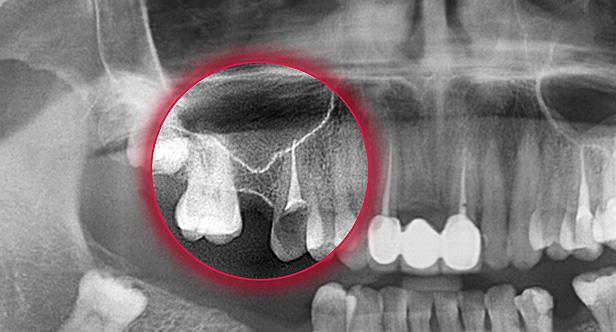
Расположение гайморовой пазухи представляет опасность при проведении определенных хирургических действий с зубами на верхней челюсти. Все дело в корнях зубов, которые могут доходить до дна носовой пазухи или даже пронизывать собой альвеолярный отросток. Разглядеть это можно только на прицельном снимке, который обязательно проводится стоматологом перед проведением оперативного вмешательства.
Ближе всего к верхнечелюстным синусам располагаются моляры и премоляры. Стоит сказать то, что к перфорации предрасполагать может не только особенно анатомическое расположение верхних зубов, но и наличие кистозных новообразований, периодонтита, пародонтита как основного вторичного фактора.
Причины появления перфорации
Физиологическое расположение верхних зубов и сопутствующие патологии являются фактором риска, который может вызвать перфорацию гайморовой пазухи. Осложнения могут быть охарактеризованы стоматологическими операциями. В частности, это санация тканей зуба при глубоком кариесе, удаление части зуба или его корня. Стоматологу важно проводить оперативное вмешательство предельно аккуратно без фрагментации и допущения переломов корней зуба, поэтому и требуется обязательный рентгенологический контроль.
При осуществлении стоматологического лечения, связанного с удалением верхнего зуба мудрости, перфорация может произойти при манипуляциях с корнем зуба, который часто удаляется фрагментарно. Патология возникает также и при манипуляциях в корне зуба при лечении кариеса и когда делается усиленное пломбирование канала.
Перфорация может появиться при резекции корня и установке имплантатов в верхней челюсти. Стоматолог должен действовать предельно аккуратно во время удаления верхнего зуба. Сначала делается снимок верхней челюсти, который позволяет оценить расположение корней относительно гайморовой пазухи, а затем уже врачом определяется последующая тактика терапевтического или хирургического лечения.
Какие факторы учитываются стоматологом при проведении вмешательства?
Вероятность перфорации пазухи увеличивается при расположении зубного корня в непосредственной близости к ней в момент удаления. Поэтому хирургическое лечение должно проводиться с предельной аккуратностью и последующим рентгенологическими контролем состояния тканей после операции. Также стоматолог контролирует состояние тканей при использовании штифтов для имплантации или при обработке корневых каналов в целях пломбирования, так как велик риск проникновения материала пломбы и обломков корня в гайморову пазуху.
Если процесс происходит в момент внедрения импланта в костную ткань или при пломбировании каналов, то это прямая ошибка, которая совершается врачом во время его терапевтической тактики. Единственным способом контролирования манипуляций является рентгенологический контроль и опыт стоматолога, который при работе должен учитывать анатомическое строение верхней челюсти пациента. При этом повреждения дна пазухи чревато серьезными осложнениями, которые сложно устранить. Особенно если это происходит во время имплантации искусственных корней. Костная ткань в области верхней челюсти быстро подвергается дистрофическим изменениям, и это ведет к уменьшению высоты альвеолярного отростка.
При резекции корня для устранения кистозных образований, как и в вышеуказанных случаях, стоматолог должен полностью обследовать пациента. При недостаточном сборе анамнеза может возникнуть перфорация в той ситуации, если врач не знает точного размера костной пластины, которая отделяет дно пазухи от стенки самой кисты. При этом прогноз ухудшается при необходимости удаления большого объема костной ткани.
Симптомы перфорации гайморовой пазухи
Симптоматика заболевания носит специфический характер, особенно если она произошла после удаления корня зуба. При этом пациент может отмечать ее фактически сразу после проведения вмешательства. Она заключается в следующем:
- Появление пузырьков воздуха в крови, которая выделяется из зубной лунки. Количество пузырьков увеличивается при резком выдохе воздуха через нос;
- Отмечается появление кровянистых выделений из носа. Они могут носить скудный характер и выявляются со стороны перфорированной стоматологом гайморовой пазухи;
- Боли в горле, наличие гнусавости, пациент дополнительно отмечает состояние заложенности носа;
- Также больные могут жаловаться на то, что они ощущают, как проходит воздух через лунку. Возможно ощущение чувства тяжести в проекции верхней челюсти. Давящее чувство не пропадает, а только усиливается со временем.
При появлении подобных симптомов следует сразу обратиться за помощью к врачу, который осмотрит пациента и сделает рентгенологическое обследование, на основании которого можно будет судить о степени перфорации.
Заподозрить перфорацию гайморовой пазухи во время проведения имплантации стоматолог может по определенным признакам. Основной – это провал штифта, который попросту он уже не в состоянии укрепить в основании костной ткани. Заподозрить наличие патологии врач может также последующим характерным признакам:
Появление в лунке мелких воздушных пузырьков;
- Инфицирование полости. Как правило это происходит потому, что диагностика перфорации не была произведена полностью или была сделана не до конца;
- Жалобы пациента на острые, неприятные и ноющие боли в области пазухи;
- Гипертрофия и отек слизистой оболочки;
- Нарушение дыхания у пациента, при развитии инфекционного процесса появление гнойных выделений.
Общая симптоматика представлена температурой, слабостью, ознобом, головными болями, которые могут сопровождать воспалительный процесс.
Способы диагностики перфорации дна гайморовой пазухи
В ходе диагностики применяется комплексное исследование и анализ типичной клинической картины, наблюдаемой при перфорации гайморовой пазухи. Учитывается состояние зубной лунки, наличие пузырьков воздуха, кровотечения из носа, боли. Также делается рентгеновская диагностика, которая с высокой точностью показывает область перфорации.
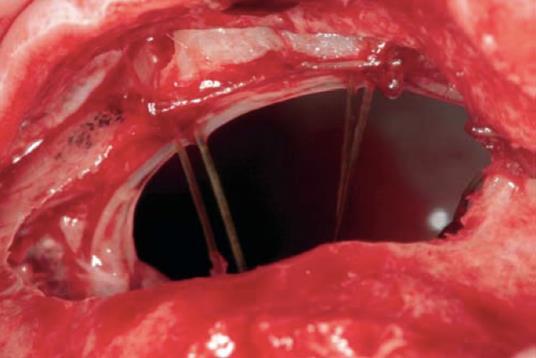
Стоматолог может провести процедуру зондирования перфорированного канала либо удаленного зуба при помощи тонкого медицинского зонда. Это помогает достоверно понять, что в ране нет костного дна. Сам инструмент должен свободно проходить через мягкие ткани не встречая на своем пути препятствий.
Рентген пазух позволяет обнаружить характерные затемнения на снимках, которые образуются в результате скопления кровяных сгустков. Помимо прочего на рентгеновских снимках можно рассмотреть пломбировочный материал, импланты, обломки зубных корней. Часто делается рентгенография с контрастным веществом, помогающая четко визуализировать состояние костной ткани и окружающих тканей.
В таких ситуациях контрастное вещество вводится в полость через перфорационный свищ. Дополнительным способом инструментальной диагностики служит компьютерная томография, определяющая степень перфорации и наличие инородных тел, таких как обломки зуба или остатка пломбировочного материала. При подозрении на перфорацию в обязательном порядке назначается проведение общеклинических анализов, которые могут показать наличие очаговой инфекции в организме пациента.
Лечение патологического процесса
Если в ранке нет осколков, пломбировочного материала и присутствия инфекции, то при таком раскладе стоматолог старается сформировать после удаления зуба сгусток крови в лунке и проследить за тем, чтобы образовавшаяся полость не была подвержена инфекции. Для подобных целей может применяться небольшой марлевый тампон, который пропитывается раствором йода. Сам по себе йод обладает хорошими бактерицидными свойствами, позволяющими быстро устранять все патогенные микроорганизмы.
Чаще всего такой тампон может самостоятельно фиксироваться в образовавшейся раневой полости после удаления зуба. Иногда требуется наложение швов на десну, которые делаются непосредственно стоматологом. Лечение при помощи йодового раствора делается на протяжении шести-семи дней вплоть до момента формирования грануляционной ткани, которая позволяет закрыть перфорацию.
Стоматолог может провести временное закрытие дефекта, осуществляемое благодаря специальной гипоалергенной пластине, изготавливаемой из пластмассы. Сама пластинка надежно фиксируется на соседних зубах при помощи кламмеров. Она аккуратно разобщает полости гайморовой пазухи и рта, что в свою очередь способствует быстрому заживлению и регенерации здоровой ткани в области перфорации.
Важно провести профилактические мероприятия, направленные на то, чтобы предупредить развитие любых воспалительных осложнений. Ведь после удаления зуба при перфорации в раневую поверхность могут попасть патогенные микроорганизмы, способные вызвать серьезный воспалительный процесс.
Профилактика кроется в обязательном приеме назначенных доктором противовоспалительных препаратов и антибиотиков, также используются средства, обладающие сосудосуживающим эффектом, которые останавливают кровотечение.
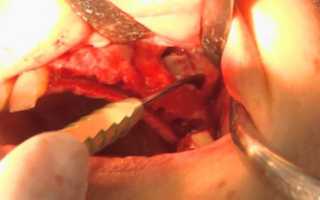
При проникновении в гайморову пазуху инородных тел при перфорации (обломки корней зуба, пломбировочные материалы, прободение импланта) лечение проводится в стационарных условиях. В тяжелых случаях могут проводиться оперативные вмешательства на гайморовой пазухе с ее дальнейшим вскрытием, при котором проводится очищение тканей и удаление инородных тел. После санации делается пластическое закрытие образовавшейся перфорации.
Застарелые перфорации, возникающие после удаления зуба или терапевтического лечения
Если перфорация после удаления зуба не была выявлена, пациент может списывать неприятные ощущения на последствия оперативного вмешательства. Стоит сказать то, что через пару недель проходит стадия острой боли, а в области образовавшегося дефекта гайморовой пазухи появляется так называемый свищ, который соединяет поверхность десны с пазухой.
Данный процесс сопровождается симптомами, характерными для хронического гайморита, помимо прочего пациенты жалуются на боли, гнойные выделения из полости носа, отечность щеки. Лечение заключается в применении терапии, направленной на купирование воспалительного процесса и оперативных способах, которые позволяют устранить инородные тела в гайморовой пазухе.
Если подвести итоги выше сказанному, то можно сказать то, что удаление зубов верхней челюсти, как и их лечение должно проводиться максимально грамотно. Перфорация гайморовой пазухи может грозить довольно серьезными последствиями для организма пациента. В отдельных случаях требуется длительное лечение в стационаре. Особенно опасно присоединение инфекционного процесса.
Избежать подобного осложнения можно при достаточной компетенции стоматолога, который должен перед проведением любых сложных стоматологических процедур, связанных с верхней челюстью, учитывать анатомическое положение зубов и гайморовой пазухи. Основываясь на этом стоматолог обязан выделить все анатомо-топографические особенности пациента и провести квалифицированное лечение.
Перед процедурой удаления, имплантации или лечения верхних зубов доктор должен сделать прицельный снимок, которой поможет визуализировать область, с которой ему предстоит работать. При соблюдении этих условий можно избежать такого серьезного осложнения, как перфорация гайморовой пазухи.
Симптомы одонтогенного гайморита
Симптоматика при одонтогенном гайморите, кистах и полипах носа очень схожа с симптомами многих заболеваний в оториноларингологии :
– частые простудные заболевания
– головная боль, напоминающая мигрень
– временная или постоянная заложенность носа и затруднение дыхания
– неприятный запах из носа и рта
– скопление слизи и мокроты в горле
– слизистые светлые или мутные гнойные выделения из носа
– нарушение функции обоняния
Лечение
В ФГБУ НМИЦ оториноларингологии ФМБА России лечением гайморитов, кист и полипов занимаются специалисты научно-клинического отдела заболеваний носа и глотки под руководством талантливого врача, к.м.н. В.М. Авербуха. Современное диагностическое оборудование Центра, большой опыт врачей и успешное использование последних разработок и методик в области лечения гайморитов, помогает не только правильно диагностировать заболевание, но и назначить эффективное лечение.
Специалисты Центра считают, что не все разновидности кист и полипов требуют хирургического удаления. Как показывает практика, в большинстве случаев,острое воспаление в гайморовой пазухе хорошо поддается консервативному лечению – правильной комбинацией назначения противовоспалительных, антибактериальных и противоаллергических средств. Пациенты должны знать, что киста самостоятельно не рассасывается и только в очень редких случаях эвакуируется из пазухи самопроизвольно. Только специалист может определить разновидность и характер кисты, назначить правильное решение проблемы. При большом размере кисты, которая своим объемом оказывает давление на стенки пазухи, показано хирургическое вмешательство.
Но прежде чем назначить индивидуальный курс лечения, необходимо провести тщательное диагностическое обследование пациента.
Диагностика
В научно-клиническом отделе заболеваний носа и глотки применяют различные современные виды диагностики:
– рентгенография
– ортопантограмма ( панорамная рентгенограмма челюсти)
– КТ околоносовых пазух
– Дентальная КТ
– Видеоэндоскопия носовых пазух
– МР-томография околоносовых пазух
В распоряжении специалистов Центра имеются различные методики, разработанные не только лучшими отечественными и зарубежными клиниками, но свои собственные. Эндоскопическая операция на верхнечелюстной пазухе, которую выполняют как под местной анастезией, так под наркозом, является одной из самых современных методик, используемой в Центре. Данная операция требует высокого мастерства и большого опыта хирурга. Через естественное соустье гайморовой пазухи хирург аккуратно производит эндоскопическое удаление кисты. Инструмент вводится через нос пациента без разрезов и проколов. Хирурги отдела считают, что данная методика не имеет противопоказаний к применению, не приводит к осложнениям, не требует длительного нахождения в стационаре. Однако, если во время не удалось полностью удалить кисту упомянутым способом, хирург с помощью троакара производит 4мм отверстие под верхней губой в преддверии полости рта.
При расположении инородного тела, кисты в области дна пазухи применяется наиболее современная хирургическая методика – малоинвазивное удаление патологических образований инфратурбинальным доступом (через нижний носовой ход), без формирования постоянного сообщения пазухи с полостью носа и сохранением слизистой оболочки. Выбор наиболее эффективного хирургического вмешательства, методики его выполнения – зависят от характера, локализации патологического процесса и опыта хирурга.
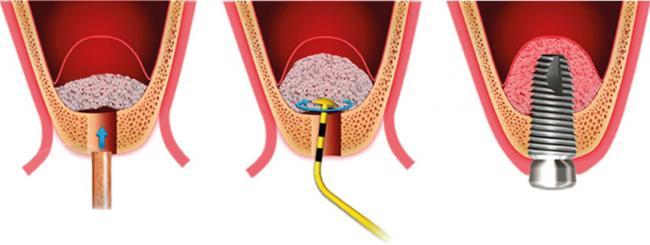
С целью адекватного обнажения наружной поверхности верхней челюсти и предупреждения повреждения ветвей подглазничного сосудисто-нервного пучка в мягких тканях оптимальным является выкраивание трапециевидного слизисто-надкостничного лоскута, позволяющего также при необходимости увеличить размер костного окна, сформированного при синус-лифтинге. В случае наличия больших ПО (диаметром 5–10 мм), остающихся после поднятия СО, рекомендуется применить 2 манипуляции:
1) ушивание с помощью полигликолевой кислоты 6/0 (однако следует учитывать, что технически его сложно осуществить и возможно увеличение размера имеющегося отверстия);
2) накладывание резорбируемой коллагеновой мембраны для укрепления СО, удержания и изоляции введённого остеопластического материала (ОПМ).
Мембрана должна полностью прикрывать костный материал, охватывая при этом медиальную стенку пазухи. Дополнительная мембрана устанавливается в проекции остеотомического отверстия. Однако это ухудшает кровоснабжение ОПМ, и, на наш взгляд, при разрывах СО его лучше не вводить. Если технически невозможно установить мембрану, лучше на этом завершить операцию синус лифтинга и ушить края образовавшейся раны.
При появлении признаков острого воспалительного процесса в зоне проведенного хирургического вмешательства необходимо обеспечить:
- своевременное удаление ОПМ (вытекание его гранул возможно в направлении полостей рта и носа);
- дренажную функцию пазухи;
- обеспечить своевременное устранение патологических очагов в области выполненного хирургического вмешательства.
Обнаружение перфорации СО ВЧП и смещение ОПМ, в свою очередь, дают основание предположить развитие:
а) острого или хронического воспалительного процесса;
б) нарушения нормальной физиологии (дренажной функции и аэрации из-за обструкции выводного отверстия);
в) резорбции установленного ОПМ (однако в ряде случаев оставшаяся часть костного материала оказывается достаточной для отсроченной дентальной имплантации).
Примечание 2.
Обструкция выводного отверстия ВЧП после синус-лифтинга может быть обусловлена:
а) вымыванием или вытеканием ОПМ1 при имевшей место перфорации её СО, которая не была диагностирована во время операции или была недостаточно надёжно устранена;
б) инфицированием пазухи и/или плохо дренированной гематомы;
в) чрезмерным или избыточным введением костного материала, когда наращивание дна пазухи достигает более 15 мм (т.е. до уровня локализации выводного отверстия на медиальной стенке);
г) ретенционной кистой или полипом в пазухе, расположенными непосредственно позади выводного отверстия и, соответственно, перемещающимися кверху при поднятии СО.
Весьма важно в послеоперационном периоде:
а) соблюдение щадящего режима, в частности нельзя в течение двух недель высмаркиваться через нос и чихать с закрытым ртом, заниматься нырянием;
б) исключение травмы альвеолярного гребня съёмными протезами;
в) раннее адекватное вскрытие и дренирование развившейся гематомы.
В плане развития острого синусита должно насторожить появление:
1) односторонних гнойных выделений из соответствующей половины носовой полости;
2) ощущение тяжести и болевого симптома в проекции тела верхней челюсти;
3) отёка тканей подглазничной области и СО носа (преимущественно в среднем носовом ходу);
4) непроходящего кашля (обычно наблюдается при стекании патологического секрета через носоглотку и раздражении СО верхних дыхательных путей).
ЗАКЛЮЧЕНИЕ
Послеоперационное КТ ВЧП позволяет подтвердить: сохранность или разрыв её СО, вытекание (смещение) установленного ОПМ, проходимость верхнечелюстного выводного отверстия и наличие патологических очагов в зоне проведенного хирургического вмешательства.