В результате прямохождения человека позвоночник как осевая структура принял на себя основную нагрузку. Именно поэтому дегенеративные и дистрофические процессы – довольно частые последствия жизнедеятельности человека. Одним из самых распространенных заболеваний опорно-двигательной системы является остеохондроз, который приносит сильный дискомфорт и способен приводить к инвалидности. В данной статье речь пойдет о самой тяжелой форме этой патологии – это распространенный остеохондроз.
Общая характеристика
Остеохондроз — дистрофическое заболевание позвоночника, которое чаще всего поражает грудной, поясничный и шейный отделы. Эта патология имеет прямую корреляцию с возрастом. Болезнь намного чаще встречается у лиц от 40 лет, но в последнее время у нее появилась тенденция омоложения. Распространенный остеохондроз отличается тем, что затрагивает более одного участка отдела либо несколько отделов сразу. Из-за прогрессирующего развития дегенеративных процессов не только в костной ткани, но и в связочном аппарате позвоночника позвонки обретают подвижность и сдавливают нервы и кровеносные сосуды. С этим связана симптоматика распространенного остеохондроза, но примечательно то, что болезнь некоторое время может протекать бессимптомно.
Важно! Патология требует многопрофильного контроля, поскольку затрагивает не только опорно-двигательную, но и нервную систему, а также внутренние органы. Помимо самого позвоночника, патологический процесс может охватывать и другие элементы скелета.
Этиология и патогенез
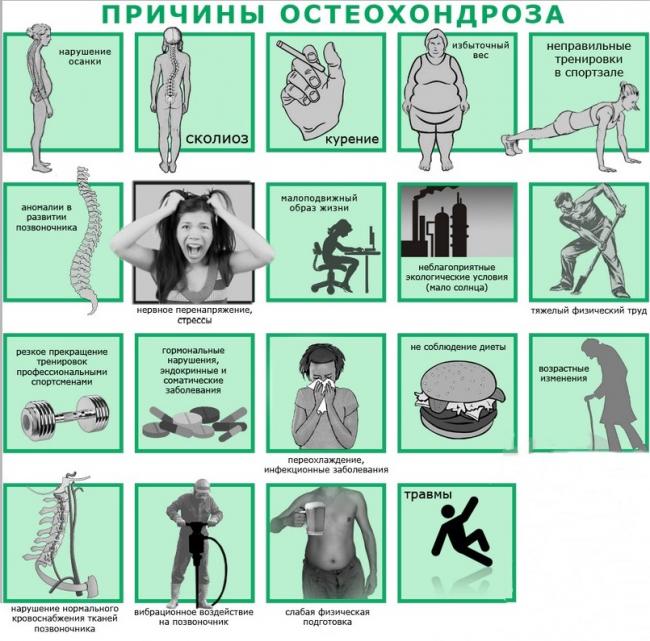
Причин распространенного остеохондроза множество. Некоторые из них связаны с врожденными дефектами скелета, другие – с неадекватной нагрузкой при активной деятельности. Особенно частыми факторами, способствующими разворачиванию клинической картины, являются:
- травмы;
- плоскостопие;
- косолапость — деформация стопы (эквиноварусная, варусная, вальгусная в зависимости от позиции пятки);
- работа, связанная с подъёмом тяжести;
- занятия спорта без разминки и разогревания мышц;
- работа при условиях низких температур.
Низкие температуры относят к провоцирующим факторам, поскольку холод временно меняет молекулярную структуру мягких тканей, снижает интенсивность кровообращения, понижает проводимость нервных импульсов и обмен веществ, следовательно, и функционирование иммунной системы. Остальные причины нарушают биомеханику позвоночника и способствуют быстрому изнашиванию межпозвоночных дисков.
Болевые ощущения при распространенном остеохондрозе могут быть следствием остеофитов или деформации дисков. Боль, обычно, корешковая, т.е. связана со сдавливанием задних корешков нервов.
Распространенный остеохондроз с лёгкостью имитирует другие недуги. При поражении в грудном отделе боль появляется в области сердца и бывает принята за ишемические процессы, а при поражении поясничных отделов – за радикулит.
Симптомы
Клинические проявления будут зависеть от того, какие отделы поражены и в какой комбинации.
При поражении шейного отдела характерны:
- нестабильное давление;
- головная боль;
- нарушение координации;
- боли в руках;
- онемение в верхней части туловища и в руках.
При патологии в грудном отделе:
- межреберная невралгия;
- скованность в руках, шее;
- нарушения функционирования внутренних органов.
При поражении поясничного отдела:
- жжение;
- нарушения мочеиспускания;
- спазмы;
- боль при ходьбе.
Исходя из вышеперечисленного, нетрудно заключить, что патология затрагивает не только позвоночник и крупные суставы, но и вегетативную нервную систему. С последней связаны перебои в работе внутренних органов. Распространенный полисегментарный остеохондроз иногда может обостряться. В таких случаях проявления намного интенсивней. При сочетании нарушений нескольких отделов симптомы будут соответственными.
Видео — Подробно о симптомах остеохондроза
Осложнения
Остеохондроз условно можно разделить на умеренный остеохондроз, который является естественным процессом изнашивания позвоночника в результате жизнедеятельности, и на тяжелый остеохондроз, который чаще всего характеризуется осложнениями.
Умеренный остеохондроз легко поддается консервативному лечению. И если полностью остановить неизбежный процесс старения нельзя, то существенно замедлить вполне возможно. Осложнения, к которым может привести тяжелый остеохондроз, следующие.
- Спондилоартроз.
- Дегенерация межпозвоночных дисков.
- Стеноз позвоночного канала.
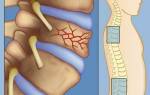
Важно! Межпозвоночные диски выполняют роль амортизатора и снижают трение между позвонками. Дегенеративные процессы в этих структурах могут привести к выпячиванию пульпозного ядра диска и к межпозвоночной грыже. Выпячивание приводит к сдавливанию корешков и к болевому синдрому.
Спондилоартроз – дегенерация дугоотростчатых суставов, соединяющих соседние позвонки. По-другому такие суставы называются фасеточными. При нарушении суставного хряща происходит болезненный контакт между позвонками. При дегенерации фасеточных суставов чаще всего появляются костные разрастания, что приводит к спондилёзу.
Стеноз – сужение (в данном случае, позвоночного канала). Обычно, стеноз – это результат таких патологий, как межпозвоночная грыжа или спондилёз. Костные разрастания и грыжевые выпячивания сдавливают нервные корешки в местах их вхождения и выхода.
Клиническая картина тяжелого остеохондроза является результатом осложнений:
- хронические боли в области позвоночника;
- трение поверхностей костей;
- скованность;
- внезапная мышечная слабость;
- снижение рефлексов;
- покалывание в конечностях;
- иррадиирующая боль;
- симптомы ишиаса.
Ишиас является следствием компрессии седалищного нерва.
Классификация
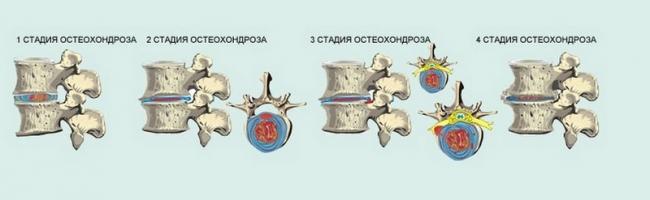
Существует четыре степени остеохондроза. Классификация происходит на основе собранного анамнеза и с помощью инструментальных методов диагностики. Главными критериями в данной классификации являются боль и неврологические симптомы.
- I степень — боль легко купируется медикаментозно.
- II степень — характерны продолжительные боли и деформация позвоночника с умеренной неврологической симптоматикой.
- III степень — боли носят систематический характер, неврологические симптомы значительны.
- IV степень — постоянная боль, множественные неврологические дефициты. Нарушение проведения нервных импульсов. Параличи и парезы.
При распространенном диспластическом остеохондрозе пациенту присваивается статус инвалидности. В зависимости от общего состояния больного, степени и интенсивности развития клинической картины, инвалидность бывает трех групп.
Таблица №1. Типы инвалидности при остеохондрозе.
| Группа | Описание |
|---|---|
| Первая группа | Функции позвоночника утрачены. Пациент не в состоянии самостоятельно передвигаться и ухаживать за собой. |
| Вторая группа | Пациент способен сам передвигаться и выполнять мелкие поручений, но периоды обострения частые. Операция по каким-то причинам противопоказана или бесполезна. Либо хирургическое вмешательство уже было проведено, но оказалось неэффективным. |
| Третья группа | Пациент способен к самообслуживанию. Есть болевые и вестибулярные симптомы, но частота обострений умерена и периодична. |
Группу инвалидности присваивает врач на основе некоторых исследований для оценки трудоспособности.
Диагностика
На приеме у врача диагностика будет состоять из нескольких компонентов. Первым и самым важным является сбор анамнеза на основе субъективной информации, данной пациентом. Обращается внимание на семейный анамнез, поскольку у остеохондроза есть генетическая составляющая. Специалист спрашивает о месте работы, об условиях жизни и о самом течении болезни, а пациент в точности должен описать, что его беспокоит. Наилучшего результата можно достичь при хорошей обратной связи между больным и врачом.
Следующим методом является объективное исследование, которое проводится самим специалистом либо с помощью инструментальных методов. Врач проверяет диапазон движения шеи и конечностей, который может заметно сузиться из-за боли и скованности. Методом пальпации он фиксирует, насколько сильно мышцы подвергаются спазмам и насколько искривлен позвоночник. Обращается внимание на неврологическое исследование, с помощью которого можно проследить ослабленные рефлексы. Такой симптом может быть результатом сдавливания или поражения нерва.
К инструментальным методам диагностики распространенного остеохондроза относятся:
- Рентгенография всего позвоночника в двух проекциях.
- МРТ для оценки связок и нервной ткани.
- Электрофизиологическое исследование для проверки проводимости нервных импульсов.
Рентгенография эффективна для определения наличия костных наростов — остеофитов, сужения позвоночного канала и наличие других заболеваний, которые являются следствием остеохондроза, например, сколиоза.
Вместе с МРТ может применяться и компьютерная томография. С помощью КТ можно определить степень сдавливания нервов шпорами.
Диагноз распространенного полисегментарного остеохондроза ставится в том случае, если были исключены другие патологии, которые вызывают деструкцию позвонков (например, туберкулез) и в случае, если поражены несколько сегментов одного или множества отделов.
Существуют дополнительные методы диагностики. К ним относятся:
- Сканирование кости.
- Дискография.
- Миелограмма.
Сканирование кости позволяет зафиксировать такие недуги, как остеоартроз, переломы или инфекции. Данный метод — радионуклидный, и он подходит для дифференциальной диагностики и для определения возможных осложнений.
При проведении дискографии контрастное вещество вводят в студенистое (пульпозное) ядро межпозвоночного диска. Этот метод эффективен для определения наличия межпозвоночной грыжи.
Миелограмма тоже является контрастным методом исследования. Контраст вводят в спинномозговой канал и регистрируют картину с помощью рентгена или КТ. С помощью данного метода можно определить состояние позвоночного какала, наличие сужений и сдавливаний.
Лечение
Лечение основано на следующих механизмах.
- Замедление дегенеративного процесса путем улучшения снабжения структур опорно-двигательной системы питательными веществами.
- Стабилизация позвоночника.
- Устранение защемления нервных волокон.
- Снятие симптомов.
Для медикаментозного лечения используются следующие препараты:
- нестероидные противовоспалительные средства, которые снимают воспаление и боль;
- анилиды. Например, ацетаминофен снимает боль на начальных стадиях;
- местные анальгетики в виде мазей;
- миорелаксанты для снижения спазма мышц и увеличения диапазона движений;
- витамины группы B для улучшения проводимости нервной ткани;
- хондропротекторы, которые снижают скорость прогрессирования дегенеративных процессов путем встраивания активных веществ (хондоитинсульфата и глюкозамина) в клетки хряща. В результате, нормализуется обмен веществ, снижается клиническое проявление. Препарат используется на протяжении долгого времени и требует особой консультации при беременности, лактации, наличии болезней ЖКТ. Абсолютным противопоказанием является фенилкетонурия;
- спазмолитики снимают спазм гладкой мускулатуры и тем самым облегчают проявления остеохондроза со стороны внутренних органов;
- антиоксиданты;
- антидепрессанты для устранения психосоматической составляющей данной болезни. Они препятствуют передачу нервного импульса центральной нервной системы в головной мозг. Способствуют выработке эндорфинов и позволяют решить проблему с хронической бессонницы из-за постоянной боли.
- невропатические средства для устранения поражений нервных окончаний.
- опиаты при нестерпимой боли и неэффективности других обезболивающих. Например, кодеин, морфин.
В качестве инвазивных медикаментозных процедур используют:
- инъекция стероидов в эпидуральное пространство. Стероиды являются мощными противовоспалительными. Они снимают воспаление нервных корешков, что способствует снятию боли, вызванной радикулопатией. Сложная процедура. Требует квалифицированного специалиста;
- инъекции в фасеточный сустав. Введенные препараты приводят к местному онемению и обезболиванию.
Важно знать! Прием медикаментов предназначен не для избавления от болезни – не существует таких лекарств, которые способны были бы полностью устранить остеохондроз, который является хронической болезнью. Препараты назначаются лишь для купирования симптомов.
В таблице ниже указаны некоторые рекомендуемые лекарства, принцип их действия и дозировка.
Таблица №2. Лекарства при распространенном остеохондрозе.
| Название | Описание | Применение |
|---|---|---|
| Анальгин («Баралгин М», метамизол натрия) | Наиболее распространенное обезболивающее средство. Может применяться при остеохондрозе и других патологиях локомоторной системы, которые сопровождаются болевыми ощущениями. | Анальгин применяется в таблетках и в виде уколов. Применение в таблетках: по 0,5 г 2 – 3 раза в день. Максимальная суточная доза для взрослых людей – 2 г. Применение в инъекциях: Вводить внутримышечно 1 мл 50% раствора анальгина. Противопоказания: бронхиальная астма, тяжелые заболевания печени и почек, тяжелые нарушения со стороны системы кроветворения. Анальгин противопоказан беременным и кормящим грудью женщинам. |
| «Ортофен» («Диклоген», диклофенак, «Вольтарен», «Диклобене», «Клофенак») | Обладает мощным обезболивающим и противовоспалительным эффектом. Считается сильнее «Ибупрофена», однако имеет меньшее количество «побочек». | Диклофенак можно найти в аптеках в виде таблеток и уколов. Применение в таблетках: Принимать по одной таблетке (0,025 г) 2 – 3 раза в день (для взрослых). Применение в виде инъекций: Используется в ампулах, в каждой из которых содержится по 75 мг действующего вещества. Ввести содержимое одной ампулы внутримышечно. Противопоказания: Язва желудка и двенадцатиперстной кишки, бронхиальная астма, воспалительные патологии кишечника в фазе обострения, нарушения функции печени и почек, периоды беременности и лактации. |
| «Кеторолак» (синоним – «Кеторол») | Самое сильное ненаркотическое обезболивающее средство. Применяется при очень сильных болях. Лучше не использовать самостоятельно – только по рекомендациям врача. | «Кеторолак» выпускается в виде таблеток и раствора для внутримышечного введения. Применение в таблетках: по 1 таблетке (0,01 г) по необходимости, но не чаще, чем через 8 часов. Применение в инъекциях: внутримышечно по 1 мл 3% раствора. Курс лечения «Кеторолаком» должен длиться не более 5 – 7 дней. Противопоказания: Язвенная болезнь желудка, тяжелое поражение печени и почек, нарушение кроветворения, кормление грудью и беременность, возраст до 16 лет |
| «Ибупрофен» | Один из самых мощных препаратов, который обладает обезболивающим и противовоспалительным эффектом. | «Ибупрофен» выпускается в таблетках по 0,2, 0,4, 0,6 г. Взрослым необходимо принимать по 1 таблетке 3 раза в день. Первую таблетку принимают утром натощак. Две другие таблетки принимают в течение дня после приема пищи. Противопоказания: Язва желудка и двенадцатиперстной кишки, повышенная кровоточивость, артериальная гипертензия, язвенный колит, сердечная недостаточность во время беременности. |
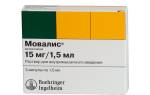
| «Мелоксикам» («Мовалис») | «Мелоксикам» обладает очень сильным обезболивающим и противовоспалительным эффектом. | Применяют в виде таблеток 0,0075 г: по 1 таблетке в сутки во время еды. Принимать с осторожностью при наличии таких заболеваний, как: бронхиальная астма; аллергические заболевания; язвенная болезнь желудка; язва двенадцатиперстной кишки; заболевания почек и печени. «Мелоксикам» противопоказан при беременности и кормлении грудью, в возрасте до 15 лет. |
| Мази | ||
| Противовоспалительные мази: «Фастумгель»; «Быструмгель»; «Финалгель»; «Вольтарен»; «Кетонал»; «Нурофен»; «Найз гель» | Данные мази и гели содержат в качестве основного действующего компонента противовоспалительные лекарственные препараты – диклофенак, ибупрофен и пр. Они избавляют от воспаления, отеков и болей. Использовать их в мазях более безопасно, поскольку лекарства в таком виде никак не влияют на работу внутренних органов. | Необходимо нанести некоторое количество мази на области поражения. Легко втереть, не прилагая больших усилий. Применять препараты в виде мазей – по необходимости. Противопоказания. Открытые раны, царапины, язвы в месте использования, аллергическая реакция на компоненты препарата. |
| Гомеопатические мази: «Цель T»; «Траумель C» | По механизму действия сходны с противовоспалительными и обезболивающими мазями, однако их эффективность до конца не доказана. | Необходимо нанести некоторое количество мази на области поражения. Легко втереть, не прилагая больших усилий. Применять препараты в виде мазей – по необходимости. Противопоказания. Открытые раны, царапины, язвы в месте использования, аллергическая реакция на компоненты препарата. |
| Мази, обладающие обезболивающим и местнораздражающим эффектом: «Капсикам»; «Никофлукс»; «Финалгон»; «Апизартрон» | В состав этих мазей входят активные компоненты, которые усиливают кровообращение, оказывают анальгетическое действие. | Необходимо нанести некоторое количество мази на области поражения. Легко втереть, не прилагая больших усилий. Применять препараты в виде мазей – по необходимости. Противопоказания. Открытые раны, царапины, язвы в месте использования, аллергическая реакция на компоненты препарата. |
| Массажные мази, мази для спортсменов: «Артроцин гель»; «Бальзам Дикуля»; мазь «Шунгит»; мази с пчелиным и змеиным ядом | Снимают боль, усталость и воспаление. Улучшают и ускоряют регенерацию тканей позвоночного столба. | Необходимо нанести некоторое количество мази на области поражения. Легко втереть, не прилагая больших усилий. Применять препараты в виде мазей – по необходимости. Противопоказания. Открытые раны, царапины, язвы в месте использования, аллергическая реакция на компоненты препарата. |
Медикаменты назначаются лечащим врачом. Пациент проинформирован о возможных побочных эффектах каждого препарата и после этого решает сам, какой курс лечения выбрать.
При симптомах, которые дают основания подозревать остеохондроз, обращаются к вертебрологу, ортопеду и неврологу. Качественная медицинская помощь будет заключаться в тесном сотрудничестве этих специалистов между друг с другом и с пациентом.
Физиотерапия
Физиотерапия применяется как комплекс вспомогательных лечебных мероприятий на улучшение кровообращения и обмена веществ в пораженной ткани. При распространенном остеохондрозе применяются следующие методы.
- Электрофорез (основано на перемещении коллоидных частиц под действием внешнего электрического поля).
- Фонофорез (сочетание ультразвукового и медикаментозного воздействия).
- Магнитотерапия (использование статического магнитного поля).
- УВЧ-терапия (ультравысокочастотная терапия).
- Электромиостимуляция (стимуляция нервов и мышц).
- Иглорефлексотерапия (акупунктура).
- Воздействие лазером.
Помимо физиотерапии активно применяются мануальная терапия и лечебная физкультура. Профессиональный массаж может привести к долгой ремиссии. Лечебной физкультурой нельзя заниматься в период обострения болезни, поскольку это может привести к осложнениям. В период ремиссии умеренная физическая нагрузка поддерживает тонус мышц, следовательно, и позвоночник. Упражнения проводятся под наблюдение инструктора, а назначаются лечащим врачом.
Во время обострения нельзя прогревать позвоночник, однако можно носить корсет, но всего несколько часов. В других случаях ношение корсета более нескольких часов является неоптимальным вариантом, поскольку это может привести к атрофии мышц.
Мануальная терапия позволяет увеличить просвет зажатых нервов и снизить неврологическую симптоматику. Альтернативными методами являются пиявки, вакуумный массаж. Эти способы направлены на улучшение кровообращения пораженного места. Полезно санитарно-курортное лечение. Особое предпочтение отдается водным процедурам.
Оперативное вмешательство
При лечении остеохондроза специалисты охотнее прибегают к консервативной терапии, однако для надлежащего эффекта необходимо много времени, терпения и скрупулезного соблюдения пациентом рекомендаций. Если консервативное лечение неэффективно, только тогда следует прибегать к инвазивным методам. Обычно операция носит паллиативный характер. Это означает, что операция будет проведена лишь для снятия симптомов и сравнительного улучшения качества жизни, но не для полного излечения (справедливо сказать, что консервативное лечение тоже не приводит к полному устранению болезни, однако восприимчивость пациента к неинвазивной терапии является признаком хорошего прогноза).
Бывает два типа операции: декомпрессионная и стабилизирующая. Первая направлена на снятие сдавливания нервов, а вторая на стабилизацию позвоночного столба. К декомпрессионным относят следующие операции.
- Фасетэктомия – удаление фасеточных суставов для устранения сдавливания.
- Фораминотомия – увеличение просвета позвоночного канала, который сузился из-за остеофитов.
- Ламинэктомия – удаление задней части позвонка, которая может быть деформирована из-за остеохондроза.
- Ламинотомия – удаление фрагмента задней части позвонка для расширения позвоночного канала.
Данные операции предполагают задний доступ, но при межпозвоночной грыже оперативный доступ будет передним.
Декомпрессионные операции с передним доступом следующие.
- Дискэктомия – удаление межпозвоночного диска.
- Корпэктомия – удаление всего тела позвонка с прилежащими дисками.
К стабилизирующим операциям относят:
- Спондилодез – метод слияния позвонков.
- Искусственный межпозвоночный диск.
Необходимость в стабилизирующих операциях возникает после дискэктомии.
Операции назначаются редко, поскольку есть риск развития серьезных осложнений.
К осложнениям относят:
- рецидивы болевых ощущений;
- ложное сращение;
- инфицирование;
- флебит на конечностях;
- нарушение акта мочеиспускания;
- боль из-за трансплантата;
- поломка внедренных крепежей.
Постоперационный период длится несколько месяцев. Швы заживают через 2 недели после операции. При обнаружении осложнений необходимо срочно обратиться к врачу.
После операции проводят реабилитационный курс для ускорения процессов заживления и восстановления полной трудоспособности.
Общие рекомендации
Правильное питание способствует предотвращению рецидивов обострения распространенного остеохондроза. Правильное питание в первую очередь необходимо для поддержания стабильной массы тела, поскольку избыточный вес является дополнительной нагрузкой на позвоночник. При этом питание должно быть полноценным, витаминизированным и богатым кальцием, магнием и калием. Необходимо ограничить потребление кофе, поскольку он вымывает кальций из организма. Полезно посещать бассейн. Следует избегать постоянного нахождения в одной позе.
При наличии частых обострений и недостатка дисциплины для точного соблюдения рекомендаций правильнее всего пройти полный курс лечения в стационаре под присмотром врача.
Нельзя принимать лекарственные средства самостоятельно.
Подводим итоги
Часто распространенный остеохондроз развивается после не до конца вылеченного «единичного» остеохондроза. Этот факт говорит о том, что при появлении какого-либо дискомфорта необходимо обращаться к доктору незамедлительно, не надеясь, что боль пройдет сама. В таком случае предотвратить развитие других патологий будет намного проще, а вылечить первопричину – тем более.