Радикулит – это комплекс болевых и неврологических симптомов, которые возникают при защемлении или сдавливании нервных окончаний спинномозговых нервов (парно расположенных нервных стволов, соответствующих сегментам спинного мозга).
Несмотря на то, что в 60% случаев радикулит имеет острое течение, вылечить болезнь полностью удается редко: большинство пациентов вынуждены приспосабливаться к заболеванию, а терапия хронического радикулита направлена преимущественно на устранение болевого синдрома и снижение степени компрессии спинномозговых нервных окончаний. Некоторые путают радикулит с приступом люмбаго, но при радикулопатии (патологию еще называют корешковым синдромом) прострелы в пояснице провоцируются сдавливанием нервных корешков, а при люмбаго вызывать болезненные ощущения могут и другие патологические состояния, например, миофасциальный синдром или отек паравертебральных мышц поясницы (без компрессии нервных окончаний).
Этиология и патогенез
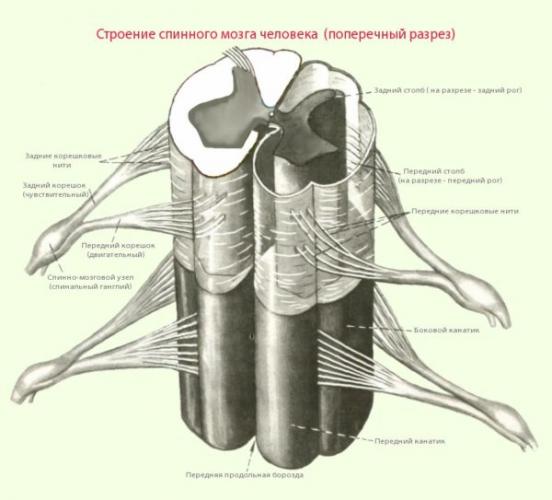
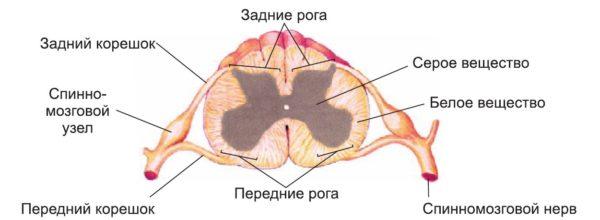
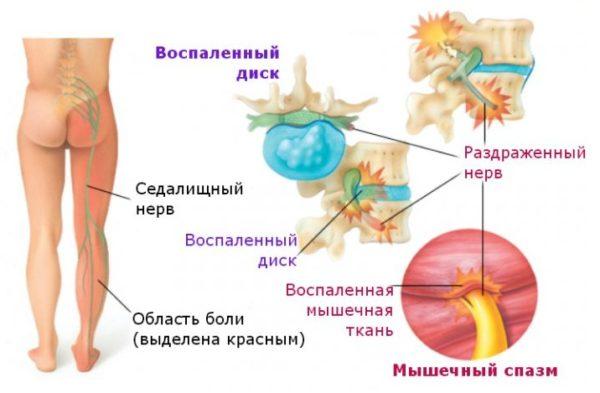
Патогенетическим механизмом радикулопатии (радикулита) выступает сдавливание нервных корешков, которые представляют собой пучки нервных волокон, выходящие из спинного мозга.
Спинной мозг имеет вид полой трубки с толстыми стенками и расположен в центральном позвоночном (спинномозговом) канале, образованном позвоночными дугами.
Помимо спинного мозга в позвоночном канале находятся также кровеносные сосуды, мягкая и твердая мозговые оболочки и паутинная (арахноидальная) оболочка. Нервные корешки отходят от нервных стволов и выходят за пределы спинномозгового канала, образуя периферическую нервную систему.
Защемление или сдавливание нервных пучков приводит к возникновению сильных прострелов в пояснично-крестцовой области, вынуждающих человека принимать определенное положение тела и ограничивающих его подвижность. Такие прострелы называются люмбаго и характеризуются внезапным началом, острым течением и высокой интенсивностью.
В отличие от люмбалгии (боль в области поясницы), которая может иметь длительное течение при умеренной или умеренно высокой интенсивности болей, приступ люмбаго длится от нескольких минут до нескольких часов (реже – до 1-3 дней).
Обратите внимание! Радикулит может проявляться не только люмбаго, но и люмбоишиалгией. Ишиасом называется крестцово-поясничный радикулит, при котором происходит сдавливание седалищного нерва, являющегося самым длинным нервным стволом в организме человека (от поясничной области до ступней). Клиническая картина патологии представлена не только интенсивными болями по ходу пораженного нерва, но и выраженными неврологическими нарушениями, среди которых ведущее место занимают парестезии нижних конечностей.
Причины радикулита
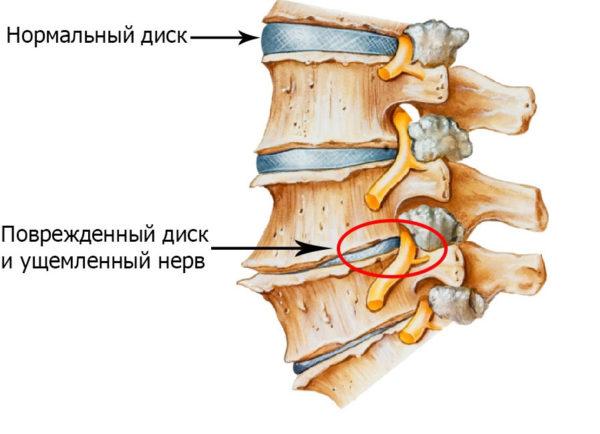
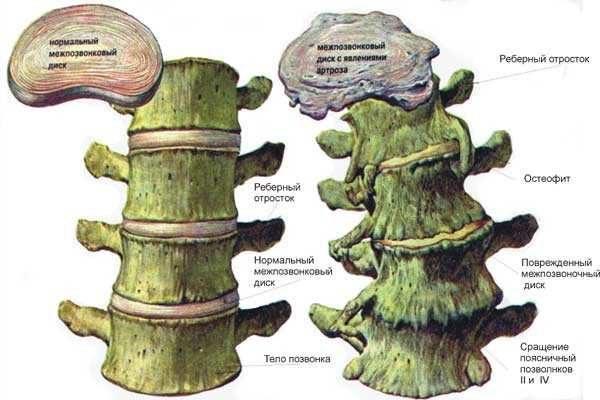
Основная причина крестцово-поясничного радикулита у большинства пациентов средней возрастной группы – это деформация дистального сегмента позвоночника, развивающаяся на фоне дегенеративно-дистрофических изменений в межпозвонковых дисках (остеохондроз). Межпозвоночные диски на 90% состоят из хрящевой ткани, коллагеновых волокон и воды, и для поддержания их упругости и эластичности необходимо достаточное поступление минеральных веществ, витаминов, аминокислот и других веществ, участвующих в поддержании хрящевого метаболизма. Если питание хрящевых пластин поясничных и крестцовых позвонков нарушается, развивается остеохондроз, при котором происходит сжимание позвоночника и раздавливание межпозвонкового диска.
Сетчатая (фиброзная) оболочка, потерявшая свою эластичность, не может прочно удерживать полужидкое студенистое ядро, и происходит его смещение – протрузия или грыжа.
Именно смещенная дисковая пульпа вызывает сдавливание отходящих от спинного мозга нервных пучков, провоцируя неврологические нарушения в зоне иннервации нерва и выраженный болевой синдром, поэтому у большинства больных радикулит почти всегда сочетается с дистрофией нижних отделов позвоночника (крестца и поясницы) и их деформацией.
Другими причинами и факторами развития данного заболевания могут быть:
- заболевания эндокринной системы, характеризующиеся нарушением метаболических и обменных процессов (заболевания щитовидной железы, диабет, подагра);
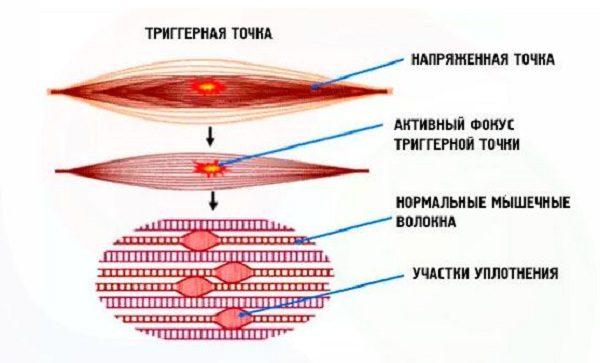
- миофасциальный синдром (внесуставной или мышечный ревматизм);
- воспаление паравертебральных в области поясницы (миозит);
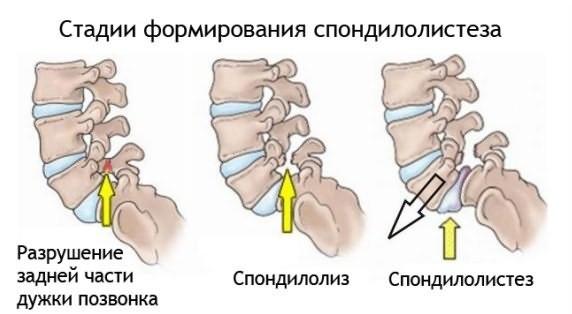
- отклонение позвонков от центральной оси позвоночника (спондилолистез);
- образование остеофитов (костных наростов в виде шипов или крючьев) по краям позвоночных тел.
Факторами риска также являются переохлаждение (особенно при системном повторении), избыточная масса тела, вредные привычки. У женщин высокий риск корешкового синдрома появляется после беременности и родов, а также в периоды гормональной нестабильности: первая фаза менструального цикла, климактерический период.
Обратите внимание! Сдавливанию нервных корешков у больных пожилого возраста способствуют естественные процессы старения, приводящие к обезвоживанию и постепенному высыханию хрящевой ткани позвоночника.
Клиническая картина
Основной клинический симптом крестцово-поясничной радикулопатии – стреляющая или пульсирующая боль в области расположения нервов крестцового сплетения, которые проходит через заднюю поверхность таза и обе конечности, достигая ступней. Больные с радикулитом жалуются на внезапную (преимущественно острую и интенсивную) стреляющую боль в пояснице, области копчика и крестца с иррадиацией в ягодицы, бедра, голени и ступни. В зависимости от локализации защемления клиника болевого синдрома может меняться. Иногда пациенты говорят только о дискомфорте и болезненности в нижних конечностях, не связывая эти симптомы с нейрохирургическими патологиями.
Чтобы врач при первичном осмотре смог правильно поставить предположительный диагноз, больной должен сообщить обо всех имеющихся симптомах, даже если, по его мнению, они не имеют отношения к радикулиту.
Это связано с тем, что в некоторых случаях радикулит пояснично-крестцовой области не имеет специфических (характерных только для данного заболевания) проявлений. Например, острая боль в пятке пациентом может восприниматься как симптом пяточной шпоры, поэтому сбор полного анамнеза имеет большое значение при проведении первичной диагностики.
Заподозрить пояснично-крестцовый радикулит можно при наличии следующих признаков (чаще – их совокупности):
- приступы люмбаго и люмбоишиалгии (прострелы в пояснице с иррадиацией в ягодицы или нижние конечности);
- нарушение двигательной активности (прихрамывание, подворачивание ноги и т.д.);
- частичные парестезии (онемение, колющие или жгучие ощущения, «мурашки», «мерзнущие стопы»);
- изменения со стороны кожного покрова (изменение цвета, сухость, истончение, появление нехарактерных пятен или сыпи).
Если причиной радикулита стали эндокринные заболевания, вторичными признаками патологии могут быть симптомы дефицита некоторых витаминов и минералов: расслаивание и ломкость ногтей, выпадение волос, шелушение кожи, появление заед в уголках рта.
Клинический анализ крови часто показывает анемию (снижение гемоглобина) легкой или умеренной степени.
Неврологические симптомы
Для определения связи стреляющих болей в ногах и пояснице врач может использовать специальные тесты, направленные на выявление рефлекторных нарушений.
Неврологические изменения
| Симптом | Описание (как проявляется) |
|---|---|
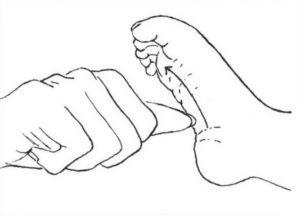
| Слабое сокращение икроножных мышц и отсутствие рефлекторного сгибания стопы в ответ на раздражение металлическим предметом (используется удар медицинским молотком). | |
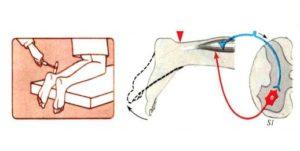
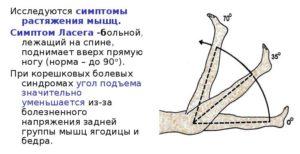
| Больному необходимо лечь на спину, выпрямить ногу, в которой возникают стреляющие боли, и медленно поднять ее верх. У лиц с радикулитом при выполнении указанных действий происходит натяжение седалищного нерва, проявляющееся сильной болезненностью (больной не может полностью поднять выпрямленную ногу вверх). | |
| Данный симптом определяется во время выполнения теста на определение симптома Фальре. Синдром считается положительным, если пациент почувствовал боль не только в той ноге, которую пытался поднимать, но и во второй конечности. | |
| Пациента укладывают на кушетку лицом вниз таким образом, чтобы стопы свободно свисали и находились в расслабленном состоянии. Медицинским молоточком врач проводит вдоль стопы (строго по центру) от пятки к пальцам. При нормальном подошвенном рефлексе пальцы и подошва симметрично сгибаются. При ослабленной рефлекторной функции стопы этого не происходит. | |
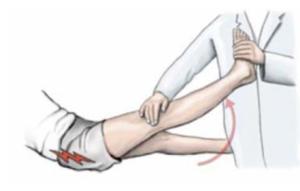
| Техника выполнения практически такая же, как при диагностике симптома Фальре, но движение ногой проводит врач (симптом натяжения седалищного нерва при пассивном сгибании с фиксацией в приведенном положении). |
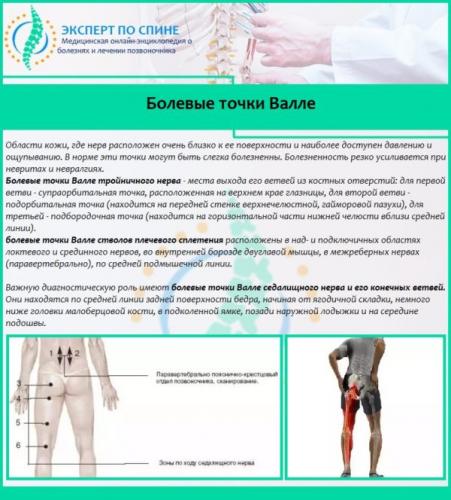
Указывать на пояснично-крестцовую радикулопатию также может появление болезненности при надавливании на диагностические вертеброневрологические точки. Такие точки называются точками Валле. Они расположены ближе к коже, а их раздражение вызывает у больного ограниченную болезненность, что позволяет предположить невралгическое поражение седалищного нерва.
Обратите внимание! В домашних условиях крестцово-поясничный радикулит с преимущественным поражением корешков крестцового отдела можно выявить, если попросить больного закинуть ногу на ногу (больная нога должна быть сверху). При защемлении нервных окончаний человек не сможет этого сделать из-за интенсивной боли.
К какому врачу обратиться?
Лечением радикулита занимается невролог (в тяжелых случаях, требующих хирургического вмешательства, – нейрохирург).
Если заболевание находится на начальной стадии и имеет слабую клиническую картину, то есть, больной не может предположить, что именно провоцирует болезненные ощущения, можно обратиться к участковому терапевту. Врач проведет первичный осмотр, даст направление на лабораторную диагностику (исследование крови на выявление ревматоидных факторов) и назначит консультации узкопрофильных специалистов: невропатолога, хирурга, вертебролога (специалист, занимающийся диагностикой и лечением заболеваний позвоночника) и ортопеда. В некоторых случаях может понадобиться осмотр кардиолога или сосудистого хирурга, но при неосложненном течении консультации врачей данного профиля не требуются.
Из аппаратных методов обследования обычно применяется:
- Рентгенография. Рентгенологическое исследование необходимо для выявления первопричины патологии, которой в большинстве случаев является остеохондроз или межпозвонковая грыжа (протрузия). С помощью рентгеновского снимка можно оценить степень дегенеративных и дистрофических изменений в позвоночных структурах, а также определить наличие остеофитов на телах позвонков, образующих поясничный отдел позвоночника и крестец;
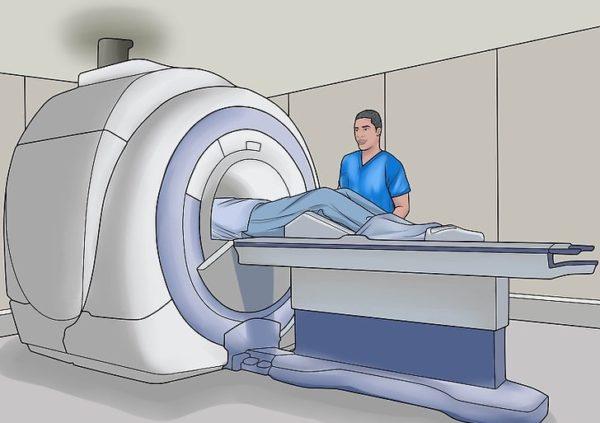
- МРТ. Самый достоверный способ выявления радикулита (независимо от его локализации), который позволяет выявить не только патологии костных образований, но и изменения в мягких тканях (например, мышечно-связочном аппарате);
- КТ. Эффективный, но не самый достоверный метод обследования при подозрении на радикулопатию. Мультиспиральная КТ не сможет выявить нарушения в функционировании спинного мозга и изменения в его оболочках, поэтому при подозрении на радикулит подобной этиологии более целесообразно проводить магнитно-резонансное исследование.
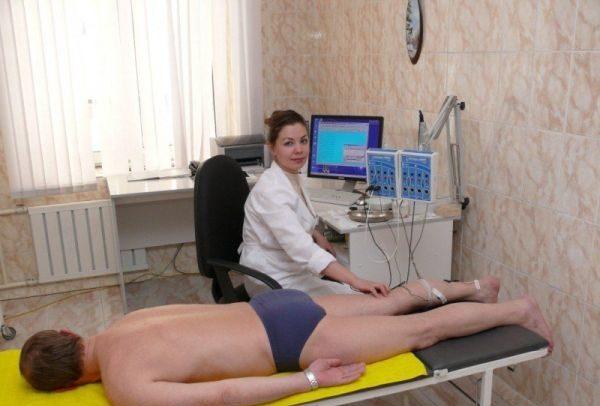
В качестве вспомогательных методов диагностики может применяться серологическое исследование крови и электромиография, позволяющая выявить возможные нарушения проводимости электрических импульсов и измерить силу сокращения мышечных волокон в зоне поражения (в случаях, когда радикулит протекает на фоне ишиаса).
Лечение и прогноз
Пациенты, у которых диагностирован радикулит нижних отделов позвоночника, должны знать, что в большинстве случаев заболевание полностью не излечивается, поэтому основной целью терапии является купирование болевых симптомов и коррекция имеющихся неврологических нарушений.
Лекарственные препараты
Основной признак радикулита независимо от локализации патологического процесса – это боль. Терапия заболевания в остром периоде направлена на восстановление подвижности пациента, который в период приступов вынужден резко ограничивать двигательную активность из-за сильных болей.
В зависимости от интенсивности боли, продолжительности приступа, уровня подвижности для этих целей могут использоваться четыре группы препаратов.
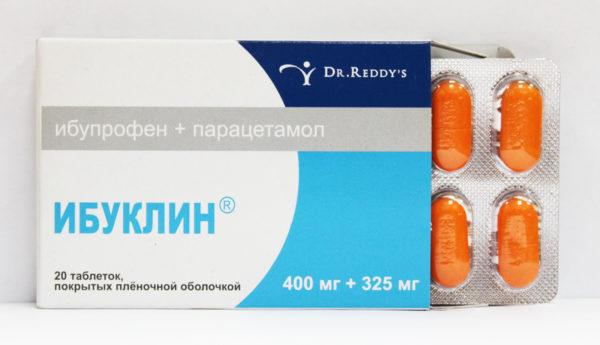
- Противовоспалительные лекарства нестероидной группы. Наибольшей эффективностью в устранении болей при радикулите обладают препараты на основе диклофенака, кеторолака или нимесулида. Ибупрофен результативен для купирования болей при радикулите и ишиасе только в достаточно больших суточных дозировках, что повышает риск развития язвенной болезни и эрозивных повреждений желудочно-кишечного тракта. Для наибольшей эффективности ибупрофен рекомендуется комбинировать с парацетамолом («Ибуклин», «Некст»);
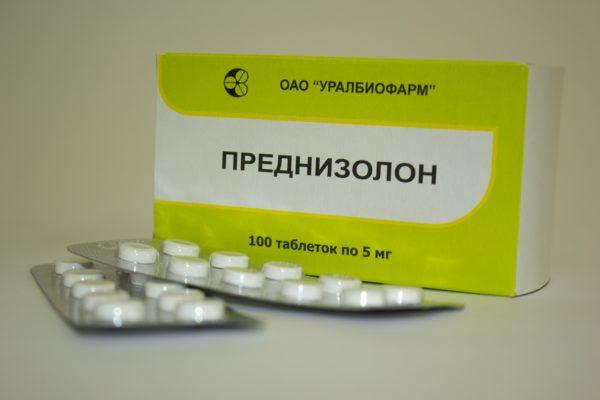
- Местные анестетики. Местные анестетики (новокаин, лидокаин) используются для проведения блокад и обычно комбинируются с противовоспалительными препаратами, например, глюкокортикоидами («Гидрокортизон», «Преднизолон»). Они быстро подавляют воспалительный процесс и уменьшают отек в период острого течения радикулита;
- Ненаркотические анальгетики. В эту группу входят преимущественно средства на основе метамизола натрия («Баралгин», «Анальгин»). Они могут комбинироваться с НПВС или применяться в качестве самостоятельного обезболивающего средства;
- Наркотические анальгетики («Трамадол», «Трамолин»). Применяются только для купирования сильных приступов боли при неэффективности других видов обезболивающих лекарств.
Обезболивающие средства могут применяться не только в виде пероральных форм и уколов, но и местно в форме мазей и гелей. Наиболее действенными при радикулите считаются мази на основе яда змей и пчел, а также камфорная и скипидарная мазь. В качестве экстренной помощи можно использовать разогревающие (местно-раздражающие) гели: «Випратокс», «Баинвель», «Дип Рилиф».
Вспомогательная терапия зависит от причины заболевания и имеющихся неврологических нарушений. Стандартная схема лечения крестцово-поясничного радикулита приведена в таблице ниже.
Препараты второй линии (вспомогательная терапия)
| Фармакологическая группа | Цель применения | Препараты |
|---|---|---|
| Глюкокортикостероидные гормоны. | Подавление воспалительного процесса, уменьшение отечности паравертебральных (околопозвоночных) тканей. | |
| Миорелаксанты центрального действия. | Расслабление мышечных волокон, устранение мышечных спазмов, являющихся одной из причин радикулита и невралгии седалищного нерва. | |
| Ангиопротекторы (корректоры микроциркуляции). | Нормализация микроциркуляции крови в кровеносных сосудах, улучшение питания тканей и их восстановление (в области пораженного сегмента). |
Для улучшения метаболических процессов врач может назначить лекарства из группы корректоров метаболизма, например, «Рибофлавин».
Чтобы ускорить восстановление поврежденных тканей и улучшить чувствительность, показан прием витаминных комплексов: аскорбиновой кислоты, токоферола (витамина E) и витаминов группы B («Мильгамма», «Комбилипен»).
Лечение в период ремиссии
После купирования острой симптоматики показано проведение комплексных лечебных мероприятий, направленных на улучшение хрящевого питания, повышение эластичности межпозвоночных дисков, восстановление нормального мышечного тонуса и устранение парестезий в нижних конечностях. Для этого используются следующие методы:
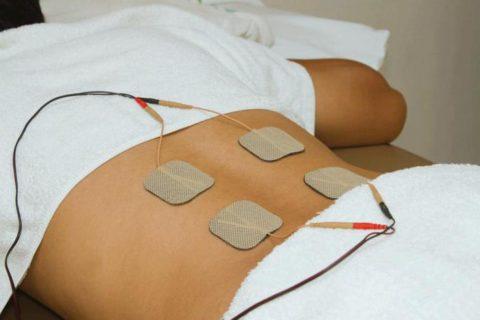
- физиотерапия (электрофорез, УВЧ, магнитотерапия);
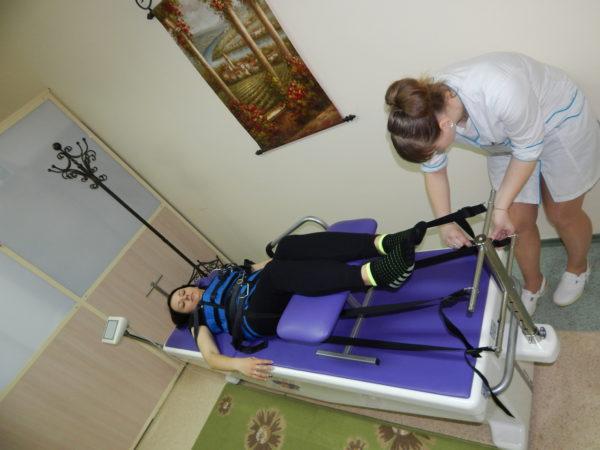
- тракционная терапия (вытяжение позвоночника);
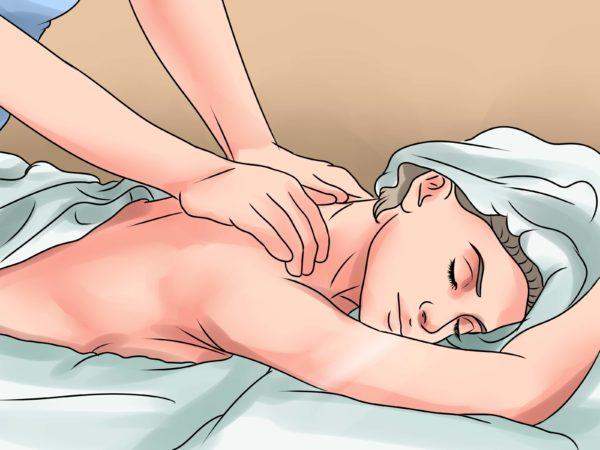
- массаж;
- лечебная гимнастика.
Больным с хроническим радикулитом показано ежегодное санаторно-курортное лечение.
Не стоит списывать со счетов методы народной медицины. Фитотерапия поможет быстрее излечить радикулит пояснично-крестцовой зоны. О том, какие действенные методы применять при лечении радикулопатии, можно узнать на нашем сайте.
Видео – Пояснично-крестцовый радикулит: 10 способов домашнего лечения
Пояснично-крестцовый радикулит – это неврологическое заболевание, в большинстве случаев принимающее хроническое течение, поэтому важной задачей в комплексном лечении является обучение пациентов жизни с данной патологией и повышение их знаний относительно профилактики рецидивов. Прогноз при радикулите может считаться условно благоприятным, если больной строго следует врачебным назначениям и рекомендациям, соблюдает щадящий физический режим, не допускает воздействия негативных факторов (вредные привычки, переедание, голодовки, стрессы и т.д.) и ежегодно проходит плановое обследование у невропатолога с целью раннего выявления возможных осложнений и их коррекции.