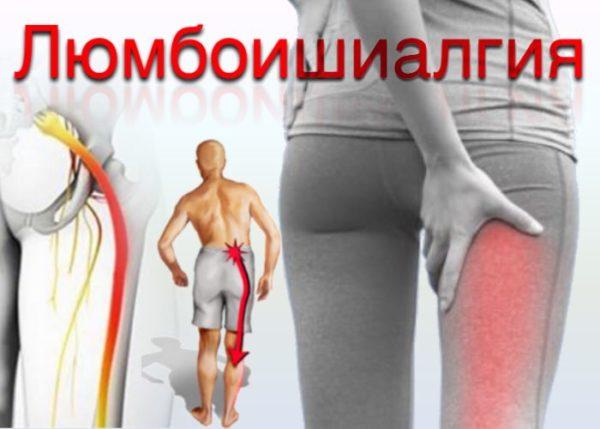
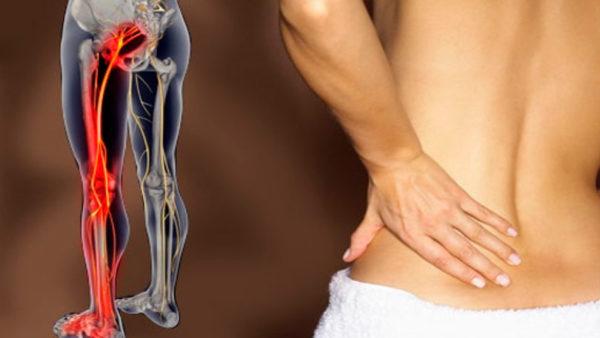
+Люмбоишиалгия – это комплексный неврологический симптом, один из признаков корешкового синдрома (радикулопатии). Патология представляет собой подострую или хроническую боль в пояснице, которая иррадиирует (отдает) в части тела, расположенные по ходу иннервации седалищного нерва: в ягодичные мышцы, пространство между ягодицами, бедра и голеностопы. Длительность приступа может составлять от нескольких часов до нескольких недель, при этом непосредственно диагноз «люмбоишиалгия» ставится в том случае, если не удается добиться регресса острых симптомов в течение 10-12 недель с момента появления первых болей. Прогноз в большинстве случаев благоприятный, но это не исключает необходимости применения хирургических методов лечения (например, в случаях, когда патогенетическим фактором развития люмбоишиалгии является смещение позвонков или межпозвонковая грыжа).
Что это такое?
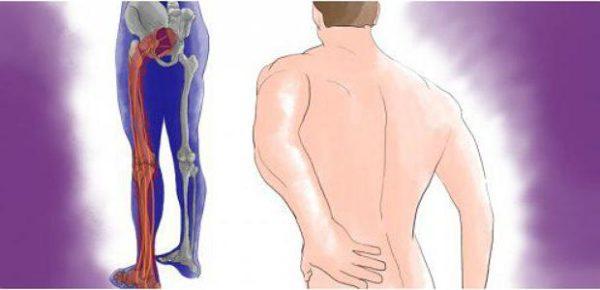
Люмбоишиалгия – это болевой синдром (в большинстве случаев – подострый), имеющий высокую интенсивность и характеризующийся прострелами, жжением и ноющими ощущениями в области пояснично-крестцового сегмента позвоночника, а также конечностях (возможно двухстороннее поражение). Люмбоишиалгия относится к комбинированным синдромам и сочетает в себе сразу два неврологических расстройства: люмбаго и ишиас.
Люмбаго – это острый прострел в нижней части спины, который может возникать без видимой органической причины, при этом боль не всегда связана с двигательной активностью или какой-либо нагрузкой. Наиболее значимыми патогенетическими факторами возникновения люмбаго являются переохлаждение и нервные стрессы, поэтому патологию нередко путают с поясничным радикулитом.
Ишиас также часто называют пояснично-крестцовой радикулопатией, так как в основе его возникновения лежит компрессия седалищного нерва. Это один из самых крупных и длинных нервов в организме человека, который проходит через грушевидную мышцу таза, большую ягодичную мышцу, а также мышцы бедра, что и объясняет локализацию болей при ишиасе. В подколенной ямке седалищный нерв разделяется на две ветви.
Боль при люмбаго с ишиасом может быть очень сильной и способна полностью обездвижить человека (известны случаи, когда больные с острым приступом не могли даже самостоятельно дойти до машины «скорой помощи»). Это объясняется тем, что седалищный нерв образован сразу всеми корешками крестцового нервного сплетения, и при их защемлении происходит раздражение рецепторов, расположенных в нервных окончаниях.
Важно! Острая люмбоишиалгия является основанием для открытия листа временной нетрудоспособности, так как в некоторых случаях боли имеют настолько высокую интенсивность, что больной временно утрачивает способность к самообслуживанию, передвижению и выполнению профессиональных обязанностей.
Как начинается приступ?
Начало приступа может быть как острым (сильная боль возникает внезапно и представляет собой прострелы в нижней части спины), так и подострым, когда появлению болезненных ощущений предшествует слабая или умеренная, тянущая или ноющая боль. Локализован болевой синдром в пояснично-крестцовой области, а иррадиация в нижние конечности или ягодицы может отмечаться как в начале приступа, так и по мере его прогрессирования.
Отличительными особенностями болей при люмбоишиалгии являются:
- локализация сразу в нескольких сегментах (поясница, копчик, ягодицы, межъягодичные складки, ноги);
- распространение боли до стоп (на пальцы боли при люмбоишиалгии обычно не распространяются);
- характерное положение тела больного (нагнувшись вперед, руками придерживая поясницу или бедро);
- режущие или колющие боли в стопе во время стояния или ходьбы.
Для быстрого купирования подобных болей обычно хватает тепловых и согревающих процедур, но для лечения хронической люмбоишиалгии требуется длительное комплексное лечение, включающее физиопроцедуры, лечебную физкультуру и иные методы консервативной терапии.

Кто в группе риска: причины и патогенетические факторы
Патогенетический механизм возникновения люмбоишиалгии может быть представлен не только корешковым синдромом, но и другими факторами, способствующими раздражению и сдавливанию нервных окончаний. К таким факторам относятся нарушение кровообращения, миофасциальный синдром, отечность и воспалительные процессы паравертебральных тканей, патологическое разрастание костной ткани в виде наростов и шипов на телах пояснично-крестцовых позвонков.
Люмбоишиалгия не является заболеванием, а представляет собой неврологический симптом, возникающий на фоне других болезней и патологий. Причинами люмбоишиалгии в большинстве случаев являются следующие заболевания:
- остеохондроз. Основная причина болей в позвоночнике (независимо от их интенсивности и локализации);
- межпозвоночная грыжа или протрузия. Выпячивание и выпирание студенистой пульпы за пределы удерживающей ее фиброзной оболочки приводит к компрессионному повреждению нервных пучков спинномозговых нервов, в том числе, седалищного нерва;
- остеосклероз. При данном заболевании у пациента повышается плотность костной ткани. В результате утолщенная кость впивается в мышцу, приводя к ее воспалению и отеканию и повышая риск спинномозговой компрессии;
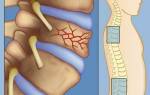
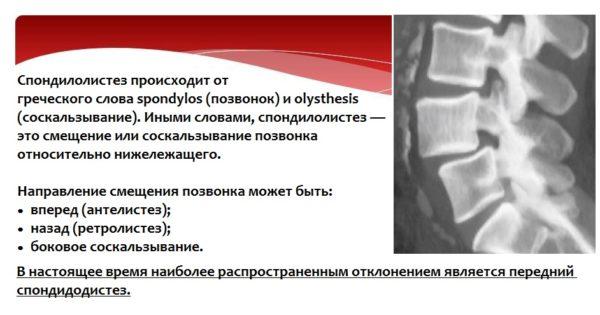
- спондилолистез. При данной патологии происходит смещение позвонков относительно центральной оси позвоночника. Смещенный позвонок может сдавливать нервные окончания, вызывая острую стреляющую боль по ходу пораженного нерва;
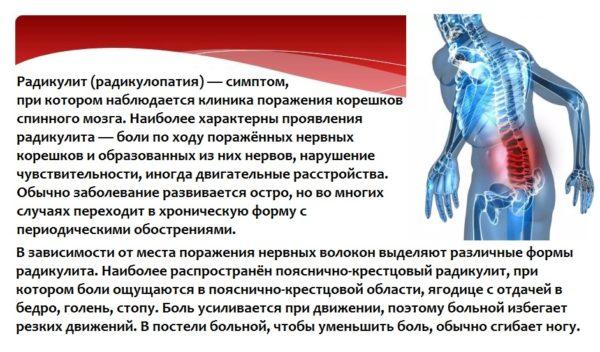
- радикулит. Это заболевание, при котором происходит защемление нервных окончаний и их последующее воспаление (корешок отекает, и развивается острый воспалительный процесс). Люмбоишиалгия является разновидностью корешкового синдрома и одновременно его проявлением.
Люмбоишиалгия также может быть следствием инфекционных, воспалительных и опухолевых процессов в области крестца и поясницы. Травмирование нервных окончаний также возможно после травм и механических повреждений позвонков и межпозвоночных дисков данном сегменте позвоночника.
Провоцирующими факторами, определяющими группу риска по развитию люмбоишиалгии, являются избыточная масса тела, отсутствие адекватной двигательной активности, вредные привычки, состояние хронического стресса.
Сутулость, неправильно организованное рабочее и спальное место, несбалансированное и нерегулярное питание – все эти факторы также способствуют развитию костно-хрящевой дистрофии и дегенеративным изменениям структуры позвоночника.
Повышенный риск хронических болей в пояснице с иррадиацией в нижние конечности отмечается и у лиц с повышенными физическими нагрузками, не соответствующими возрастным и физическим особенностям человека.
Важно! Примерно в 4,5% случаев люмбоишиалгия является осложнением неправильно проведенной блокады позвоночника или хирургического вмешательства на данной области. Подобные патологии тяжело поддаются консервативному лечению и чаще всего принимают хроническое течение, характеризуясь короткими и нестабильными ремиссиями.
Классификация и разновидности
Люмбоишиалгия может протекать в нескольких формах, каждая из которых классифицируется по различным признакам.
По степени и характеру распространения болей патология может быть односторонней (боль отдает в ягодицу и ногу только с одной стороны) или двухсторонней, когда больной жалуется на болезненные ощущения в обеих конечностях.
По особенностям течения выделяют острую люмбоишиалгию, возникающую впервые, и хроническую, которая длится дольше 12 недель и проявляется регулярными рецидивами под воздействием неблагоприятных факторов.
Основная классификация люмбоишиалгии проводится по патогенетическим особенностям и механизму развития.
Виды люмбоишиалгии
| Разновидность | Характеристика и описание |
|---|---|
| Мышечно-тоническая (миофасциальная). | Главная причина миофасциальной люмбоишиалгии – нарушение тонического напряжения мышц. В основе патогенетического механизма – мышечный спазм, который приводит к сдавливанию и защемлению кровеносных сосудов и нервных пучков, а также нарушению циркуляции крови и лимфы.
Нарушение мышечной моторики характерно не только для заболеваний опорно-двигательной системы, но и для патологий внутренних органов, например, пищеварительного тракта. |
| Нейродистрофическая. | Нейродистрофическая люмбоишиалгия всегда является следствием миофасциальной формы заболевания. Сдавленный корешок воспаляется, что приводит к изменению трофических свойств и нарушению питания нервных окончаний. Способствует дистрофии нервных клеток и компрессия кровеносных сосудов, по которым к нервным окончаниям поступают питательные вещества, необходимые для регулирования нервно-мышечной передачи. |
| Вегето-сосудистая. | При данной форме люмбоишиалгия сочетается с острым нарушением кровообращения в сосудах дистальной части позвоночника и нижних конечностях, что клинически проявляется выраженной парестезией (онемение, покалывание), а также чувством жара или озноба в области поясницы. |
Отдельно нейрохирурги выделяют вертеброгенную форму, которая развивается на фоне заболеваний позвоночника (вертеброгенный означает «идущий от позвоночника»). Это могут быть как патологии межпозвоночных дисков, так и дегенеративные изменения в костных структурах и суставах позвоночника. Лечение вертеброгенной люмбоишиалгии невозможно без коррекции основного заболевания.
Признаки и симптомы
Главный клинический симптом, позволяющий специалисту заподозрить люмбоишиалгию, – это острая боль (жгучая, стреляющая, ноющая), которая возникает одновременно в пояснице и нижней части тела (в нижних конечностях). Для проведения дифференциальной диагностики с другими патологиями клиническое значение также имеют следующие возможные симптомы люмбоишиалгии:
- трофические изменения кожного покрова (возможно образования длительно не заживающих язв);
- ограниченность подвижности и скованность в суставах ног;
- усиление болей в ночное время суток (болевой синдром может сочетаться с судорогами икроножных мышц);
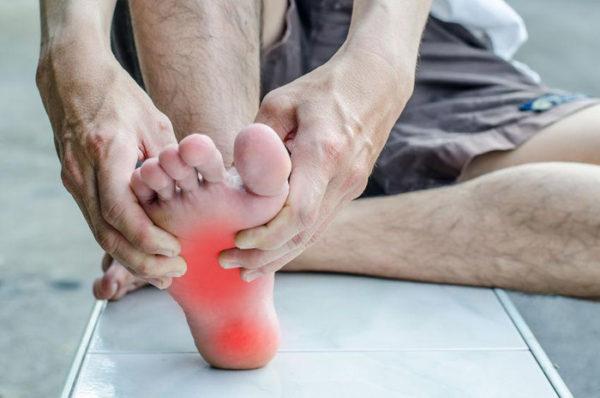
- онемение и болезненность стоп;
- чувство жара или озноба в области поясницы, а также в зоне иннервации седалищного нерва;
- побледнение, изменение цвета кожного покрова, повышенная сухость кожи;
- отек в области голеностопа;
- побледнение пальцев ног на ногах.
Общее состояние пациентов с люмбоишиалгией оценивается как удовлетворительное, так как болезнь не вызывает интоксикационного синдрома.
Опасные симптомы
В редких случаях люмбоишиалгия может протекать в крайне тяжелых формах, требующих немедленной врачебной помощи (зачастую – с применением хирургических методов). Обратиться к врачу необходимо в тех случаях, когда боль в нижней части спины возникла после травмы или сопровождается следующими симптомами:
- недержание мочи и каловых масс;
- выраженный отек в области поясницы (может сочетаться с гиперемией данной области);
- лихорадочное состояние (высокая температура, сильная головная боль, рвота).
Подобные признаки могут указывать на острое поражение спинномозговых окончаний, в результате которого у больного возможно развитие парезов и нервно-мышечного паралича. Подобные патологии лечатся преимущественно хирургическими методами и требуют особого подхода к восстановлению и реабилитации.
Диагностика
В качестве одного из основных методов диагностики причин люмбоишиалгии используется рентгенография, но рентгенологическое исследование не всегда информативно. Например, для выявления межпозвоночной грыжи дополнительно требуется проведение магнитно-резонансного сканирования (МРТ), а при подозрении на остеосклероз пациент направляется на денситометрию – измерение плотности костей и объема костной массы. В зависимости от полученных результатов в качестве методов вспомогательной диагностики также могут использоваться:
- УЗИ и УЗДГ конечностей;
- компьютерная мультиспиральная томография;
- электромиография;
- исследование крови на онкомаркеры и ревматоидные факторы.
В план обследования может включаться не только исследование позвоночника, но и диагностика внутренних органов, например. органов малого таза или брюшной полости.
Что принимать: лекарства для купирования приступов
Боли при люмбоишиалгии являются основным симптомом, поэтому первоочередной задачей медикаментозной коррекции является снижение или купирование болевого синдрома. Для этого могут использовать несколько групп препаратов:
- НПВС в форме таблеток («Нимесулид», «Кеторолак», «Ибуфен»);
- НПВС для наружного использования в форме мазей и гелей («Диклофенак», «Ибупрофен», «Найз»);
- ненаркотические анальгетики («Баралгин», «Анальгин»);
- согревающие и местно-раздражающие мази с добавлением камфорного спирта, скипидарной эмульсии, яда гадюк и пчел («Випросал», «Капсикам», «Финалгон»).
Обратите внимание! При остром течении болевого синдрома обезболивающие препараты необходимо принимать внутрь 2-3 раза в день в течение 5-7 дней, сочетая пероральные лекарственные формы с использованием мазей и гелей. Если боль имеет умеренную интенсивность и хорошо купируется лекарствами в виде мазей и эмульсий, принимать таблетки не нужно из-за высокого риска язвенных и эрозивных поражений желудочно-кишечного тракта.
Схема комплексного лечения
Лечение хронической люмбоишиалгии необходимо проводить комплексно, воздействуя не только на симптомы патологии, но и на ее причины.
Медикаментозное лечение
Традиционные схемы лечения люмбоишиалгии обычно содержат следующие группы препаратов:
- м-холиномиметики («Толперизон», «Мидокалм»);
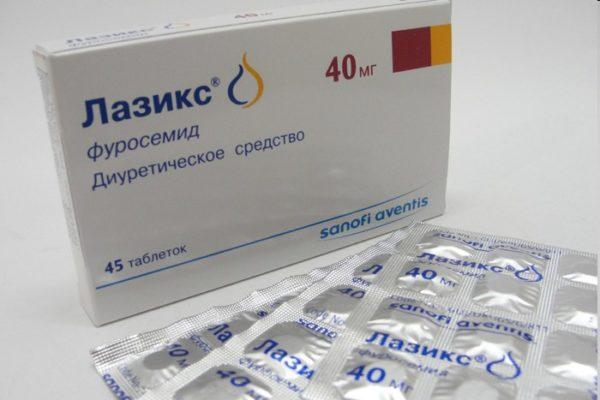
- диуретики («Фуросемид», «Лазикс»);
- препараты с седативным действием («Афобазол», «Тенотен», «Персен»);
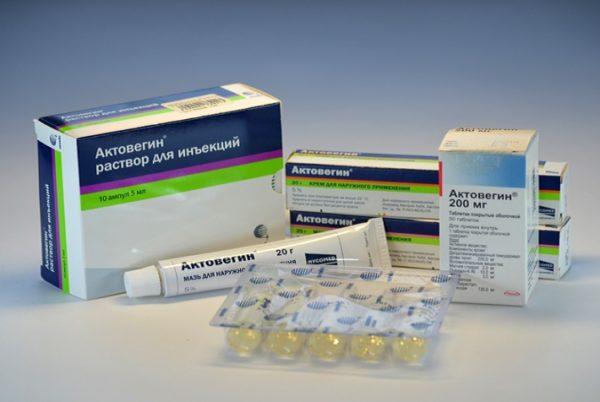
- корректоры микроциркуляции («Трентал», «Актовегин»).
Для улучшения питания нервных окончаний также назначаются инъекции витаминов группы B. Хорошим терапевтическим эффектом обладают уколы «Мильгамма» (аналог – «Комбилипен»), так как помимо витаминов они также содержат анестетик местного действия – лидокаин. Для достижения стабильного результата уколы необходимо колоть в течение 5-10 дней.
Обратите внимание! При сильном болевом синдроме, значительно ограничивающем подвижность пациента, анестетики вводятся локально в виде лидокаиновой или новокаиновой блокады. Инъекция выполняется непосредственно в область пораженного нервного корешка, а эффект от процедуры наступает уже в течение первых десяти минут. Кроме анестетиков для блокады поясничного отдела позвоночника могут применяться глюкокортикостероидные гормоны, которые снимают воспаление и уменьшают отечность тканей.
Лечебная физкультура
Курс ЛФК необходим для повышения подвижности в пораженных суставах, растяжения позвоночника, повышения его гибкости и эластичности. Заниматься ЛФК можно и дома, но на начальном этапе лучше посещать специальные занятия, которые проводятся на базе медицинских учреждений, чтобы отработать технику выполнения (неправильное выполнение может усугубить течение болезни и привести к ухудшению самочувствия).
Видео — Упражнения от боли в пояснице
Видео — Упражнения при защемлении седалищного нерва
Физиопроцедуры
Из физиотерапевтических процедур наиболее эффективными при люмбоишиалгии считаются:
- электрофорез;
- магнитотерапия;
- лечение парафином и озокеритом (в виде аппликаций);
- лазеротерапия;
- УВЧ.
Одним из направлений физиотерапии является иглоукалывание. Данная процедура считается достаточно действенной на начальных стадиях заболеваний опорно-двигательной системы и дает хорошие результаты в комплексном лечении вертеброгенной люмбоишиалгии.
Иглорефлексотерапия может проводиться даже в домашних условиях. Для этого применяются различные массажеры и аппликаторы Ляпко: ролики, коврики, стельки, пояса, игольчатые мячи и ленты. О том, как правильно выбрать иглоаппликатор и применять самостоятельно, читайте на нашем сайте.
Видео – Люмбоишиалгия
Люмбоишиалгия – довольно распространенная неврологическая патология у лиц старшей возрастной группы и больных с хроническими заболеваниями опорно-двигательной системы. Если обратиться к врачу на ранней стадии люмбоишиалгии, прогноз в большинстве случаев будет благоприятным. Для лечения патологии используются медикаментозные и физиотерапевтические методы, а также лечебная гимнастика и методы мануальной медицины.