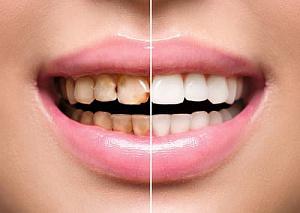
В организме человека дентин – костное вещество зуба – формируется во внутриутробном периоде. В тех случаях, если этот процесс по какой-то причине нарушается, развивается несовершенный дентиногенез. Заболевание достаточно редкое, наследственное. Оно проявляется уже в детском возрасте на молочных зубах, но некоторые типы болезни встречаются и у взрослых пациентов.
Причины патологии
Дентиногенез является наследственным заболеванием. Его причины так или иначе связаны с дифференцировкой тканей плода и образованием аморфной ткани. Провоцирующими факторами могут быть как нарушения образования белка, так и хромосомные мутации (четвертой хромосомы).
Примечательно, что подобные патологии плода мужского пола в большинстве случаев приводят к выкидышу. Внутриутробное развитие плода женского пола не прекращается, но в организме ребенка формируются серьезные нарушения, связанные с образование дентина.
Типы и симптомы
Существует три типа несовершенного дентиногенеза. Каждый из них развивается по-разному, имеет собственную симптоматику и последствия.
Несовершенный дентиногенез I типа
Одна из самых редких форм патологии. На начальных этапах нарушения строения эмали не заметны, но при этом структура дентина разрушается. Симптомами болезни являются:
- Кровоточивость десен.
- Развитие подвижности зубов до 2 степени.
- Патологическая стираемость эмали.
- Болезненные ощущения при пережевывании твердой пищи.
Коронка зубов при этом типе болезни луковичной формы, а ее цвет – водянисто-серый. Дентинные канальцы деформированы. Особенность этой формы заболевания – протекание одновременно с другими генетическими патологиями. В этом случае могут развиваться побочные симптомы: изменение цвета склера глаз, ломкость костей.
Несовершенный дентиногенез II типа (синдром Стентона-Капдепона)
При этой форме эмаль быстро разрушается уже на самых ранних стадиях развития болезни. Среди других симптомов:
- Эмаль янтарного цвета.
- Коронковая часть зубов укороченная.
- Дистальный (прогнатический) прикус.
- Самопроизвольное вскрытие камер пульпы.
Несовершенный дентиногенез III типа
Отличительной особенностью этой формы является нарушение формирования коллагеновых клеток во время развития эмбриона. Такое нарушение приводит к формированию атипичной структуры дентинного матрикса. Несмотря на то, что некоторые специалисты считают этот тип разновидностью синдрома Стентона-Капдепона, болезнь имеет собственную симптоматику:
- Эмаль коричневого цвета.
- Дегенеративные процессы в корнях зубов.
- Колоколовидная форма коронки.
- Расширение пульповых камер и их множественные самопроизвольные вскрытия.
На настоящий момент внутриутробная диагностика дентиногенеза невозможна. Болезнь поражает уже прорезавшиеся зубы. Одним из симптомов патологии в раннем детском возрасте может стать задержка в прорезывании зубов.
Диагностика
Диагностика должна быть максимально тщательной, так как болезнь имеет симптоматику, схожую с другими патологиями, в том числе – не стоматологическими. Например, схожую картину имеют несовершенный амелогенез и дентиногенез.Обычно обследование занимает значительное время и проводится с участием разных специалистов.
При подозрении на несовершенный дентиногенез диагностику проводят в несколько этапов:
- Сбор анамнеза с максимально полной информацией обо всех хронических заболеваниях не только ребенка, но и у его родителей и ближайших родственников. Это важно, так как болезнь наследственная.
- Визуальный осмотр стоматологом. Во время осмотра врач определяет наличие и степень нарушения прикуса, состояние и цвет эмали коронковой части зуба, наличие патологий корня. Обязательно проводится оценка стираемости эмали. Это важно, так как наличие патологической стираемости характерно для всех форм заболевания.
- Рентгеновское обследование. Этот этап позволяет оценить состояние пульповых камер, дентинных каналов, увидеть пораженные участки дентина, мутации и пр.
- Оценка возбудимости пульпы. Нормально развитые ткани реагируют на раздражение электричеством. В случае дентиногенеза ткани дентина атрофированы, а значит их реакция на электроды незначительная.
Лечение
Несовершенный дентиногенез неизлечимое заболевание. Задача врача – постараться сохранить зубы. В зависимости от типа патологии и других факторов лечение несовершенного дентиногенезаможет включать в себя:
- Реминерализация. Процедура позволяет купировать имеющиеся повреждения, замедлить разрушение. Делают ее регулярно, примерно раз в месяц.
- Установка виниров и коронок. К таким методам прибегают уже после того, как коронковая часть начинает разрушаться. Прежде чем делать процедуру, врач оценит состояние зуба и целесообразность его сохранения. Сильное разрушение является показанием к удалению. Если врач решает, что зуб еще можно сохранить, проводится прочистка дентинных каналов и пломбирование.
- Ортодонтические процедуры. Проводятся в том случае, если несовершенный дентиногенез и амелогенез сопровождаются нарушениями прикуса. Выбор ортодонтических аппаратов врач выбирает на основе обследования пациента.
Разрушение зубов при патологиях дентина неизбежно. Если лечение дентиногенеза не принесло результата, и возможности сохранить зубы нет, делают протезирование. Врач подбирает оптимальный вид протезирования, а затем начинается продолжительный подготовительный период. Это позволяет минимизировать риск развития воспалительных процессов после имплантации или установки протезов.
Если у вас возникла проблема, похожая на описанную в данной статье, обязательно обратитесь к нашим специалистам. Не ставьте диагноз самостоятельно!
Источники:
- Личный опыт работы врачом-стоматологом;
- Балин В.Н. Симптомы и синдромы в стоматологической практике/ В.Н. Балин, А.С. Гук, С.А. Епифанов, С.П. Кропотов // СПб. – 2001;
- Беляков Ю.А. Наследственная патология эмали и дентина. Обзор молекулярно-генетических исследо-ваний // Стоматология. – 2000. – No1;
- Беляков Ю.А. Наследственные заболевания и синдромы в стоматологической практике / Ю.А. Беляков// Ортодент-Инфо. – 2000;
- Беляков Ю.А., Елизарова В.М., Кротов В.А, Блинникова О.Е. Наследственная патология эмали и дентина / Стоматология. – 2000. – No1;
- Рейнберг CA. Рентгенодиагностика заболеваний костей и суставов // Книга 1-2 1964;
- Эйдельштэйн Б.М. Новый метод оперативного лечения несовершенного костеобразования // Вопросы восстановительной хирургии, травматологии ортопедии, 1957;
- Bergman G.A. Studies on mineralized dental tissues/ G.A. Bergman / Acta path. Microbiol. Scand.1954;
- Follis R.N. Histochemical studies on cartilage and bone III, Osteogenesis imperfect / R.N. Follis // Bull. Johns Hopk. Hosp., 1953.
Несовершенный остеогенез
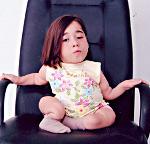
Несовершенный остеогенез – генетически обусловленная патология опорно-двигательного аппарата, характеризующаяся хрупкостью костной ткани и подверженностью ребенка частым переломам при минимальном воздействии или в отсутствие травмы. Кроме патологических переломов, при несовершенном остеогенезе у детей отмечаются деформации костей, аномалии зубов, атрофия мышц, гипермобильность суставов, прогрессирующая тугоухость. Диагноз несовершенного остеогенеза устанавливается с учетом анамнестических, клинических, рентгенологических данных, генетического тестирования. Лечение несовершенного остеогенеза включает профилактику переломов, бальнеотерапию, массаж, гимнастику, УФО, прием витамина D, препаратов кальция, фосфора, применение бисфосфонатов; при переломах – репозицию и гипсовую фиксацию отломков.
Несовершенный остеогенез
Несовершенный остеогенез – наследственная патология, в основе которой лежит нарушение костеобразования (остеогенеза), приводящее к генерализованному остеопорозу и повышенной ломкости костей. Несовершенный остеогенез известен в литературе под различными названиями: врожденная хрупкость костей, внутриутробный рахит, периостальная дистрофия, болезнь Лобштейна (Фролика), врожденная остеомаляция и др. Из-за повышенной хрупкости костей и склонности к множественным переломам детей, страдающих несовершенным остеогенезом, часто называют «хрустальными детьми». Несовершенный остеогенез встречается с частотой 1 случай на 10 000-20 000 новорожденных. Несмотря на то, что как любое генетическое заболевание, несовершенный остеогенез неизлечим, сегодня существует возможность значительно облегчить и даже нормализовать жизнь «хрупких детей».
Причины несовершенного остеогенеза
Развитие несовершенного остеогенеза связано с врожденным нарушением обмена белка соединительной ткани коллагена 1-го типа, обусловленным мутациями генов, кодирующих коллагеновые цепи. В зависимости от формы заболевание может наследоваться по аутосомно-доминантному или аутосомно-рецессивному типу (менее 5%). Примерно в половине случаев патология возникает вследствие спонтанных мутаций. При несовершенном остеогенезе нарушается структура коллагена, входящего в состав костей и других соединительных тканей, либо синтезируется его недостаточное количество.
Нарушение синтеза коллагена остеобластами приводит к тому, что, несмотря на нормальный эпифизарный рост кости, нарушается периостальное и эндостальное окостенение. Костная ткань имеет пористое строение, состоит из костных островков и многочисленных пазух, заполненных рыхлой соединительной тканью; кортикальный слой истончен. Это обусловливает снижение механических свойств и патологическую ломкость костей при несовершенном остеогенезе.
Классификация несовершенного остеогенеза
Согласно классификации Д.О. Сайлленса, 1979 г., выделяют 4 генетических типа несовершенного остеогенеза:
I тип – имеет аутосомно-доминантное наследование, легкое или среднетяжелое течение. Характерны переломы умеренной тяжести, остеопороз, голубые склеры, ранняя тугоухость; несовершенный дентиногенез (подтип IA), без него – подтип IB.
II тип – предполагает аутосомно-рецессивное наследование, тяжелую перинатально-летальную форму. Оссификация черепа отсутствует, ребра имеют четкообразную форму, длинные трубчатые кости деформированы, емкость грудной клетки уменьшена. Множественные переломы костей возникают внутриутробно.
III тип – имеет аутосомно-рецессивное наследование. Протекает с тяжелой прогрессирующей деформацией костей, несовершенным дентиногенезом, переломами, развивающимися в первый год жизни.
IV тип – наследуется аутосомно-доминантным путем. Характеризуется маленьким ростом, деформацией скелета, часто переломами костей, несовершенным дентиногенезом, нормальными склерами.
В течении несовершенного остеогенеза выделяют четыре стадии: латентную стадию, стадию патологических переломов, стадию глухоты и стадию остеопороза.
Как составная часть различных наследственных синдромов, несовершенный остеогенез может сочетаться с микроцефалией и катарактой; врожденными контрактурами суставов (синдром Брука) и др.
Симптомы несовершенного остеогенеза
Манифестация и тяжесть клинических проявлений несовершенного остеогенеза зависит от генетического типа заболевания.
При внутриутробной форме несовершенного остеогенеза в большинстве случаев дети появляются на свет мертворожденными. Более 80% живых новорожденных умирает на первом месяце жизни, из них более 60% – в первые дни. У детей с фетальной формой несовершенного остеогенеза отмечаются несовместимые с жизнью внутричерепные родовые травмы, синдром дыхательных расстройств, респираторные инфекции. Характерно наличие тонкой бледной кожи, истонченной подкожной клетчатки, общей гипотонии, переломов бедренной кости, костей голени, костей предплечья, плечевой кости, реже – переломов ключицы, грудины, тел позвонков, которые могут возникать внутриутробно или в процессе родовой деятельности. Все дети с внутриутробной формой несовершенного остеогенеза обычно умирают в течение первых 2-х лет жизни.
Поздняя форма несовершенного остеогенеза характеризуется типичной триадой симптомов: повышенной ломкостью костей, главным образом, нижних конечностей, синевой склер и прогрессирующей тугоухостью (глухотой). В раннем возрасте отмечается позднее закрытие родничков, отставание ребенка в физическом развитии, разболтанность суставов, атрофия мышц, подвывихи или вывихи. Переломы костей у ребенка с несовершенным остеогенезом могут возникать во время пеленания, купания, одевания ребенка, во время игр. Неправильное сращение патологических переломов часто приводит к деформации и укорочению костей конечностей. Переломы костей таза и позвоночника случаются реже. В старшем возрасте развиваются деформации грудной клетки и искривление позвоночника.
Несовершенный дентиногенез проявляется поздним прорезыванием зубов (после 1,5 лет), аномалиями прикуса; желтой окраской зубов («янтарные зубы»), их патологическим стиранием и легким разрушением, множественным кариесом. Вследствие выраженного отосклероза к 20-30 годам развиваются тугоухость и глухота. В постпубертатном периоде склонность к переломам костей уменьшается.
Сопутствующие проявления несовершенного остеогенеза могут включать пролапс митрального клапана, митральную недостаточность, чрезмерную потливость, камни в почках, пупочные и паховые грыжи, носовые кровотечения и др. Умственное и половое развитие детей при несовершенном остеогенезе не страдает.
Диагностика несовершенного остеогенеза
Пренатальная диагностика позволяет выявить тяжелые формы несовершенного остеогенеза у плода с помощью акушерского УЗИ, начиная с 16 недели беременности. Иногда для подтверждения предположений проводится биопсия ворсин хориона и ДНК-диагностика.
В типичных случаях диагноз несовершенного остеогенеза ставится на основании клинико-анамнестических и рентгенологических данных. Обычно грубые морфологические и функциональные изменения выявляются на рентгенограммах трубчатых костей: выраженный остеопороз, истончение кортикального слоя, множественные патологические переломы с образованием костных мозолей и т. д.
Достоверность диагноза подтверждается гистоморфометрическим исследованием костной ткани, полученной во время пункции подвздошной кости, и структуры коллагена 1 типа в биоптате кожи. С целью выявления характерных для несовершенного остеогенеза мутаций выполняется молекулярно-генетический анализ.
В рамках дифференциальной диагностики несовершенного остеогенеза необходимо исключение рахита, хондродистрофии, синдрома Элерса-Данлоса.
Больные с несовершенным остеогенезом нуждаются в наблюдении детского травматолога-ортопеда, педиатра, стоматолога, детского отоларинголога, генетика.
Лечение несовершенного остеогенеза
Терапия несовершенного остеогенеза, главным образом, паллиативная, направленная на улучшение минерализации костной ткани; предотвращение переломов; физическую, психологическую и социальную реабилитацию.
Ребенку с несовершенным остеогенезом показан щадящий режим, курсы лечебной гимнастики, массажа, гидротерапии, физиотерапии (УФО, электрофорез солей кальция, индуктотермия, магнитотерапия). Из медикаментозных средств применяются поливитамины, витамин D, препараты кальция и фосфора. Для стимуляции синтеза коллагена назначается соматотропин, по завершении курса лечения которым показан прием стимуляторов минерализации костной ткани ( экстракта щитовидных желез скота, холекальциферола). Хорошие результаты при комплексной терапии несовершенного остеогенеза получены от применения бисфосфонатов, тормозящих разрушение костной ткани (памидроновой и золедроновой кислоты , ризедроната).
При переломах необходима тщательная репозиция костных отломков и гипсовая иммобилизация. При выраженных деформациях костей показано проведение хирургического лечения – корригирующей остеотомии с интрамедуллярным или накостным остеосинтезом.
Реабилитация детей, страдающих несовершенным остеогенезом, проводится группой специалистов: педиатром, детским ортопедом, физиотерапевтом, специалистом ЛФК, детским психологом и др. Детям может потребоваться ношение специальной ортопедической обуви, ортезов, стелек, корсетов.
Прогноз и профилактика несовершенного остеогенеза
Дети с врожденной формой несовершенного остеогенеза погибают в первые месяцы и годы жизни от последствий множественных переломов и септических осложнений (пневмонии, отита, сепсиса). Поздняя форма несовершенного остеогенеза протекает более благоприятно, хотя и ограничивает качество жизни.
Профилактика сводится в основном к правильному уходу за ребенком, проведению лечебно-реабилитационных курсов, предупреждению бытовых травм. Наличие в семье больных с несовершенным остеогенезом служит прямым показанием к медико-генетическому консультированию.
Некариозные поражения зубов
Некариозные поражения зубов — обширный термин, который объединяет большую группу болезней и повреждений твёрдых тканей зубов (эмали, дентина, цемента), имеющих различные клинические проявления, возникновение и развитие которых, однако, непосредственно не связано с микробным фактором.
При том следует понимать, что само по себе понятие «некариозные поражения зубов» используется только в отечественной литературе.
В зарубежной науке и стоматологической практике каждая форма проявления болезни определяется как самостоятельная нозологическая единица.
Некариозные поражения условно разделяют на две группы:
1. Врожденные некариозные поражения зубов. К этой категории относят системную и местную гипоплазию, гиперплазию эмали, флюороз, генетически детерминированные аномалии развития твердых тканей (несовершенный амелогенез, несовершенный дентиногенез, дисплазию дентина), эндогенную пигментацию зубов.
2. Приобретенные некариозные поражения зубов. В эту группу включают флюороз, клиновидные дефекты, патологическую стираемость, некроз и эрозию эмали, экзогенную пигментацию зубов.
Гипоплазия.
Это патология развития зубной ткани во время ее формирования, то есть до прорезывания зубов.
Это нарушение вызвано недостаточной минерализацией твердых тканей зуба. Основной признак – полное отсутствие зуба или его аномальное недоразвитие. Гипоплазия зубов может быть как врожденной, так и развиться уже после рождения ребенка.
Лечение гипоплазии включает в себя отбеливание зубов (на ранней стадии) или пломбирование и протезирование (при заболевании тяжелой степени). Одновременно проводят реминерализацию эмали медицинскими препаратами (например, раствором глюконата кальция). В целях профилактики возникновения гипоплазии у детей беременным женщинам рекомендуется сбалансированное питание, содержащее витамины для зубов (D, C, A, B), кальций и фтор, а также строгое соблюдение гигиены полости рта.
Гиперплазия.
Гиперплазии – некариозные поражения зубов, связанные с избыточным образованием тканей зуба. Их появление обусловлено аномалией развития клеток эпителия, эмали и дентина. Проявляется в виде «капель», которые еще называют «эмалевыми жемчужинами». Они могут достигать 5 мм в диаметре. Основная область локализации – шейка зуба. Такая капля состоит из зубной эмали, внутри может находиться дентин или мягкая соединительная ткань, напоминающая пульпу.
Лечение Гиперплазия тканей зубов клинически никак себя не проявляет, она не вызывает боли, воспалений или какого-либо дискомфорта. Можно лишь выделить эстетический фактор, если аномалия затрагивает передние зубы. В этом случае проводится шлифование и выравнивание поверхности.
В остальных же случаях, если пациента ничего не беспокоит, лечение не проводится. Профилактические меры заключаются в защите молочных зубов от кариеса, так как их разрушение может вызвать нарушения в развитии постоянных.возникновения гипоплазии у детей беременным женщинам рекомендуется сбалансированное питание, содержащее витамины для зубов (D, C, A, B), кальций и фтор, а также строгое соблюдение гигиены полости рта.
Флюороз.
Флюороз возникает в период формирования зубной ткани из-за повышенного поступления фтора в организм. Он изменяет правильную структуру эмали и вызывает внешние ее дефекты – появление пятен, полосок, борозд, темных вкраплений. В развитии такой патологии играет роль не только переизбыток фтора, но и недостаток кальция. В детском организме фтор накапливается больше и быстрее, чем у взрослых, поступая с пищей и водой.
Лечение Методы лечения флюороза различаются в зависимости от формы заболевания.
Так, при пятнистой форме проводится отбеливание и реминерализация, при необходимости – сошлифовывание верхнего слоя эмали.
А вот эрозивную форму такими способами не вылечить, здесь необходимо восстановление зубов винирами или коронками.
Эрозия.
Ее образование приводит к изменению цвета, утрате эстетического вида зуба, а также повышенной чувствительности.
Течение болезни хроническое, может занимать длительное время.
Причина возникновения патологии может иметь механический характер, например, при использовании жестких щеток или паст с абразивными частицами.
Также эрозия может быть вызвана химическим воздействием на эмаль при употреблении продуктов и напитков с повышенной кислотностью (соленья, маринады, цитрусовые соки и другие). Работники производств, связанные с постоянным вдыханием вредных веществ, чаще всего страдают таким поражением зубов.
Употребление некоторых лекарственных средств может способствовать возникновению болезни (например, большое количество аскорбиновой кислоты пагубно действует на эмаль).
Лечение зависит от тяжести патологического процесса.
Гиперестезия.
Гиперестезия зубов проявляется повышенной чувствительностью эмали и в большинстве случаев является сопутствующим симптомом других некариозных заболеваний. Около 70 % населения страдают гиперестезией, чаще ей подвержены женщины. Проявление – резкая, сильная боль, которая длится не более тридцати секунд и появляется при воздействии на эмаль внешних факторов
Лечение гиперестезии назначается специалистом в зависимости от причины ее возникновения, сложности проблемы и формы заболевания. В некоторых случаях бывает необходимо хирургическое вмешательство (например, при патологическом опускании десны и оголении пришеечной области зуба), а иногда можно обойтись терапевтическими процедурами, такими как наложение фторсодержащих аппликаций на поврежденные участки. Ортодонтическая терапия может потребоваться при гиперестезии из-за повышенной стираемости зубов. Профилактические меры – употребление с пищей всех необходимых минералов и витаминов, укрепляющих зубные ткани, регулярное и правильное использование средств гигиены полости рта, а также ежегодный осмотр у стоматолога.
Клиновидный дефект.
Внешне это дефект проявляется повреждением шейки зуба в форме клина.
Чаще всего подвержены дефекту клыки. На начальной стадии незаметен, его трудно диагностировать. При длительном течении болезни появляется темный оттенок в области поражения. Основной симптом клиновидного дефекта – зубы болезненно реагируют на влияние высоких или низких температур, сладкую пищу, физическое воздействие (чистка).
Лечение клиновидного дефекта зависит от тяжести повреждения.
Некроз твердых тканей.
Некроз твердых тканей зубов на ранней стадии проявляется потерей блеска эмали, появляются меловидные пятна. В процессе развития болезни они становятся темно-коричневыми. В области поражения происходит размягчение тканей, эмаль теряет прочность, пациент может при этом пожаловаться, что у него откололся зуб. Происходит пигментация дентина. Обычно поражается не один орган, а сразу несколько. Чувствительность к внешним раздражителям повышается. Локализуется в основном у шейки зуба, так же как и клиновидный дефект и эрозия. Но, несмотря на похожие симптомы и область поражения, опытный стоматолог сможет легко отличить эти заболевания друг от друга и поставить правильный диагноз. Такая патология возникает на фоне гормональных нарушений в организме.
Лечение направлено на укрепление зубных тканей, устранение повышенной чувствительности (гиперестезии), а при сильном поражении назначают ортопедическую терапию
Травмы зубов.
Понятие «травма зубов» объединяет в себе повреждения механического характера внешних или внутренних частей зуба.
Причинами их возникновения можно назвать падения, удары по челюстной кости во время занятий спортом, драки, аварии. При длительном воздействии на зуб посторонними предметами или твердой пищей ткани его истончаются и становятся хрупкими. В таком случае неприятность может случиться даже при пережевывании пищи.
Травмы зубов могут стать следствием неправильного проведения стоматологических процедур, например некачественной установки штифта. Привести к повреждениям могут и некоторые заболевания, такие как гипоплазия, флюороз, пришеечный кариес, киста корня. К травмам относят переломы коронки или корня, вывих, ушиб зуба.
Лечение ушиба основано на исключении физического воздействия на больной орган, отказе от твердой пищи. При лечении вывиха зуб возвращается в лунку для дальнейшего приживления. Если такая операция не имеет перспективы, по мнению стоматолога, проводится протезирование или имплантация. Перелом коронки нуждается в незамедлительном лечении для
восстановления не только жевательных функций, но и эстетичного вида, особенно если повреждению подверглись передние зубы. В данном случае устанавливаются несъемные коронки.(линк на циркониевые коронки) При переломе корня обычно проводится полное удаление зуба (линк на удаление) для установления штифта или имплантата. (линк на имплантацию)
I. Общая информация
Несовершенный остеогенез (НО) — наследственная дисплазия соединительной ткани, для которой характерны хрупкость костей и деформации конечностей. В 85% случаев мутации возникают в генах COL1A1 и COL1A2, что приводит к количественным и качественным изменениям синтеза коллагена первого типа. Несовершенный остеогенез нельзя вылечить полностью. Лечение может быть только симптоматическим, и это очень непростая задача, требующая комплексного мультидисциплинарного подхода. Основное направление лекарственной терапии — применение бисфосфонатов, которые повышают минеральную плотность костей. Хирургическое лечение переломов и деформаций конечностей улучшает качество жизни, хотя и сопровождается частыми осложнениями. Реабилитационная терапия играет огромную роль в восстановлении двигательной активности «хрупких» людей после переломов и операций.
Типы несовершенного остеогенеза
Течение болезни может сильно различаться. Она может протекать легко, а может привести к летальному исходу ещё до рождения ребёнка или сразу после него. Типы заболевания в зависимости от тяжести его течения распределены так: I < IV < III < II, и всё-таки существуют данные о том, что симптомы и тяжесть НО могут сильно различаться даже в пределах одного типа и одной семьи. На данный момент в клинической практике чаще всего используется классификация заболевания по Sillence:
I тип — самая лёгкая форма, для неё характерны частые переломы, голубые склеры и нарушение слуха. Переломы проявляются в раннем возрасте, когда ребёнок начинает ходить, их частота снижается после завершения роста. Деформации конечностей возникают редко, часто у пациентов нормальный рост. Несовершенный дентиногенез (так называемые опаловые зубы) встречается редко.
II тип — перинатально летальная форма с наиболее тяжёлыми проявлениями, если ребенку удается выжить в родах. Множественные переломы выявляют уже на внутриутробном этапе. Конечности ребёнка обычно короткие и имеют дугообразные деформации. Цвет склер (белков глаз) голубой или сероватый.
III тип — характерны прогрессирующие деформации конечностей. Форма лица часто треугольная, с выступающими лобными буграми, склеры голубого или сероватого цвета. Иногда встречаются осложнения, требующие консультации и лечения у нейрохирургов.
IV тип — средней степени тяжести. Для типа характерны несовершенный дентиногенез (так называемые опаловые зубы), нарушение слуха, вариабельность роста. Иногда встречаются осложнения, требующие консультации и лечения у нейрохирургов.
V тип — особенность заключается в формировании гипертрофической костной мозоли и оссификации (окостенении) межкостной мембраны на предплечье.
По мере развития генетики были обнаружены другие гены, отвечающие за развитие НО. Каждому новому гену был присвоен новый тип (см. Таблицы 1–3).
Таблица 1
Генетическая классификация несовершенного остеогенеза (1)
| Мутировавший | Белок | Тип | Путь наследования | Клинические особенности |
| Нарушения синтеза и структуры коллагена | ||||
| I, II, III, IV | АД | Классические фенотипы, описанные D. Sillence | ||
| Нарушение минерализации кости | ||||
| IFITM5 | (BRIL) Bone-restricted interferon induced transmembrane protein (IFM5) | V | АД | Тяжесть скелетных деформаций варьируется от отсутствия до тяжёлых форм, цвет склер — от нормального до синего, возможны оссификация межкостных мембран, вывих головки лучевой кости, потеря слуха |
| SERPINF1 | (PEDF) Pigment epithelium-derived factor | VI | АР | Тяжесть скелетных деформаций варьируется от средней до тяжёлой: наличие остеоида, чешуеподобное строение кости |
| Нарушения посттрансляционной модификации коллагена | ||||
| CRTAP | (CRTAP) Cartilage-assuciated protein | VII | АР | Тяжёлая ризомелия и белые склеры |
| P3H1 (LEPRE1) | (P3H1) Prolyl 3-hydroxylasel | VIII | АР | |
| PPIB | (PPlase B) Peptidyl-prolyl cis-trans isomerase B | IX | АР | Тяжёлые деформации конечностей и серые склеры |
| Нарушение созревания коллагена и присоединения шаперона | ||||
| SRPINH1 | (HSP47) Serpin Hl | X | АР | Тяжёлые скелетные деформации, синие склеры, несовершенный дентиногенез, аномалии кожи, паховая грыжа |
| FKBP10 | (FKBP65) 65kDa FK506 binding protein | XI | АР | Тяжесть скелетных деформаций варьирует от лёгких до тяжёлых форм, цвет склер — от нормального до серого; врождённые контрактуры |
| PLOD2 | (LH2) Lysyl Hydroxylase 2 | АР | Тяжесть скелетных деформаций варьирует от средних до тяжёлых форм; прогрессирующие контрактуры суставов | |
| BMP1 | (BMP1) Bone morphogenetic protein 1 | XII | АР | Тяжесть скелетных деформаций варьирует от лёгких до тяжёлых форм, пупочные грыжи |
| Нарушение дифференцировки и созревания остеобластов | ||||
| SP7 | (SP7) Transcription factor (osterix) | XIII | АР | Тяжёлые скелетные деформации, задержка прорезывания зубов, гипоплазия лица |
| TMEM38B | (TRIC-B) Trimeric intracellular caption channel type B | XIV | АР | Тяжёлые деформации конечностей, цвет склер варьирует от нормального до синего |
| WNT1 | (WNTI) Proto-oncogene Wnt-1 | XV | АР/АД | Тяжёлые нарушения развития скелета, белые склеры, неврологический дефицит |
| CREB3L1 | (OASIS) Old astrocyte-specificcally induced substance | XVI | АР | Тяжёлые деформации костей |
| SPARC | (SPARC) osteonectin | XVII | АР | Прогрессирующая хрупкость костей |
| MBTPS2 | XVIII | Х | Тяжесть скелетных деформаций варьирует от средних до тяжёлых форм; голубые склеры, сколиоз, деформация грудной клетки |
Таблица 2
Модифицированная классификация несовершенного остеогенеза [5]
| Типы несовершенного остеогенеза по новой классификации | Характеристика фенотипа | Тип несовершенного остеогенеза или заболевание |
| 1 | Лёгкое течение, без деформаций | I |
| 2 | Тяжёлое течение, перинатально летальное или летальное | II |
| 3 | От среднего до тяжёлого течения, с выраженными деформациями | III, VI, VIII, IX, X, синдром Брука 1-го типа |
| 4 | Средней тяжести, с широкой вариабельностью течения | IV, VII, XI, XII, XIII |
| 5 | Средней тяжести, включая костные патологии, приводящие к оссификации межкостных мембран | V, остеопороз-псевдоглиома, идиопатический ювенильный остеопороз, синдром Брука 1-го и 2-го типа |
Таблица 3
Протокол внутреннего введения памидроната Montreal [7]
| Возраст | Дозировка | Частота введения |
| <2 лет</td> | 0,5 мг/кг в день в течение 3 дней | Каждые 2 мес. |
| 2–3 года | 0,75 мг/кг в день в течение 3 дней | Каждые 3 мес. |
| >3 лет | 1,0 мг/кг в день в течение 3 дней | Каждые 4 мес. |
Наследование
Если хотя бы у одного из родителей есть генетически обусловленная болезнь, то с вероятностью 50% это заболевание передастся ребёнку. У детей, которым не передался мутировавший ген, этого заболевания нет, и они не передают его дальше.
В подавляющем большинстве случаев наследованное нарушение вызвано новой мутацией. Это означает, что генетическая мутация происходит у человека впервые, а не передаётся по наследству. Следовательно, в семье, где есть ребёнок с новой мутацией, как правило, нет повышенного риска рождения другого ребёнка с этим заболеванием.
Если же два человека с НО решат завести малыша, то вероятность рождения ребёнка без врождённой хрупкости костей составит 25%.
В настоящее время для пациентов с НО существует возможность провести ЭКО.
II. Лечение и мониторинг
Общие положения о лечении
Лечение НО симптоматическое и зависит от тяжести течения. Цель лечения — снизить частоту переломов, помочь «хрупкому» человеку стать более подвижным и независимым, уменьшить болевой синдром. Кроме того, важно своевременно выявлять и контролировать внескелетные проявления и помогать пациенту избавиться от побочных эффектов лекарственной терапии.
Вести пациента с НО должна команда специалистов, состоящая из педиатра, эндокринолога, физического терапевта, травматолога-ортопеда, генетика, стоматолога, сурдолога, психолога, социального работника и т. д. Мультидисциплинарный подход — сочетание медикаментозного лечения, хирургии, ортопедии и реабилитации — значительно улучшает результат лечения.
На данный момент никакого лекарства от НО не существует. Кроме того, не существует и медикаментозной терапии, разработанной специально для лечения этого заболевания, — ни для детей, ни для взрослых. Лекарственная терапия, которая сейчас проводится, основана на препаратах, разработанных для лечения возрастного остеопороза или предотвращения потери костной массы у взрослых при онкологических заболеваниях и применяемых off-label — не по назначению в инструкции.
Укрепление костей в попытке уменьшить частоту и серьёзность переломов — ключевой вопрос лечения «хрупких» детей и взрослых. Именно поэтому лечение направлено на уменьшение влияния симптомов заболевания на организм человека и на предотвращение осложнений в будущем.
Часто требуется междисциплинарный план управления, который может включать в себя:
- Визиты к генетику (консультации и тестирование ДНК);
- Ортопедическое лечение переломов и деформаций;
- Проверку слуха;
- Обследование на наличие стоматологических проблем;
- Скрининг на наличие сердечно-сосудистых заболеваний (УЗИ сердца);
- Скрининг на респираторные проблемы (лёгочный тест);
- Физическую терапию;
- Эрготерапию с адаптацией приспособлений и окружающей среды;
- Психологическую помощь;
- Диетический совет — консультацию по питанию;
- Социальную помощь.
Для людей с НО очень важно полноценное питание, позволяющее поддерживать уровень уровень витамина D и кальция на необходимом уровне и полезное для здоровья костей. Следить за питанием важно ещё и потому, что люди с ограниченной подвижности склонны к набору веса, а лишний вес — это лишняя нагрузка на кости.
Следует уделить внимание профилактике остеопороза. Для людей с НО дополнительное воздействие остеопороза на скелет может иметь более серьёзные последствия, чем для остальных. Обратите внимание, что некоторые распространенные лекарства в списке возможных побочных эффектов имеют риск развития остеопороза.
Медикаментозное лечение
Несколько типов бисфосфонатов были использованы в качестве лечения для детей. По двум препаратам — памидроновой и золедроновой кислотам — есть международные протоколы.
Эффективность препаратов одинаковая, разница состоит в длительности введения:
- памидроновая кислота: три дня, три часа в день, раз в два-три месяца;
- золедроновая кислота: один день в течение часа, раз в три месяца.
В некоторых клиниках применяются и другие бисфосфонаты, например, препараты на основе ибандроновой кислоты. Лечение можно получить в государственных и частных клиниках.
Физическая реабилитация
Реабилитация — важнейший компонент комплексного подхода в лечении НО. Реабилитацию необходимо начинать с раннего возраста, чтобы помочь ребёнку адаптироваться к условиям окружающей среды и преодолеть страх переломов при освоении новых двигательных навыков.
Для людей с НО реабилитация — важнейший этап в восстановлении после травм, переломов, операций, а также в профилактике повторных переломов и деформаций. А если говорить о новорождённых, она направлена в первую очередь на обучение родителей безопасному обращению с «хрупким» малышом, которое необходимо для профилактики осложнений и для того, чтобы помочь ребёнку развивать двигательные навыки. Отмечено, что у пациентов с НО форма головы может быть треугольной и уплощённой, швы между костями черепа могут быть несросшимися и раскрытыми, а родничок — очень большим. Это изменится со временем. Часто встречаются и нарушения в тазобедренных суставах, которые обусловлены использованием мягких поверхностей для укладки ребёнка, сильно ограничивающих его в движении. Для профилактики нужно часто менять положение малыша. Когда ребёнок лежит на животе, распрямляются верхние конечности и шейный отдел позвоночника, а также растягиваются сгибатели бедра. Это помогает научиться переворачиваться и дальнейшем сидеть.
Самые первые шаги в лечебной физкультуре — контроль положения головы, укрепление мышц шеи, мышц, отвечающих за положение тела в пространстве и положение сидя с опорой на ноги. Физическая активность очень важна для «хрупких» детей, и начинать занятия нужно как можно раньше. К развитию двигательных навыков и активному плаванию в ванной можно приступать с рождения, в бассейн лучше тоже начать ходить, как только появится такая возможность. В старшем возрасте основное внимание уделяют увеличению мышечной силы, функциональному развитию и развитию самостоятельности.
Прогнозы
Из-за огромной индивидуальной изменчивости заболевания невозможно сделать общие заявления о том, какие методы лечения и реабилитации будут правильными в каждом конкретном случае. Могут быть высказаны лишь некоторые прогнозы, основанные на статистике для каждого типа НО, но нельзя дать никаких гарантий относительно количества переломов, роста «хрупкого» человека или его подвижности.
Даже у «хрупких» людей в пределах одной семьи различия могут быть весьма значительными, и в каждом конкретном случае рекомендуется обращаться за индивидуальной консультацией к специалисту.
Во многих случаях хрупкость костей уменьшается после полового созревания, но может снова увеличиться после сорока лет, поэтому физическая активность важна на протяжении всей жизни человека с НО.