Содержание
- Симптомы заболевания ободочной кишки
- Патологии ободочной кишки
- Диагностика
- Неспецифический язвенный колит (НЯК)
- Болезнь Крона
- Дивертикулез ободочной кишки
- Полипы ободочной кишки
- Болезнь Гиршпрунга
- Инфекционный колит
- Дискинезия ободочной кишки
- Рак ободочной кишки (РОК)
- Профилактика возникновения заболеваний
Ободочная кишка является частью толстого кишечника, ее длина составляет не более 1–2 м, а диаметр – 4–6 см. Состоит из восходящего, нисходящего, поперечного и сигмовидного отделов. Заболевания ободочной кишки в основном возникают из-за несбалансированного питания, малоподвижного образа жизни, вредных привычек и злоупотребления медикаментами.
Симптомы заболевания ободочной кишки
Признаки появления данной болезни:
- Возникают ноющие, спазматические боли внизу живота, а также в околопупочной зоне.
- После болезненной дефекации наступает облегчение.
- При отсутствии воспаления принятие пищи и возникновение болевого синдрома не связаны между собой.
- Появляются запоры, постепенно переходящие в хроническую форму.
- Развивается метеоризм (чаще всего после еды).
- В каловых массах может наблюдаться кровь и слизь.
Также может появляться понос, чередующийся с запорами.
Патологии ободочной кишки
Заболевания ободочной кишки бывают:
- врожденными;
- приобретенными;
- воспалительными;
- не воспалительными;
- предраковыми;
- злокачественными.
При своевременном выявлении и лечении каждой болезни можно добиться длительной ремиссии или полного выздоровления.
Диагностика
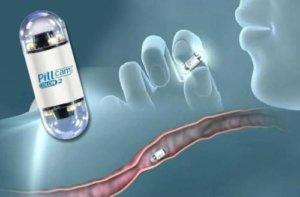 Диагностировать наличие любого заболевания ободочной кишки можно с помощью сдачи анализов крови и мочи, проведения копрограммы.
Диагностировать наличие любого заболевания ободочной кишки можно с помощью сдачи анализов крови и мочи, проведения копрограммы.
Кроме того, выявить патологии ободочной кишки можно инструментальными методами:
- колоноскопией;
- компьютерной (виртуальной) колоноскопией;
- ректороманоскопией (ректосигмоскопией);
- капсульной эндоскопией;
- балонной энтероскопией.
При появлении любых нарушений в кишечнике необходимо обратиться к врачу и пройти обследование.
Неспецифический язвенный колит (НЯК)
Спровоцировать развитие болезни могут несколько факторов:
- наследственность;
- наличие инфекции;
- аутоиммунные реакции;
- воспалительные процессы.
Симптомы могут быть локальными (местными) и общими. К первым можно отнести:
- кал с примесью слизи, крови, а иногда гноя;
- расстройство стула;
- боль в животе снизу;
- метеоризм.
Среди общей симптоматики можно выделить:
- увеличение температуры тела;
- снижение веса;
- общую слабость, ухудшение аппетита;
- воспаление слизистой глаз;
- болевой синдром в мышцах и суставах.
Видео про заболевание с рекомендациями доктора:
Традиционная терапия состоит в применении:
- Сульфасалазина. В обостренной форме назначают по 1г 3–4 р./сут. В период ремиссии принимают по 0,5 – 1 г дважды/сут.
- Месалазина. При обострении назначают по 0.5-1 г 3-4 р./сут. В стадии ремиссии –по 0.5 г 2 р./сут.
- Кортикостероиды применяются при тяжелом течении НЯК. Преднизолон используется по 40-60 мг в сут., курс терапии составляет 2-4 недели. Затем дозировка лекарства снижается до 5 мг в неделю.
Также в некоторых случаях применяются иммунодепрессанты:
- Циклоспорин А. Назначается при острой форме болезни по 4мг/1 кг массы тела пациента (внутривенно).
- Азатиоприн. Применяется внутрь по 2-3мг/1 кг массы тела.
Кроме того, лечащий врач, как правило, назначает противовоспалительные медикаменты с обезболивающим действием (Ибупрофен, Парацетамол). При наличии НЯК употребление витаминов В и С обязательно.
Медикаментозная терапия должна совмещаться с диетой.
Вероятность выздоровления зависит от степени тяжести болезни, наличия осложнений и своевременности начала лечения.
При отсутствии терапии у больных стремительно развиваются осложнения, которые значительно ухудшают состояние и в ряде случаев (5-10%) приводят к летальному исходу, в 40-50% случаев – к инвалидности.
Болезнь Крона
К возможным факторам, провоцирующим развитие данной болезни, относят:
- наследственную предрасположенность;
- нарушения аутоиммунной системы;
- несбалансированный рацион;
- наличие инфекции в организме;
- вредные привычки;
- регулярное психоэмоциональное напряжение, стресс.
К общей симптоматике можно отнести:
- недомогание;
- потерю веса;
- повышение температуры тела.
Рекомендуем посмотреть видео про болезнь Крона:
Местные симптомы:
- систематическая диарея;
- болевые ощущения в животе, схожие с болью при аппендиците;
- инфильтрация;
- прободение кишечных стенок;
- кровотечения;
- кишечная непроходимость.
Внекишечные нарушения:
- боль в суставах, ограничение подвижности;
- воспаление крестцово-подвздошного участка;
- ухудшение функциональности зрительного органа;
- кожные высыпания.
В качестве терапии назначаются аминосалицилаты. К примеру, Месалазинпо 3-4 г/сут. или Сульфазалазинпо 4-6 г/сут., разделяя дозу на 4 приема. Дозировка лекарств постепенно снижается послепоявления стадии ремиссии.
Также используются кортикотропные препараты. Например, Преднизолон по40-60 мг/сут. на протяжении 1-4 недель с последующим понижением дозировки. Дозу снижают на 5 мг в течение 7 сут. Также часто используется Будесонид по 9 мг/сут., Метронидазол по 10-20 мг/1 кг массы тела больного.
При выраженной обостренной форме болезни или при появлении любых осложнений заболевания назначается Инфликсимаб по 5 мг/1 кг массы тела, дозировку разделить на 3 части.
Смертность при данном заболевании в 2 раза выше, чем среди здорового населения. Большинство причин летального исхода связывают с осложнениями и хирургическим вмешательством.
Прогноз для жизни определяется индивидуально, исходя из наличия рецидивов и их лечения. Это заболевание может протекать бессимптомно или в крайне тяжелой форме.
Дивертикулез ободочной кишки
Основные причины образование болезни:
- нарушение структуры стенок ободочной кишки;
- нарушения функциональности сосудов;
- ослабление мышечной ткани.
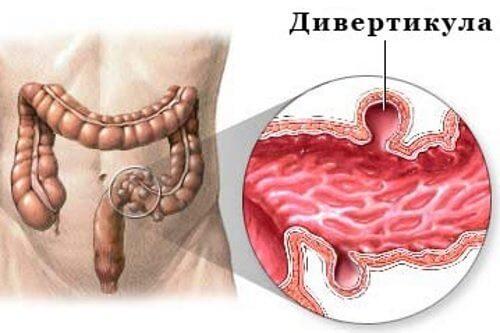
Кроме того, существуют факторы, которые способны спровоцировать развитие описанных патологий:
- хроническое воспаление кишечника;
- регулярный запор/диарея;
- несбалансированный рацион;
- травмы/оперативное вмешательство;
- дефицит полезных соединений;
- природный износ мускулатуры (в пожилом возрасте);
- недостаточное употребление растительной клетчатки.
Среди признаков развития болезни можно выделить:
- увеличенное газообразование, вздутие и урчание живота;
- обильное слюноотделение;
- кишечную диспепсию;
- систематическое расстройство стула;
- образование в каловых массах прожилок крови и/или слизи;
- чувство тошноты;
- боль внизу живота
- лихорадку;
- кишечное кровотечение.
При неосложненной форме дивертикулеза врач назначает следующие медикаменты:
- слабительные препараты (Дюфалак, Ромфалак, Гудлак);
- противодиарейные лекарства (Силикс, Лоперамид, Лопедиум);
- обезболивающие (Дротаверин, Спазмалгон, Но-шпа);
- средства, стимулирующие моторику ЖКТ (Мотилиум, Домперидон);
- ферменты (Креон, Мезим, Панкреатин);
- антибиотические лекарства широкого спектра (Амоксициллин, Цефтриаксон, Ампициллин).
В некоторых случаях применяют хирургическое лечение.
Прогноз заболевания считается некритичным. Рецидивы наступают лишь у 10% пациентов.
Повторное воспаление значительно ухудшает состояние, возрастает риск появления серьезных осложнений. Болезнь в острой форме развивается у 20% больных. Традиционное лечение дает хороший результат в 70% случаях.
Полипы ободочной кишки
Существует несколько факторов, способных спровоцировать развитие заболевания:
- наследственность;
- хронические воспаления органов ЖКТ;
- нарушения эндокринной системы;
- аутоиммунные болезни;
- наличие вредных привычек;
- частые стрессы, эмоциональное перенапряжение.
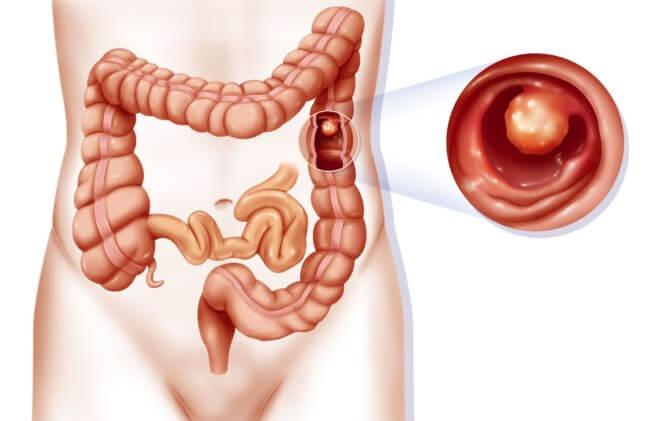
Полипы проявляются:
- чередованием запоров и поноса;
- образованиемслизи и/или крови в каловых массах;
- кишечным дискомфортом;
- головной болью;
- общей слабостью;
- болевым синдромом внизу живота;
- кишечной непроходимостью.
В некоторых случаях присутствуют кишечные кровотечения, вследствие чего может развиться анемия.
Полипы невозможно вылечить с помощью употребления медикаментов.Терапия данной патологии проводится только хирургическим путем.
В случае ранней диагностики и лечения прогноз считается благоприятным. Возможно появление рецидивов, которые, как правило, возникают через пару лет после оперативного вмешательства.
Болезнь Гиршпрунга
Данное заболевание является врожденным, возникает внутриутробно, имеет наследственный характер.
Основные симптомы:
- запоры;
- чувство тошноты;
- боль в животе;
- рвотные позывы;
- метеоризм.
Рекомендуем видео про врожденное заболевание у детей:
Обычное лечение не способно полностью вылечить пациента. Однако с ее помощью можно подготовить пациента к оперативному методу терапии. Для этого нужно:
- придерживаться диетического меню;
- стимулировать перистальтику массажем, лечебной гимнастикой;
- делатьклизмы;
- применять белковые препараты, электролитные растворы внутривенно;
- употреблять витамины.
Прогноз при болезни Гиршпрунга относительно благоприятный при проведении хирургического лечения до развития осложнений.
Инфекционный колит
 Основная причина заболевания — наличие патогенных микроорганизмов. Также инфекционный колит может возникнуть вследствие появления сифилиса или туберкулеза.
Основная причина заболевания — наличие патогенных микроорганизмов. Также инфекционный колит может возникнуть вследствие появления сифилиса или туберкулеза.
Симптоматика болезни проявляется в:
- повышении температуры тела;
- развитии поноса с кровяными вкраплениями и слизью;
- общей слабости;
- болезненных ощущениях в области живота;
- появлении налета на языке;
- иссушении слизистых оболочек.
Основой лечения является использование антибиотиков. Также врач назначает ферментные препараты и пробиотики. Необходимо следить за водным режимом.
В случае своевременного выявления болезни и ее лечении исход считается благополучным. Неблагоприятный прогноз при инфекционном колите ставится при переходе заболевания в тяжелую форму. Для того чтобы не допустить развитие данной патологии, необходимо регулярно мыть руки и придерживаться правил гигиены.
Дискинезия ободочной кишки
Причины развития болезни до сих пор не выявлены, однако существуют факторы, которые способны спровоцировать ее появление:
- систематическое психоэмоциональное напряжение, стресс;
- генетическая предрасположенность;
- несбалансированное меню;
- злоупотребление лекарственными средствами;
- склонность к аллергическим реакциям;
- индивидуальная непереносимость некоторых продуктов;
- нехватка витаминов;
- гормональный дисбаланс;
- наличие инфекции;
- малоподвижный/сверхактивный образ жизни;
- эндокринные нарушения;
- гинекологические болезни.
Рекомендуем видео про синдром раздраженного кишечника:
https://www.youtube.com/watch?v=jaiYO2zCkrI
Признаки возникновения заболевания:
- расстройство стула;
- метеоризм;
- боль в животе;
- нервозность, депрессия.
В качестве медикаментозного лечения врач назначает:
- Препараты, регулирующие моторику ЖКТ (Тримедат, Экседрин, Мотилиум).
- Противорвотные лекарства (Церукал).
- Спазмолитические средства (Но-шпа, Папаверин, Метацин).
Прогноз считается благоприятным, однако достигнуть продолжительной ремиссии удается лишь в 10% случаев.
Рак ободочной кишки (РОК)
Провоцирующие факторы:
- наследственность;
- преобладание животных жиров и рафинированных продуктов в рационе;
- несбалансированное питание;
- ожирение;
- гиподинамия;
- запоры в хронической форме;
- пожилой возраст;
- атония, гипотония кишечника в старшем возрасте;
- предраковые состояния;
- рабочая деятельность на вредных производствах.
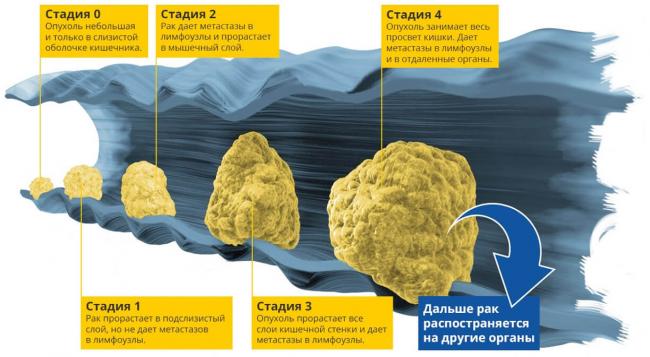
Признаки:
- болевые ощущения в области живота;
- чувство тяжести;
- урчание;
- потеря аппетита;
- чередование запоров с диареей;
- метеоризм;
- отрыжка;
- возможно появление кишечной непроходимости;
- примеси крови и слизи в кале;
- ухудшение общего состояния.
Ведущим способом лечения болезни является хирургическое вмешательство. В качестве вспомогательного применяется лучевая терапия. Химиотерапия используется в редких случаях.
При своевременном выявлении и лечении РОК прогноз является благоприятным.
Профилактика возникновения заболеваний
Для того чтобы минимизировать вероятность появления болезней ободочной кишки, рекомендуется употреблять пищу, богатую клетчаткой, отказаться от потребления вредных жиров, своевременно устранять признаки запора и относиться более внимательно к своему здоровью.
При возникновении симптомов нарушения работы кишечника необходимо обратиться к проктологу.
По достижении 50-тилетнего возраста следует ежегодно посещать врача и проходить колоноскопию (даже при отсутствии жалоб).
Помимо основного лечения пациент должен обязательно придерживаться диетического меню, что является залогом успешной терапии и перехода в длительную стадию ремиссии.




 (голосов: 2, средняя оценка: 3,50 из 5)
(голосов: 2, средняя оценка: 3,50 из 5)